


Chers Membres, chers Collègues, chères amies, chers amis,
Le 60ième congrès de la Société Française de Chirurgie de la Main qui a lieu les jeudi 19, vendredi 20 et samedi 21 décembre va illustrer le dynamisme et le rayonnement de notre Société œuvrant avec le Collège, la FESUM, Le GEMMSOR et la Revue. Les pays invités sont le Brésil et l’Argentine et nous nous réjouissons de leur présence.
Nous allons proposer avec Pascal Jehanno lors d’une assemblée générale extraordinaire en début d’année la création du Club des Jeunes Chirurgiens de la Main qui vous sera exposée lors du congrès. Ce projet est majeur pour notre Société et permettra de renforcer son dynamisme, de préparer les relais de générations et favoriser les échanges. Les membres juniors seront très sollicités. Un grand merci à Jean-Gabriel Delvaque et à Pierre-Emmanuel Chammas pour la préparation de ce projet.
Un espace de convivialité est prévu où nous pourrons nous retrouver, discuter de cas qui nous posent problème, voir les e-posters.
Grâce à Juliette Chort le dîner du congrès aura lieu le 20 décembre sur la Seine à bord d’un bateau panoramique dans une ambiance musicale. C’est déjà un succès au niveau des inscriptions.
Les sponsors ont répondu nombreux et l’organisation avec MCO Congrès nous a permis de vous proposer un congrès qui nous l’espérons vous ravira.
Pascal Jehanno, Ahmed Zemirline ainsi que l’ensemble des membres du bureau et des commissions, que je remercie, se joignent à moi pour vous souhaiter un très bon congrès.
Michel CHAMMAS
Président
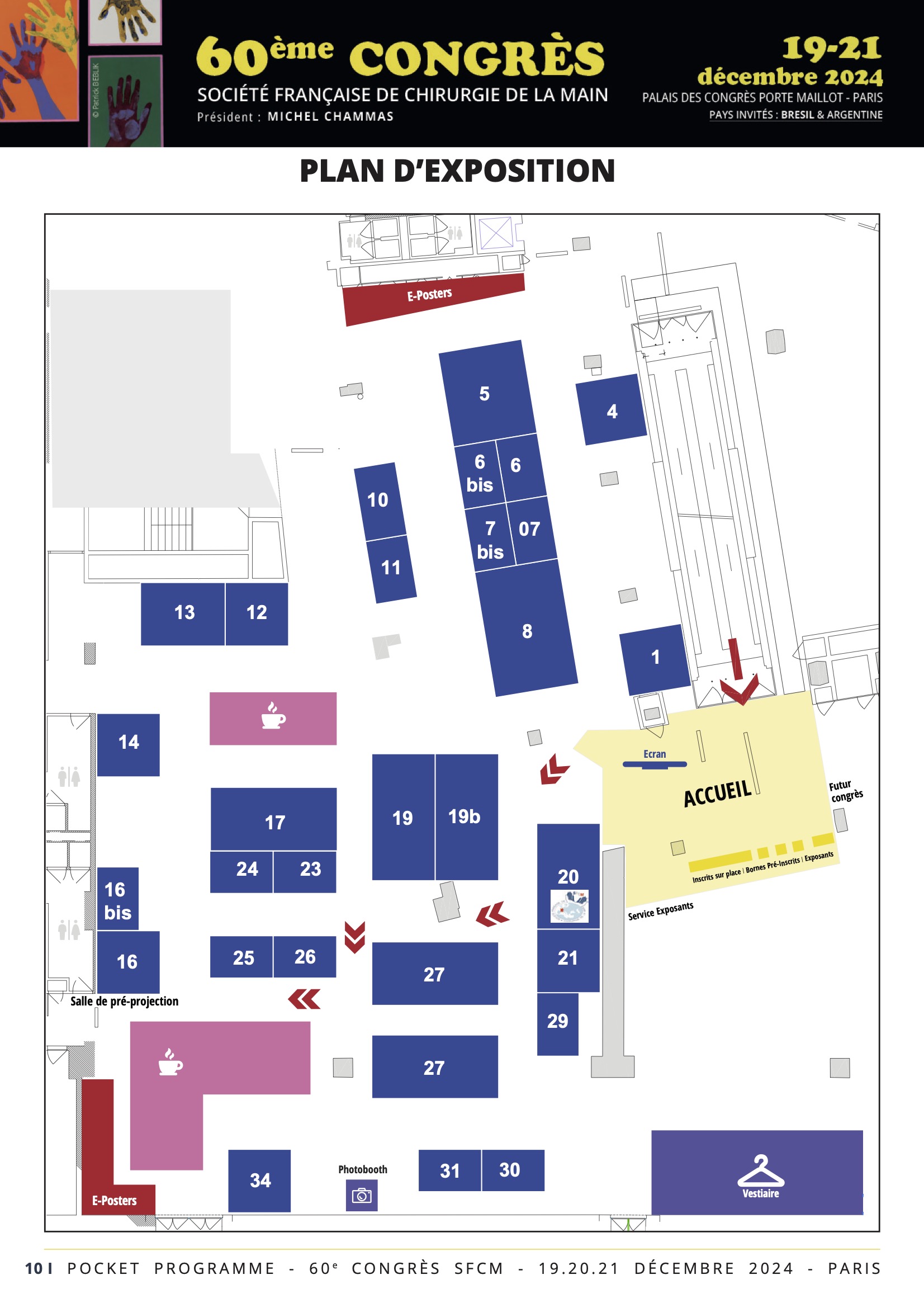
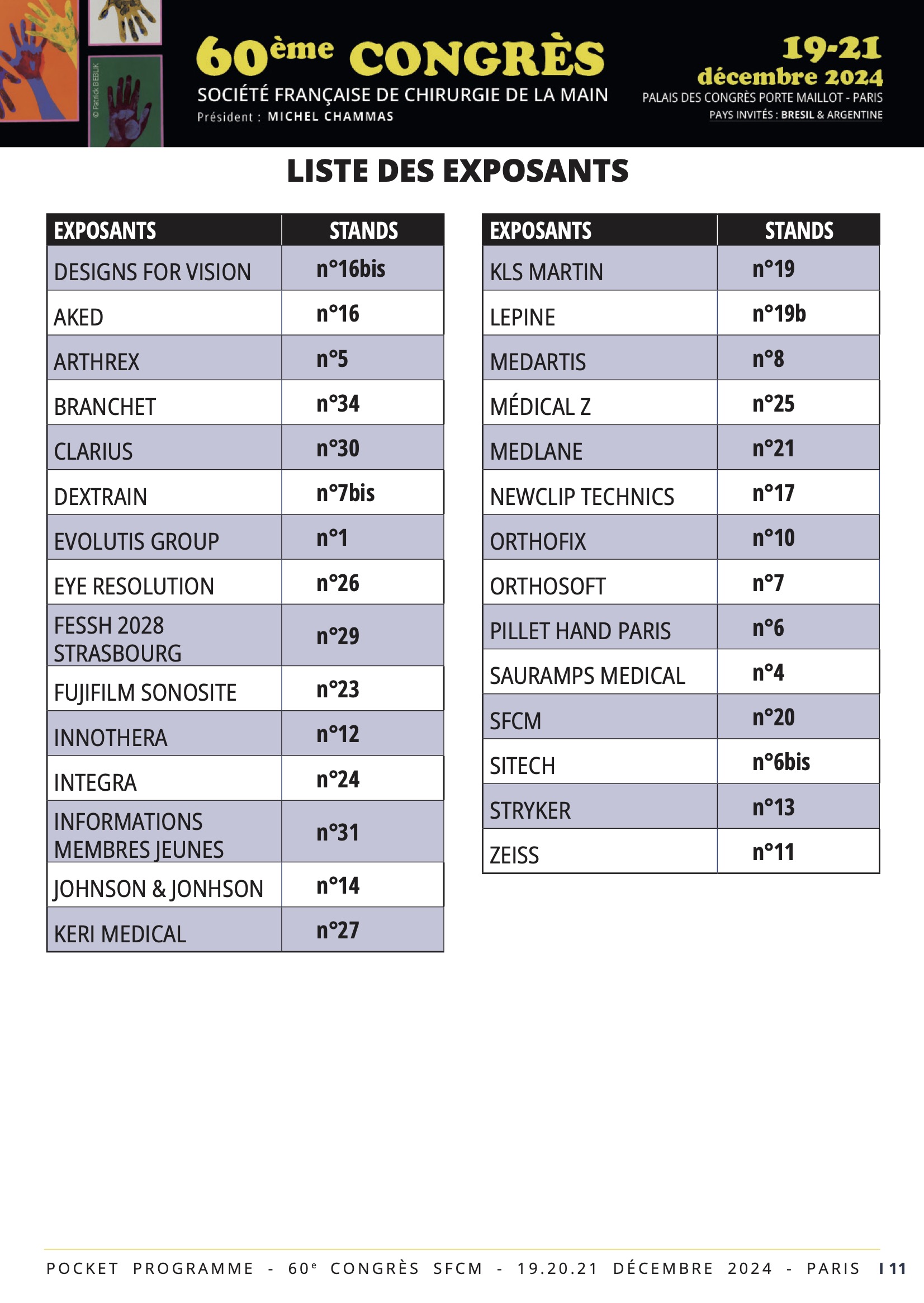





Niveau 2 - 2 Place de la Porte Maillot - 75017 Paris
| AEROPORT | METRO/RER |
|---|---|
|
Paris Charles De Gaulle – CDG Paris/Orly - ORLY |
RER C |









VF01 Comment je fais une réinsertion fovéale de TFCC au poignet, sous arthroscopie, avec guidage par viseur en voie 6U ? Technique, trucs et astuces.
Le patient est pris en charge en ambulatoire sous ALR avec table à bras et tour de traction. L’exploration arthroscopique est réalisée en « Dry » (voies 3-4, 6R, MCR, MCU) permettant de définir nature et localisation de la lésion (fovéale, périphérique, les deux). La réparation nécessite la réalisation d’une voie 6U par transillumination. Cette voie présente un risque neurologique mais nous semble faciliter l’installation du viseur en intra et extra-articulaire (SLAM Guide ; Arthrex, Naples, Floride). Il est notamment plus facile de se centrer sur la corticale ulnaire dans le plan antéro-postérieur. Il est réalisé, après la voie 6U, une incision de 2 cm plus en proximal sur la corticale ulnaire. La broche (diamètre 1.1mm) (K-Wire, Arthrex, Naples, FL) est mise en place grâce au viseur puis transfixie l’insertion fovéale du TFCC au niveau de l’ulna. Le tunnel osseux ulnaire est réalisé sur la broche avec une mèche canulée (diamètre 3.5mm, Arthrex) en préservant le TFCC. Le fil de suture (FiberWire 2/0, Arthrex) est passé dans le tunnel osseux puis dans le TFCC à l’aide de 2 aiguilles de 18 G et d’un fil relais de PDS 3/0. Il ne faut pas hésiter à tordre l’extrémité des aiguilles pour choisir la zone de pénétration dans le TFCC. Il est parfois nécessaire au cours de cette étape de réaliser un contre-appui sur le TFCC pour passer les aiguilles. La traction sur le fil permet ensuite de vérifier la fiabilité de la réinsertion et l’absence de conflit avec les parties molles. La suture est enfin bloquée sur la corticale ulnaire à l’aide d’une ancre impactée (PEEK Mini PushLock ; Arthrex, Naples, FL) dans un second tunnel osseux (diamètre 2.5mm). La tension de la suture du TFCC est testée en intra-articulaire (crochet palpeur) puis cliniquement (testing de la RUD) en relâchant la traction. Les suites opératoires nécessitent une immobilisation par orthèse antébrachio-palmaire pour une durée de 2 mois, sans aucun effort de prono-supination en stress, puis une rééducation spécialisée.
VF02 How I do the Triangular Fibrocartilage Reconstruction Using Vicente Catarrala’s Modified Technique: A Low-Cost Alternative.
Triangular fibrocartilage (TFCC) injury is a condition that can lead to wrist instability and pain, often requiring surgical intervention to restore proper function. Vicente Catarrala’s technique (2022) is widely recognized as an effective method for all arthroscopic TFCC reconstruction. However, the high cost of the materials involved can limit its applicability in certain clinical settings. This video presentation introduces a modified TFCC reconstruction technique using an autologous graft from the palmaris longus or brachioradialis tendon, which reduces costs by up to 30%, with only a 20% increase in surgical time. The purpose of this video is to demonstrate the execution of this technique and highlight its economic advantages without compromising functional outcomes.
The modified technique employs an autologous graft from the palmaris longus or brachioradialis tendon. The graft is passed around the radius through trans osseous tunnels and fixed to the ulna, also using trans osseous tunnels. Fixation is achieved with a single anchor point, simplifying the procedure compared to the original technique. The video provides a detailed step-by-step demonstration of the surgery, from graft preparation to final fixation. This modification aims to maintain wrist stability and functionality while significantly reducing the cost of materials used.
The modified technique proved effective in replicating the functional outcomes of established methods, providing adequate wrist stability and a satisfactory return to function. Although surgical time increased by approximately 20%, the cost reduction was substantial, reaching up to 30% compared to Vicente Catarrala’s traditional technique. The video also emphasizes the simplicity of the modification, which eliminates the need for expensive materials or additional devices.
The modification of Vicente Catarrala’s technique, which utilizes an autologous graft and a single fixation point, offers a viable and cost-effective alternative for TFCC reconstruction. While the surgical time is slightly longer, the material cost savings justify adopting this technique in scenarios where cost is a limiting factor. Moreover, the technique preserves functional efficacy, making it an attractive option for hand surgeons in various clinical contexts.
The modified TFCC reconstruction technique demonstrated in this video provides an economical and effective solution, with functional results comparable to established techniques. The significant reduction in costs, without compromising functionality, makes this approach a valuable option in resource-limited environments.
VF03 How I do Transosseous Arthroscopic Reconstruction of the Scapholunate Ligament Using a Flexor Carpi Radialis Tendon Graft: A Low-Cost Alternative.
Scapholunate ligament reconstruction poses a significant challenge in hand surgery, particularly in chronic cases or following failed previous treatments. Arthroscopic techniques have gained popularity as they offer reduced morbidity and faster recovery times. This video introduces a novel transosseous arthroscopic approach using a flexor carpi radialis tendon graft for scapholunate ligament reconstruction.
An arthroscopic reconstruction of the scapholunate ligament was performed using a flexor carpi radialis tendon graft. The graft was passed through transosseous tunnels in the scaphoid and lunate, with fixation to the radius. The technique involved the use of a suture anchor with FiberWire, a metallic screw with a washer, and a Kirschner wire. Surgical time, functional outcomes, and the overall cost of the procedure were compared to established techniques.
Surgical time was approximately 25% longer compared to established techniques. However, functional outcomes, as measured by the QuickDASH score, were comparable to traditional methods. Additionally, the total cost of the procedure was 31% lower than that of established techniques, without compromising treatment efficacy.
The described transosseous arthroscopic technique offers a viable alternative for scapholunate ligament reconstruction, with functional results comparable to established techniques. The increased surgical time can be attributed to the learning curve associated with the arthroscopic approach and graft manipulation. Nonetheless, the significant cost reduction presents a notable advantage, particularly in healthcare systems with limited resources.
Transosseous arthroscopic reconstruction of the scapholunate ligament using a flexor carpi radialis tendon graft is an effective technique, yielding functional outcomes similar to established methods while significantly reducing costs. This surgical video demonstrates the feasibility of the technique and may serve as an appealing option for surgeons seeking less invasive and more cost-effective alternatives for scapholunate ligament reconstruction.
VF04 How I do arthroscopic 4 corner fusion: Pearls and Pitfalls!
In this video I present a case of a patient with SLAC wrist. It’s shown how to arthroscopically examinate the wrist joint and when to decide for proximal row carpectomy or 4 corner fusion. After that, it is explained how to debride the joint cartilage and fix the carpal bones. I usually maintain the scaphoid during debridement. But, with a tiny incision it’s resected before the fixation. I’ve published a note in the Brazilian Orthopaedic Journal explaining how to use the TH portal to debride the volar carpal bones cartilage and I show it in the video. The video ends with the case post-operative result.
CO026 Apport de l’intelligence artificielle dans l’arthroscopie du poignet pour la reconnaissance des structures osseuses par machine learning.
L’arthroscopie de poignet est une chirurgie en plein essor mais dont la courbe d’apprentissage est longue et difficile. La complexité de cette chirurgie réside notamment dans la difficulté à distinguer en per-opératoire les différentes structures anatomiques. L’intelligence artificielle quant à elle a également présenté de grandes avancées sur les dernières décennies et pourrait être un outil très utile dans la formation des chirurgiens.
L’objectif de notre étude était de mettre au point un algorithme capable de reconnaître les structures osseuses anatomiques du poignet lors d’une arthroscopie. Nous avons inclus de manière prospective 20 arthroscopies de poignet (10 sur patients et 10 sur cadavres). Sur chaque chirurgie nous avons extrait puis labellisé les images des différents os du carpes. Ces images ont permis de créer une base de données pour développer, entraîner puis tester un algorithme de reconnaissance de structures. Notre critère de jugement principal était un score de détection et de catégorisation des structures d’intérêt de type DiceLoss avec un seuil > 80%.
Notre base de données était de 511 images labellisées (4088 après data augmentation). Nous avons développé un algorithme de classification Deeplabv3+ dont l’architecture est de type U-Net. Après une phase d’entraînement de notre algorithme puis de test nous avons obtenu un score moyen de reconnaissance des os du carpe DiceLoss de 89%.
Cette étude montre qu’une intelligence artificielle est en mesure de détecter de manière fiable les différents os du carpe lors d’une chirurgie arthroscopique du poignet. Certains os du carpe sont mieux détectés que d’autres ce qui indique qu’un entraînement plus approfondis de notre algorithme permettrait d’améliorer encore sa performance.
L’application de cet algorithme en condition réelle pourrait s’avérer intéressant pour valider nos résultats et in fine pourrait être une aide d’importance pour l’apprentissage et le perfectionnement en chirurgie arthroscopique du poignet.
CO027 Évaluation de la vidéo immersive dans la transmission des techniques chirurgicales pour la définition d’un nouveau standard. Vers un continuum pédagogique en associant l’intelligence artificielle.
La chirurgie de la main est complexe et techniquement exigeante à appréhender notamment du fait de son anatomie intriquée et de la précision requise. Il est recommandé au niveau global de former plus de chirurgiens pour répondre aux besoins de santés internationaux. La simulation a toute sa place dans le cursus d’apprentissage, mais malheureusement les outils sont parfois très onéreux. La vidéo s’est considérablement développée grâce à son accessibilité, toutefois, la qualité des images et la technique filmée pose régulièrement des problèmes. Il est ici envisagé le développement d’un nouveau standard de film pédagogique permettant dans un deuxième temps la création de simulateurs.
La méthode REVINAX a été utilisée pour évaluer son application dans des procédures chirurgicales du membre supérieur. L’opérateur porte un harnais surmonté d’un bras, équipé de deux caméras fixées sur un stabilisateur afin de capter en stéréoscopie son point de vue (première personne). Les vidéos ont ensuite été éditées, synchronisées, chapitrées et intégrées dans un environnement de Réalité Étendue pour réaliser des tutoriels immersifs. Les vidéos ont par ailleurs été traitées avec des algorithmes d’Intelligence artificielle (photogrammétrie pour la reconstruction statique, Gaussian Splatting pour la reconstruction dynamique) afin de réaliser les premières reconstructions volumétriques.
Quatre chirurgies ont été tournées (canal carpien, maladie de Dupuytren, doigt à ressaut, nerf ulnaire au coude). L’ergonomie de la captation tout comme l’expérience utilisateur en immersion sont excellentes. Une reconstruction volumétrique dynamique a été testée sur la vidéo du nerf ulnaire avec des algorithmes de Gaussian Splatting.
Nous savons que le point de vue première personne permet de diminuer les erreurs. Ceci est potentialisé lorsqu’il est projeté en réalité virtuelle. Les reconstructions volumétriques demandent un processus spécifique à mettre en place dès la captation afin d’augmenter la résolution nécessaire à l’apprentissage. Les tutoriels immersifs représentent un pas en avant vers la définition d’un nouveau standard dans le cadre de l’apprentissage associant blended learning et micro-learning. Leur disponibilité sur smartphone permet de transmettre nos connaissances à très grande échelle. Le compagnonnage chirurgical sera diffusé à grande échelle, avec une amelioration qualitative et interactive.
Il est envisageable de réaliser un précis de technique chirurgicale interactif. L’évolution rapide de l’Intelligence Artificielle laisse entrevoir à court terme la possibilité d’utiliser ces ressources vidéos immersives pour réaliser des reconstructions volumétriques avec lesquelles interagir pour créer des simulateurs accessible au plus grand nombre créant ainsi un continuum pédagogique depuis l’apprentissage mimétique au constructivisme.
CO028 Utilisation de l'exoscope tridimensionnel pour l'apprentissage de l'anastomose microchirurgicale.
La microchirurgie est une part importante de nombreuses spécialités telles que la chirurgie de la main. Cependant, les chirurgiens doivent développer des compétences très spécifiques, qui nécessitent beaucoup de pratique. Des séances de formation sont donc nécessaires. Certains auteurs ont développé et validé un modèle pour l'anastomose des vaisseaux de petit calibre en utilisant des nouilles canulées Konnyaku Shirataki. Ce modèle peut aider les jeunes chirurgiens à acquérir les bases de la microchirurgie à faible coût et à réduire le nombre d'animaux euthanasiés. Le microscope chirurgical est généralement considéré comme la référence pour les procédures microchirurgicales. Pourtant, les microscopes chirurgicaux présentent certains inconvénients, notamment une plage focale limitée et une mauvaise ergonomie. Ainsi, des exoscopes ont été développés pour éviter ces inconvénients. L'objectif de cette étude était de comparer l'exoscope 3D au microscope chirurgical, dans un groupe de chirurgiens très expérimentés et dans un groupe de jeunes peu expérimentés.
Quatre chirurgiens de la main ont été recrutés. Deux étaient des microchirurgiens hautement qualifiés et expérimentés (expérience > 10 ans et > 100 procédures par an), et 2 étaient des stagiaires peu expérimentés (expérience < 6 mois). Cette étude a été réalisée dans les conditions habituelles de microchirurgie dans une salle d'opération. Les chirurgiens ont été répartis au hasard pour commencer les séances soit au microscope 3D, soit au microscope conventionnel. Le modèle d'anastomose en nouilles Konnyaku Shirataki a été utilisé dans cette étude pour comparer deux procédures de simulation microchirurgicale. La préparation des nouilles pour la chirurgie a été réalisée selon les étapes suivantes : les nouilles ont été divisées en 2 parties, les deux parties ont été percées avec un cathéter pour créer une lumière. Les anastomoses de bout en bout ont été réalisées avec des points de suture en nylon 10/0.
Concernant les chirurgiens expérimentés, l'utilisation de l'un ou l'autre des microscopes n'influait pas sur la durée moyenne de suture, ni sur l'étanchéité ou la perméabilité de l'anastomose. En revanche, pour les jeunes chirurgiens l'utilisation de l'exoscope 3D augmentait la durée moyenne de réalisation (p<0.01). Le groupe de jeunes chirurgiens présentait un temps de procédure plus long et plus de complications par rapport au groupe senior, quelque soit le microscope utilisé (p<0.05).
Pour les chirurgiens qualifiés le passage d'un microscope à l'autre ne semble pas avoir d'impact. En revanche, pour les moins expérimentés, l'utilisation de l'exoscope 3D semble nécessiter une courbe d'apprentissage plus importante.
COG31 - Pouce en Z et pouce adductus : confusion et différences.
Le pouce est fréquemment le siège de déformations liées aux pathologies articulaires, de l'arthrose dégénérative aux arthrites en tous genres. Son rôle prépondérant dans la fonction de la main en fait un sujet diagnostique et thérapeutique d'intérêt. Le pouce en Z et le pouce adductus en sont deux exemples classiques.
L'objectif de cette communication est de présenter les différences morphologiques et anatomopathologiques entre le pouce en Z et le pouce adductus, illustrées par le cas d'une patiente présentant les deux atteintes.
Le pouce en Z et le pouce adductus sont deux atteintes différentes, pourtant souvent confondues. La physiopathologie permet d'expliquer le mécanisme de ces deux déformations, et de lever toute ambiguïté.
Sujet sémantique avant tout, cette communication permet de revenir sur les différences anatomopathologiques de deux déformations fréquentes du pouce.
L'utilisation rigoureuse de l'appellation idoine permettra d'enrayer la confusion répandue entre pouce et Z et pouce adductus.
COG06 - Place du Rééducateur de la Main face aux Neuropathies Périphériques Chimio-Induites des Membres Supérieurs.
La neuropathie périphérique chimio-induite des membres supérieurs, complication fréquente chez les patients traités contre le cancer, altère les fonctions sensorielles et motrices de la main, affectant ainsi la qualité de vie des survivants. Cette étude vise à identifier et évaluer les thérapies physiques et rééducatives disponibles pour atténuer ces symptômes et améliorer la qualité de vie des patients. Elle examine les pratiques des rééducateurs spécialisés en pathologies de la main et en cancérologie, les comparant aux recommandations cliniques afin de déterminer comment les rééducateurs de la main contribuent ou peuvent contribuer à la prise en charge de cette pathologie
Une revue approfondie de la littérature a été effectuée, sur Medline via PubMed, pour identifier les stratégies thérapeutiques recommandées dans le traitement de cette neuropathie. Des questionnaires électroniques ont ensuite été distribués à des rééducateurs spécialisés en pathologies de la main et en cancérologie, intégrant les résultats de la revue de littérature et couvrant toutes les techniques couramment utilisées. Les pratiques ont été comparés aux recommandations de l'American Society of Clinical Oncology pour évaluer leur conformité aux standards cliniques actuels.
La rééducation de la neuropathie périphérique chimio-induite des membres supérieurs manque de recherches approfondies et de bases solides. Bien que le massage, les exercices et la Scrambler Therapy soient prometteurs pour atténuer les symptômes, leur efficacité demeure incertaine en raison des variations dans les protocoles et les mesures de résultats. A l’echelle internationale, les approches les plus utilisées incluent la thérapie manuelle, le massage, les exercices thérapeutiques et la stimulation nerveuse électrique transcutanée, bien que leur bénéfice formel reste à démontrer. Notre questionnaire révèle que les rééducateurs de la main utilisent une variété de techniques de traitement qui pourraient bénéficier aux survivants du cancer comme la rééducation sensitive et la désensibilisation, les techniques d’imagerie motrice ainsi que la stimulation vibratoire transcutanée.
Le rôle crucial de la rééducation dans la prise en charge de cette neuropathie est souvent sous-estimé, avec un manque de recommandations spécifiques pour la rééducation de la main. Néanmoins, les rééducateurs de la main utilisent diverses techniques pour améliorer les symptômes sensoriels et les douleurs neuropathiques des membres supérieurs, offrant ainsi une perspective significative pour améliorer la qualité de vie des patients atteints de cancer.
Bien que l'efficacité des techniques rééducatives nécessite davantage de recherches, l'expertise des rééducateurs de la main offre une perspective importante pour l’amélioration des symptômes et dans la qualité de vie des survivants du cancer.
COG08 - Rééducation précoce des lambeaux de MacGregor : recommandations et bonnes pratiques.
Introduction Les traumatismes complexes traités par Lambeau Inguinal Pédiculé de MacGregor (LIPMG) entrainent morbidité et handicap fonctionnel. Ils relèvent d’une chirurgie primaire de sauvetage le plus souvent de chirurgies secondaires. Une étude rétrospective de cas cliniques va me conduire à l’élaboration de recommandations et bonnes pratiques respectant les grands principes de rééducation précoce après chirurgie de la main et ses impératifs contradictoires dans la prise en soins de cette pathologie. Matériel et méthode Etude rétrospective monocentrique des LIPMG rééduqués dans l’unité « mains complexes » de la clinique Ster à Lamalou Les Bains. 2 cohortes analysées : De juillet 2008 à juillet 2010, les patients débutaient la rééducation seulement après le sevrage du LIPMG : cohorte tardive De janvier 2021 à décembre 2022, les patients étaient traités immédiatement après LIPMG, dès la période d’immobilisation relative : cohorte précoce Résultats Les résultats comparatifs de établissent une durée de séjour plus faible pour la cohorte précoce. Les TPM et les TAM ont été analysés grâce à l’échelle de Kleinert et Verdan La prise en soin précoce des LIPMG permet d’améliorer de 31, 50% le taux d’excellent et bon résultat en ce qui concerne les TPM. Alors qu’il n’y avait aucun bon et excellent résultat pour le TAM de la cohorte tardive, le taux grimpe à 31,8% dans la cohorte précoce. L’analyse des bilans fonctionnels de Kapandji, de Boyes et des empans indique la même tendance, la rééducation précoce sur la seconde cohorte permet l’obtention de meilleurs résultats (+12.89% pour le PPD passif, +48% pour le PPD actif, + 76% pour le score de Kapandji) Discussion La rééducation particulière du LIPMG pourrait être comparable au traitement des mains complexes mais ce serait oublier la période d’immobilisation relative des 3 ou 4 premières semaines. L’essor des neurosciences et l’accès aux dispositifs innovants, en complément d’une kinésithérapie manuelle classique, ouvre de nouvelles perspectives. L’imagerie motrice, l’observation motrice et l’utilisation de la réalité virtuelle s’imposent de fait en complément des mobilisations manuelles précoces, du drainage de l’œdème, de l’électrostimulation, des stimulation vibratoire transcutanées et de la thérapie par la lumière (photobiomodulation chromothérapie) Conclusion La recherche permet la proposition du protocole suivant : Rééducation quotidienne par DLM, PDDE -MAPP- Mobilisation nerveuse - SVT - Electrothérapie (FNM, NMES) -Imagerie motrice + réalité virtuelle + thérapie miroir - Ergothérapie, travail des habiletés, relatéralisation, hyperdextérité- Chromothérapie - Réalité virtuelle - Travail de la sensibilité par techniques multisensorielles - Autorééducation
COG11 - Le syndrome d'exclusion segmentaire en traumatologie de la main : définition, rééducation et appareillage.
Contexte : Le Syndrome d'Exclusion Segmentaire (SES) est un trouble du comportement moteur défini comme la non-utilisation ou la sous-utilisation d'un segment après un traumatisme et/ou une intervention chirurgicale, concernant principalement les doigts ou la main. Elle peut être associée à des troubles somatosensoriels, à une limitation de l’amplitude des mouvements et à des douleurs.Ces trois symptômes peuvent à eux seuls potentiellement affecter l'efficacité et le confort d'un geste, conduisant ainsi à une sous-utilisation ou une non-utilisation du doigt ou de la main blessée, ancrant et renforçant le SES. Objectif de la présentation : L'objectif est d'approfondir la description du SES et d'y discuter et ajouter des techniques et des stratégies pratiques de rééducation, axées sur la prévention, l'évaluation et le traitement du SES.
CO001 Suture directe en flexion du coude des pertes de substances des nerfs médian et ulnaire : une étude expérimentale.
Injuries to the median and ulnar nerves at the elbow are common. Tension-free suturing offers the best results. For significant nerve loss, autografting is recommended. Flexion suturing of the elbow described by few authors is a promising alternative, but little studied. We sought to elucidate the conditions of direct suturing of median and ulnar nerves defects at elbow. We aimed to establish a correlation among the defect length, degree of elbow flexion, and eventual need for wrist immobilization.
We performed an experimental study by completing bilateral dissection of the median and ulnar nerves with transposition of this one in 3 cadavers resulting in a total of 6 ulnar nerve lesions and 6 median nerve lesions studied. For each defect, a direct tensionless suture was performed with elbow flexion. Next, the elbow was progressively extended until the tension been unacceptable in the 3 positions of the wrist. The nerve defect length correlated with the degree of elbow flexion and wrist position required to perform and protect the installed sutures.
For median nerve, a 90° elbow flexion allowed for direct suturing of defects until 35mm, wrist in neutral position. A bowstringing effect was noted since 25mm of nerve defect. For ulnar nerve the transposition permits tensionless suture until 20mm of defect without necessity of elbow flexion. A 90° elbow flexion allowed for direct suturing of defects until 39mm, wrist in neutral position. Wrist extension placed tension on the nerve suture for both nerves.
The benefits of direct suturing of the median and ulnar nerves at the elbow does not lie in improved functional results. In the upper limb, delayed direct suturing showed no great difference in functional results compared with autografting. Only primary suturing has shown better results. This approach may be considered in differents situations. Firstly, it can be used for primary suturing without the need for autologous grafting. Secondly, it can be used to manage grafts in cases of polytrauma. Thirdly, it can help avoid donor-site harvesting and morbidity in chronically painful patients. Finally, it can be a therapeutic option in children, to avoid the need for harvesting.
The results of this first anatomical study clarified the conditions for direct suturing of ulnar and median nerve defects associated with elbow and wrist flexion. This is an approach to consider for limited nerve defect to the elbow to allow primary suturing or when allograft harvesting is to be avoided.
CO002 Les lambeaux adipeux freestyle pour le resurfaçage des lésions post traumatiques des nerfs périphériques.
The outcomes and prognosis after a traumatic nerve lesion remain uncertain and heavily dependent on the local environment, which can predispose perineural fibrosis. Studies have shown that interposing adipose flaps can create a well-vascularized barrier against scar tissue, thereby promoting peripheral nerve regeneration. We report the use of freestyle adipose flaps for wrapping peripheral nerves after a trauma, regardless of the nerve injury location.
We retrospectively reviewed patients who underwent a nerve wrapping with a local freestyle adipose flap. Data collected included age, nerve involved, cause and location of irritation, flap vascularization, follow-up duration, pain, patient satisfaction, and complications.
We included 6 patients, aged 11 to 60 years, with a minimum follow-up of 12 months (range: 12-24 months). Cases involved contusion of 2 radial nerves after humerus fractures, 1 ulnar nerve elongation at the elbow after arthrolysis and 1 median nerve neuroma-in-continuity in the forearm, 1 femoral cutaneous nerve neuroma-in-continuity, 1 sural nerve neuroma-in-continuity at the ankle after lacerations. All patients experienced pain, 4 had dysesthesia, and the 2 patients with radial nerve involvement also had motor paralysis. A local freestyle adipose flap was used for each patient, with excellent clinical perfusion noted intraoperatively. No complications were observed. All patients reported significant pain relief and were satisfied at the last follow-up.
In animal studies, vascularized adipose flaps have been shown to accelerate revascularization, enhance nerve regeneration and decrease fibroblast infiltration, by providing adipose stem cells and an optimal nutritional environment. Multiple adipose flaps have been described in human for compression neuropathies with good results (i.e.: the vascularized hypothenar fat pad transposition after a carpal tunnel release). There are 3 small cases series on post-traumatic nerve lesion wrapping with pedicle adipose flaps but those are only applicable in specific locations. Yamamot et al. even described the use of a free temporoparietal flap for resurfacing a radial nerve neuroma with good results. The main advantage of using freestyle adipose flaps is that they are available regardless of injury location, as limbs have numerous available perforators. This non-comparative retrospective study highlights the feasibility of those freestyle adipose flaps both in upper and lower limbs. This technique is straightforward with minimal risk of complications.
Freestyle adipose flaps provide a flexible and well-vascularized envelope that promotes nerve recovery and cushioning. Our report underscores the effectiveness of a simple surgical technique that is applicable regardless of the nerve lesion location.
CO003 Réanimation du triceps par transfert nerveux des branches axillaires par voie postérieure, étude anatomique de faisabilité.
La voie postérieure est utilisée pour la réanimation du muscle deltoïde par les branches du nerf radial dans le cadre de lésions du plexus brachial. Cependant, celle-ci n’est pas utilisé pour la réanimation du muscle triceps brachial par les branches du nerf axillaire chez le patient tétraplégique où la voie antérieure est privilégiée. Le but de notre étude était de décrire la faisabilité du transfert par voie postérieure des branches motrices du nerf axillaire pour réanimer une branche motrice du triceps brachial.
20 dissections ont été réalisées sur 10 pièces anatomiques de façon bilatérale (5 femmes, 5 hommes). La faisabilité du transfert des branches motrices du nerf axillaire sur les branches motrices du triceps était évaluée et la longueur nerveuse des nerfs donneurs par rapport à l’espace quadrilatère, la longueur des branches motrices du triceps jusqu’au point d’entrée dans le muscle ainsi que les diamètres de chaque nerf et de leurs branches étaient mesurées.
Le transfert des branches motrices du nerf axillaire sur les branches motrices destinées au triceps était faisable dans tous les cas. La longueur moyenne du nerf du petit rond était de 23,5 mm, celle de la branche postérieure du deltoïde de 70,5 mm, et de la branche du triceps de 87,1 mm. Les calibres moyens étaient respectivement de 4,1mm, 2,6mm et 3,6mm.
Le transfert des branches motrices du nerf axillaire sur les branches motrices du triceps par voie postérieure présente l’avantage d’une meilleure exposition des branches et sa simplicité. La longueur de dissection des nerf donneurs peut laisser prévoir des temps de repousse plus court que la voie axillaire. La voie antérieure axillaire reste indiquée lorsque plusieurs transferts par voie antérieure sont planifiés dans le même temps opératoire.
En comparaison avec l’abord axillaire antérieur, la voie postérieure permet une meilleure exposition des branches motrices du nerf axillaire et du triceps et permet une suture au plus proche des effecteurs du muscle receveur. Par cet abord la réanimation de plusieurs chefs du triceps en fonction du calibre des branches et des variantes anatomiques peut être réalisée à la demande pour optimiser le résultat fonctionnel final.
CO004 La neurectomie hyperselective est-elle efficace à long terme dans le traitement de la spasticité du membre supérieur ?
Cette étude a porté sur les résultats à long terme de la neurectomie hypersélective (HSN) dans le traitement de la spasticité du membre supérieur. Cette technique ne s’adresse qu’à la composante spastique de la déformation, et n’est efficace ni sur les rétractions musculaires et/ou articulaires, ni sur la paralysie des muscles antagonistes. Son efficacité sur la spasticité a été démontrée, mais reste un sujet de discussion quant à son efficacité à long terme.
Les auteurs ont revu à long terme un groupe de patients traités par NHS des fléchisseurs du coude, des pronateurs, et des fléchisseurs du poignet. Ces patients faisaient partie d’une étude prospective initiale portant sur une cohorte de patients traités par NHS entre 2012 et 2019, avec un suivi moyen de 31 mois. Les critères d’inclusion de la présente étude étaient tous les patients de l’étude initiale ayant un recul inférieur à 31 mois. L’évaluation, identique à l’étude initiale, a porté sur la mobilité active et passive, la force musculaire, la spasticité (Ashworth modifié et Tardieu), les objectifs et la satisfaction.
Parmi les 42 patients de l’étude initiale, 3 ont été perdus de vue, et 23 présentaient un suivi inférieur à 31 mois. Dix-sept de ces 23 patients ont été revus pour la présente étude avec un recul moyen de 5,8 ans. Leurs résultats actuels comparés avec ceux de l’étude initiale ont montré une stabilité de tous les paramètres, que ce soit en termes de mobilité, de force musculaire ou de spasticité.
L’incorporation de ces nouvelles données de suivi dans l’étude prospective initiale, qui porte le recul moyen de l’ensemble de la série à 4,4 ans, confirme la stabilité des résultats, après une discrète reprise non significative de la spasticité dans le courant de la première année, déjà identifiée lors de l’étude initiale. Nous n’avons pas observé d’aggravation de la spasticité ni de diminution de la force musculaire lors de la présente étude.
Cette étude montre l’efficacité à long terme de la NHS dans le traitement de la spasticité du membre supérieur. Cette technique fait partie d’une stratégie globale, qui lui associe à la demande allongements tendineux, ténotomies, stabilisation osseuse, et transferts tendineux ou nerveux.
CO005 Fractures du Radius Distal après 75 ans : Quelles fractures et quels patients opérer ? Évaluation prospective continue pendant les 6 premiers mois.
Le traitement chirurgical (TC) et le traitement orthopédique (TO) des fractures du radius distal après 65 ans ont des résultats fonctionnels similaires à 1 an post opératoire. Peu d'études évaluent ces résultats après 75 ans. Nous supposons que le TC apporte de meilleurs résultats cliniques et radiologiques que le TO. L’objectif principal de l’étude était de comparer à court terme, les résultats des deux traitements pour toutes fractures confondues et pour les fractures déplacées et très déplacées (bascule > 20°) du radius distal après 75 ans.
Cette étude prospective a inclus en deux ans 74 patients suivis 6 mois minimum. Le traitement dépendait du déplacement de la fracture, des comorbidités (Charlson) et de l’autonomie du patient. Le TC était une ostéosynthèse par plaque antérieure verrouillée à ciel ouvert (n = 24). Le TO était une manchette plâtrée 6 semaines sans réduction (n = 50). Les critères de jugement principaux étaient cliniques (amplitudes articulaires, force, scores EVA (échelle visuelle analogique), QuickDASH (Disabilities of the Arm, Shoulder and Hand), PRWE (Patient Rated Wrist Evaluation) et SF-36 (36-Item Short Form Health Survey). Les critères de jugement secondaires étaient les résultats radiologiques et les complications.
Le TC améliorait significativement de 7° : la flexion, l'inclinaison ulnaire, la supination, l'angle dorsal et la variance ulnaire dès 1,5 mois et la pronation et l’'index radio ulnaire distal dès le 6ème mois (p<0.05). Le TC améliorait significativement de 10° : la flexion, l'inclinaison ulnaire, la supination chez les fractures déplacées et très déplacées dès 1,5 mois (p<0.05).
Le TC améliore significativement les résultats cliniques et radiologiques après 75 ans dans les 6 mois post-fracture du radius distal. Le TC est conseillé pour les fractures du radius distal déplacées et très déplacées pour une récupération plus précoce des amplitudes articulaires. Au-delà des 6 mois, les résultats sont équivalents.
Cette étude nous encourage à proposer le traitement chirurgical en fonction du déplacement de la fracture et des exigences fonctionnelles du patient.
CO007 Apport de l’échographie per opératoire pour l’évaluation du débord dorsal des vis épiphysaires dans l’ostéosynthèse de l’extrémité inférieure du radius : étude anatomique comparative versus radiographie.
Les fractures de l’extrémité inférieure du radius (FEIR) représentent le motif de consultation le plus fréquent en traumatologie. Nous avons voulu étudier l’apport de l’échographie en cours d’intervention pour mettre en évidence une ou plusieurs vis épiphysaires débordantes grâce à une étude anatomique.
Cette étude anatomique a porté sur 4 poignets, provenant de 2 cadavres adultes non formolés. Une plaque d’ostéosynthèse anatomique était positionnée par un premier opérateur puis stabilisées par deux vis en proximal. En distalité, un forage bi corticale était réalisé dans chaque trou des rangées proximale et distale de la plaque. Le nombre de vis introduites était ensuite laissé à la discrétion de l’opérateur avec un minimum de 3 vis par procédures. Cette dernière procédure a été réalisée à 14 reprises pour chaque spécimen (7 par poignets) soit un total de 28 répétitions. L’évaluation du débord dorsal des vis épiphysaires était jugée par un second opérateur, en aveugle, en utilisant trois techniques d’imagerie : radiographies en incidence « Skyline view » (SLV) et de profil et oblique ainsi qu’en échographie.
Les valeurs prédictives négatives et positives ainsi que la spécificité et la sensibilité étaient respectivement de 94%, 92,5%, 96,3% et 88,1% pour l’analyse échographique ; 92,8%, 92,5%, 96,3% et 86% pour l’analyse radiographique en incidence SLV ; 78,6%, 97,5%, 98,5% et 58,2% pour l’analyse radiographique de profil et oblique.
L’échographie est un outil diagnostique validé pour l’étude des tendons après ostéosynthèse par plaque antérieure des FEIR. L’intérêt de l’échographie per opératoire par rapport l’échographie post opératoire est de pouvoir changer une vis proéminente en cours d’intervention, afin de prévenir un possible conflit ultérieur. L’objectif de cette étude était d’évaluer l’intérêt de l’échographie en cours d’intervention par un chirurgien orthopédiste qui ne peut avoir l’expérience d’un radiologue ni la performance d’un échographe d’un centre de radiologie.
Cette étude n’a pas permis de montrer de supériorité de l’analyse échographique comparativement à une analyse radiographique en incidence SLV pour la détection de vis proéminentes. L’échographie est un examen non irradiant mais nécessite une courbe d’apprentissage et un matériel technique adapté pour obtenir des images de qualité suffisante pour la recherche de vis débordantes.
CO008 L’échographie peropératoire a-t-elle un intérêt en pratique courante dans le cadre de l’ostéosynthèse par plaque antérieure des fractures du radius distal ?
L’ostéosynthèse par plaque antérieure est devenue le gold standard dans la fixation des fractures du radius distal. Les ruptures tendineuses que ce soit du long extenseur du pouce par un rebord de vis en postérieur ou du long fléchisseur du pouce à cause d'une plaque débordante sont des complications redoutées. La fluoroscopie est utilisée pour évaluer l’absence de débord dorsal des vis ; Néanmoins l’effet de superposition sur une vue 2D est à risque de méconnaitre un débord. La classification de Soong sur un cliché de profil permet de prévoir une conflit entre le long fléchisseur du pouce et la plaque. L’échographie pourrait être une technique supérieure à la radio pour évaluer ces 2 risques en per opératoire. Les objectifs de cet étude étaient de déterminer la concordance entre les radiographies et l’échographie.
Nous avons mené une étude observationnelle monocentrique . Les patients opérés par un seul opérateur de plaques antérieures du radius distal étaient inclus. Des fluoroscopies de face, profil, tangentielle palmaire ainsi qu’une échographie étaient réalisées en peropératoire pour évaluer le débord dorsal des vis et un conflit entre la plaque et le tendon du long fléchisseur du pouce.
10 patients ont été inclus. 2 vis débordantes ont été observées sur les clichés tangentiels palmaires . L’échographie peropératoire a retrouvé 2 protrusions de vis dorsale. Les clichés de profil ne retrouvaient pas de vis débordante. Un accord parfait été trouvé entre le cliché tangentiel palmaire et l’échographie (ICC =1) alors que celui du cliché de profil était de 0,42. Le temps opératoire moyen a été de 48 min alors que l’ajout de l’échographie supposait en moyenne 5,1min de plus. L’échographie a permis de détecter un cas de conflit avec le long fléchisseur du pouce qui était supposé avec le cliché radiographique de profil. L’échographie permettait une épargne moyenne de 2,6 Clichés radioscopiques soit 7,8mGy.cm2 .
L’échographie permet de détecter avec une très bonne fiabilité les vis débordantes en dorsal et un conflit entre la plaque le long fléchisseur du Pouce. Néanmoins elle ne permet pas d’amélioration significative ; L’épargne en terme de dose de rayon est faible, et le temps nécessaire à réaliser l’échographie étant significatif et nécessité du matériel supplémentaire; Nous pensons que l’échographie a un intérêt en pratique courante en cas de doute sur les clichés scopiques concernant le débord postérieur d’une vis et chez les patients Soong 1.
CO009 Plaque de radius distal : Corrélation de la longueur des vis épiphysaires distales et de la largeur de la Watershed line.
Les fractures de radius distal sont fréquentes et leur prise en charge est un enjeu thérapeutique. La fixation interne par plaque est de plus en plus employée mais elle peut entraîner des complications, notamment des lésions tendineuses. Cette étude vise à évaluer s'il existe une corrélation entre la longueur des vis épiphysaires distales et la largeur de la Watershed line afin de prédire des tailles de vis limitant les complications liées au vis débordantes.
51 scanners de poignet ont été inclus. La longueur des vis épiphysaires distales de plaque antérieure et la largeur de la Watershed line ont été mesurées sur logiciel 3D et une analyse en régression linéaire à été réalisée entre ces données afin d’évaluer l’existence d’une corrélation.
Il existe une corrélation significative entre la longueur des vis épiphysaires distales et la largeur de la Watershed line. Cela permet de distinguer 3 sous-groupes, en fonction de la taille de plaque choisie, avec des prédictions de longueurs de vis épiphysaires différentes pour le sous-groupe plaque standard (18mm, 18mm, 20mm et 16mm) et pour le sous-groupe plaque large (20mm, 20mm, 22mm, 20mm et 18mm).
Cette corrélation prouvée permet de suggérer une recommandation sur la taille des vis épiphysaires en fonction de la taille de plaque choisie, proche d’autres études similaires. Cela constitue une réelle aide au chirurgien lors de l’ostéosynthèse de fracture de radius distal.
Cette étude confirme qu’il existe une corrélation entre la taille des vis épiphysaires distales et la largeur du radius distal, permettant de prédire la longueur des vis épiphysaires distales et ainsi limiter les risques de complications.
CO010 Plaques extra-distales de radius : quel impact sur les tendons fléchisseurs ?
Les plaques extra-distales sont venues élargir l’arsenal de matériel disponible pour la prise en charge des fractures de l’extrémité distale du radius. Leur design anatomique permet une application du matériel sur la berge antérieure du radius au-delà de la watershedline avec un effet console antérieure. Malgré de nombreuses études sur le sujet, les résultats concernant les complications tendineuses ne semblent pas homogènes et les pratiques d’ablation du matériel varient de manière très importante, du retrait systématique après consolidation à l’ablation sur demande en cas de lésion des fléchisseurs.
Nous avons réalisé une étude rétrospective, monocentrique , continue des plaques extra-distale posées dans notre unité entre 2022 et 2023. Nous avons recherché l’ensemble des complications tendineuses. Nous avons relevé les ablations de matériel ainsi que leur délai et leur motif (systématique ou complication). Pour les patients ayant présenté des complications tendineuses nous avons réalisé des mesures radiographiques concernant les critères de réduction anatomiques ainsi que le positionnement du matériel.
43 patients ont été inclus dans cette série avec un suivi moyen de 12 mois. Nous avons retrouvé 16% de complications tendineuses avec un délai moyen d’apparition de 7 mois ; 9% de ténosynovite débutante, 7% de ténosynovite fissuraire, mais aucun cas de rupture complète. L’ablation du matériel a été réalisée pour 60% des patients au total, dont 44% d’ablation systématique à un délai moyen de 9 mois [5-19 mois]. Concernant le groupe patient « complication tendineuse », nous avons retrouvé un positionnement optimal du matériel dans 100% des cas et une réduction de la fracture qui respectait les normes anatomiques d’inclinaison, de hauteur radiale et de variance ulnaire dans 100% des cas. L’antéversion radiale était restituée dans 43% des cas (13° [10- 16]) avec une neutralisation pour les 57% restant. Nous n’avons retrouvé aucune complication post opératoire dans le groupe « ablation du matériel » et ce quel que soit le motif.
Une restitution de l’anatomie du radius distal et un bon positionnement du matériel d’ostéosynthèse ne garantit pas l’absence de survenue de complication tendineuse. Un suivi clinique avec recherche des symptômes de ténosynovite devrait être réalisé et le patient informé des signes devant l’amener à reconsulter en cas de non-retrait du matériel.
CO011 Mesure automatique tridimensionnelle de l’inclinaison et de la pente radiale : validation sur cas sain et séquelles de fractures.
La planification préopératoire 3D a montré son intérêt dans sa reproductibilité et pour le guidage peropératoire. Bien qu'il existe des modèles de planification construits manuellement pour le radius distal, les mesures dépendent de l'utilisateur et leur réalisation chronophage les rend inadaptées à la pratique clinique quotidienne. Cette étude propose un modèle de mesure automatique 3D au niveau du radius distal, en comparaison avec les modèles manuels.
Vingt scanners bilatéraux d'avant-bras comprenant un radius sain et son controlatéral pathologique (séquelles de fractures) ont été analysés. D'une part, les mesures d'inclinaison radiale (IR) et de pente radiale (PR) ont été effectuées par trois observateurs indépendants en positionnant manuellement des points. D'autre part, un algorithme de modélisation automatique 3D a été développé. Cet algorithme détecte automatiquement la surface radiocarpienne entière pour y ajuster des formes géométriques toroïdales et calculer automatiquement les mesures d'IR et de PR. La concordance entre les méthodes manuelles et automatiques a été évaluée à l'aide du coefficient de corrélation de concordance de Lin (CCC) et par l'analyse de Bland-Altman, avec une acceptation à ±5°. De plus, la précision de la correction apportée par chaque méthode a été comparée à une méthode de référence, basée sur la superposition du radius pathologique symétrisé sur le radius sain.
La différence moyenne entre la méthode automatique et la méthode manuelle était de -6±4.5° pour l’IR (CCC=0.768) et de -2.6±4.5° pour la PR (CCC=0.972). L'analyse a montré que la méthode automatique présentait une meilleure concordance avec la méthode de référence que la méthode manuelle dans les plans frontal (p=0.01) et sagittal (p=0.005).
Cette étude montre une concordance acceptable entre les mesures effectuées par le modèle automatique 3D et les méthodes manuelles. Il n'existe aucun consensus dans la littérature quant aux choix de points à utiliser pour la mesure de pente radiale entrainant des variations de plus de 6° selon les méthodes. Les mesures automatiques générées à partir de la surface radiocarpienne entière permettent ainsi une homogénéisation et une amélioration de nos définitions de ces mesures. De plus, ce logiciel de modélisation automatique n’entraine pas de variabilités contrairement aux méthodes manuelles.
Le modèle 3D développé est une alternative satisfaisante aux méthodes de positionnement manuel, améliorant la reproductibilité et réduisant le temps nécessaire pour générer les mesures d'intérêt. De plus, il permettrait une meilleure compréhension des pathologies du radius distal et ainsi optimiser le traitement chirurgical des patients.
CO012 Blocage de l'hématome isolé ou associé au blocage du nerf périphérique dans la réduction des fractures du poignet. Étude prospective comparative.
La douleur perçue par le patient lors de la réduction d'une fracture du poignet provoque de l'inconfort et interfère avec le succès de la réduction. Malgré cela, peu d'études l'ont analysé, de sorte que la meilleure technique pour réduire la douleur n'a pas encore été définie. L'objectif de ce travail était d'évaluer si la douleur éprouvée lors de la réduction de la fracture du radius distal en utilisant le blocage de l'hématome plus le blocage nerveux au poignet est moindre que celle perçue en utilisant le blocage de l'hématome isolé et si le succès de la réduction fermée est au moins le même.
Étude clinique prospective comparative menée dans deux hôpitaux universitaires. Pendant une année, toutes les fractures aiguës du radius distal chez des patients adultes nécessitant une réduction fermée et une immobilisation ont été incluses dans l'étude. Les données démographiques, le type de fracture, l'échelle analogique visuelle de la douleur à différents moments, le succès de la réduction et les complications survenues ont été recueillis.
192 patients ont été inclus, 93 traités avec le blocage isolé de l'hématome et 99 avec le blocage de l'hématome plus nerveux. Il n'y avait pas de différences entre les groupes en termes de données démographiques, de comorbidités et de type de fracture. La douleur perçue dans les doigts lors de la réduction était de 7,3 points dans le groupe de blocage de l'hématome isolé et de 5,2 dans le groupe de l'hématome plus blocage nerveux (diminution statistiquement et cliniquement significative). Les différences trouvées à d'autres moments et endroits n'étaient pas statistiquement significatives. La réduction a été considérée comme satisfaisante dans 77/93 cas dans le groupe de blocage de l'hématome et dans 81/99 cas dans le groupe de l'hématome plus blocage nerveux. Aucune complication n'a été observée.
Le blocage de l'hématome plus le blocage nerveux au poignet est plus efficace que le blocage isolé de l'hématome pour réduire la douleur perçue lors de la réduction des fractures du poignet. Il est particulièrement efficace pour la douleur dans les doigts. Malgré cela, cette technique n'est pas suffisante. Nous estimons qu'il serait très utile de réaliser davantage d'études centrées sur cet aspect en raison de l'impact clinique important qu'elles pourraient avoir.
CO014 Intérêt des plaques crochets pour le traitement des fractures AO B3.1 du radius distal.
Les fractures du radius distal B3.1 sont des fractures articulaires marginales antérieures intéressant la zone d’insertion des ligaments radio-carpiens antérieurs. Trois principales complications sont rencontrées dues à ce type de fracture : subluxation radio-carpienne, dévascularisation du fragment et déplacement secondaire de la fracture après ostéosynthèse. Il s'agit d'une étude descriptive d’une population de patients avec fracture B3.1.
L’étude portait sur tous les patients pris en charge dans notre centre pour fracture B3.1, soit pour une chirurgie primaire, soit pour une chirurgie secondaire, entre juillet 2020 et juin 2024.
Quatre patients ont été inclus. Deux patients présentaient une fracture récente de moins de 7 jours et ont été opéré dans notre centre d'une ostéosynthèse par plaque spécifique portant des crochets. Deux patients ont été opérés d'une chirurgie secondaire. Parmi eux, un patient a été opéré pour une reprise de l’ostéosynthèse par plaque crochet en raison d’un déplacement secondaire après plaque standard et un patient a été opéré pour arthrose post-traumatique sur subluxation persistante après ostéosynthèse par plaque standard.
Les fractures marginales antérieures à petit fragments B3.1 nécessitent un traitement chirurgical par ostéosynthèse par plaque antérieure. Des plaques spécifiques ont été conçues afin de pallier aux risques de complications secondaires. Ces plaques portent des crochets permettant par effet console de fixer les petits fragments. Ce type d’ostéosynthèse permettrait de réduire le risque de déplacement secondaire et par là-même le risque de subluxation radio-carpienne engendrant une arthrose rapidement évolutive.
Les fractures B3.1 du radius distal sont des fractures rares et difficiles à traiter. Des plaques spécifiques à crochets permettent la réduction et l'ostéosynthèse de ces petits fragments. Un déplacement secondaire doit être dépisté précocement afin d'éviter une arthrose post-traumatique rapidement évolutive.
CO015 Factors that interfere with immediate return to activity after volar locking plate fixation for distal radius fractures.
Volar locking plate (VLP) fixation contributes to immediate return to activity in patients with distal radius fractures, but poor results have been seen in some cases. In this study, we report on clinical findings affecting the Q-DASH score at 1 month postoperatively, which was used as a measure of immediate return to activity after VLP fixation.
Ninety-five patients who underwent VLP fixation for distal radius fracture at our hospital between July 2014 and January 2022 were divided into a good group (n=86; 22 males, 64 females; age 61.9) and a poor group (n=8; eight females; age 63.6) according to the quartiles of Q-DASH score at 1 month after VLP fixation. Duration from injury to surgery, direction of fracture dislocation, and radiographic parameters (radial inclination: RI, volar tilt: VT, ulnar variance: UV) at the time of injury were examined. Radiographic parameters (RI, VT, and UV), range of motion of the wrist joint, grip strength ratio, and visual analog scale (VAS) at 1 month after VLP fixation were also examined. These parameters were compared among both groups. Moreover, logistic regression analysis was performed to determine whether these factors were independently associated with poor Q-DASH score at 1 after VLP fixation.
At the time of injury, fracture displacement was significantly higher in the poor group (VT=-23.8°, UV=4.2mm) than the good group (VT=-6.5°, p=0.02; UV=1.3mm; p=0.01). No differences in other parameters were observed between the groups. At 1 month after VLP fixation, grip strength ratio (17.2%) in the poor group was significantly lower than the good group (43.8%, p<0.001), while VAS (5.6) in the poor group was significantly higher than the good group (2.4, p<0.001). Logistic regression analysis revealed that VT and UV at injury (p<0.05), grip strength ratio (p<0.001), and pain VAS (p<0.001) were all independently associated with poor Q-DASH score.
Fractures with large displacement at the time of injury have been found to hinder immediate return to activity, and intervention to treat osteoporosis, which is associated with the amount of fracture displacement, should be considered. The results also suggest that physical therapy to improve grip strength and postoperative pain management are important to promote immediate return to activity.
This study suggested that large amounts of fracture displacement, weakness of grip strength and postoperative pain can be interference factors to return to activity immediately after VLP fixation.
CO016 Replantations digitales chez l’adulte : Questionnaire FESUM sur les pratiques post-opératoires dans le but de rédiger un protocole national.
Les avancées significatives en chirurgie de la main ont révolutionné la prise en charge des amputations digitales. Il n’existe pas à ce jour de recommandations précises sur les pratiques anesthésiques, les thérapeutiques médicamenteuses, les mesures associées et la surveillance en per et post-opératoire pour assurer le succès de ces replantations.
Un questionnaire a été envoyé aux membres de la FESUM afin d'évaluer leurs pratiques post opératoires en cas de replantation digitales. Ces données ont ensuite été comparées à la littérature.
136 praticiens ont répondu au questionnaire, dont 94,1% travaillant dans un centre SOS main. Seuls 53,3% des chirurgiens partageaient un protocole. 91,1% des replantations étaient effectuées sous anesthésie loco-régionale. 69% demandaient une anti-agrégation plaquettaire en per opératoire, 91,9% la poursuivaient ensuite. 84,6% des répondants rincaient les vaisseaux aves sérum hépariné. 22,1% demandaient une injection intra veineuse d’héparine en per opératoire, 63,5% continuaient l’héparinothérapie en post opératoire. 72,8% avaient recours aux sangsues en cas d’engorgement veineux. 93,3% des praticiens prescrivaient une antibioprophylaxie systématiquement en post opératoire, il s’agissait d’augmentin dans 95,2% des cas en l’absence d’allergie, pour des durées allant de 48h à plus de 5 jours. 97% des patients tabagiques étaient invités à arrêter de fumer. La main était surélevée dans 79% des cas, sous une lampe chauffante dans 94% des cas. 59,1% des praticiens imposaient un repos strict au lit au moins les 48 premières heures, 46% encourageaient une hydratation orale abondante, 54% proscrivaient la caféine. Les praticiens étaient interrogés sur la fréquence de la surveillance infirmière (clinique et biologique) les premiers jours, la rééducation post-opératoire. 86,5% des répondants étaient intéressés par un protocole national post opératoire dans les replantations digitales.
Les résultats montrent une grande variabilité des pratiques. L'anesthésie loco-régionale est largement utilisée (91,1%), et l'anti-agrégation plaquettaire est courante (91,9% post-opératoire). Les pratiques comme l'utilisation du sérum hépariné (84,6%), l’anticoagulation générale (63,5%) et la leech therapy (72,8%) sont fréquentes mais manquent de consensus basé sur des preuves robustes. L'antibioprophylaxie systématique (93,3%) et l'arrêt du tabac (97%) sont largement pratiqués, reflétant les recommandations des sociétés savantes.
Ces données, comparées à la littérature nous ont permis de rédiger une proposition de protocole dans les replantations digitales chez l’adulte. Certaines mesures sont bien documentées par des études à haut niveau de preuve, d’autres sont fondées sur des pratiques partagées par une grande majorité de praticiens, en l’attente d’études bien menées apportant la preuve de supériorité d’un traitement par rapport à l’autre.
CO017 Our Experience as the Sole National Reference Center for Reimplantations and Catastrophic Hand Injuries During 2021-2023: Functionality and Quality of Life.
Reimplantation and revascularization procedures are critical for patients with catastrophic hand injuries. This study aims to analyze the epidemiology, functional outcomes, and perceived quality of life in patients treated for upper limb reimplantation over the past three years.
We conducted a retrospective analysis of 157 patients. Data collected included epidemiological details, injury mechanisms, transfer times, and amputation levels. Functional outcomes and quality of life were assessed using an online questionnaire incorporating sociodemographic and medical variables, the Russell test for subjective functionality, the QUICK-DASH for hand functionality, and the SF-12 for quality of life. A cross-sectional, descriptive, analytical, and correlational study was performed.
Most patients were male (89%), with 30% being smokers or ex-smokers. Right-handed individuals comprised 92% of the sample, but the left hand was more frequently injured (50%). Ages ranged from 1 to 89 years, with a mean age of 45.5 years (SD=19.89). Patients from 20 provinces were included, primarily transferred by ambulance. The most common injury mechanism was a saw (41%), often mixed with other mechanisms. Injury distribution included 48 thumb injuries, 45 multiple finger injuries, and 23 proximal amputations. Over 60% of injuries were work-related. According to the questionnaire, 68% of patients returned to their previous work activities. Satisfaction ratings showed 50% of patients considered their outcome "very good," 10% "good," 24% "fair," and 15% "poor." Additionally, 90% believed their limb was better than a prosthesis. Reimplantation failures occurred within the first 24 hours in 70% of cases. Of these, 31% were smokers, and nearly 40% had significant comorbidities. Partial necrosis occurred in 13% of cases, 6% experienced infection, and 3% had poor consolidation.
Measuring the quality-of-life post-reimplantation has proven invaluable in determining which cases benefit most from reimplantation versus those better managed with amputation. Standardized tools like the SF-12 and QUICK-DASH allowed us to assess functional outcomes and patient satisfaction objectively. Patients with significant comorbidities or smokers showed higher reimplantation failure rates, suggesting that primary amputation and early prosthetic fitting might lead to better quality of life and functionality in these cases. This approach enables clinicians to make more informed decisions, optimizing patient care and resource allocation.
Reimplantation and revascularization provide viable options for patients with severe hand injuries, with most patients reporting satisfactory outcomes. Future studies should focus on long-term functional results and quality of life improvements to further refine these procedures and its indications.
CO018 Une étude prospective sur la douleur et satisfaction des urgences mains opérées sous WALANT.
L’utilisation de la wide-awake local-anesthesia no-tourniquet (WALANT) en chirurgie de la main est en plein essor. Plusieurs études ont montré que la satisfaction des patients était plus grande qu’avec un bloc axillaire. Toutes ont été faites en chirurgie programmée et son utilisation en chirurgie d’urgence est peu documentée. Sa validation dans ce domaine reste donc à démontrer. Nous proposons ici d’étudier la douleur et la satisfaction des patients opérés de traumatismes de la main sous WALANT.
Il s’agit d’une étude observationnelle prospective réalisée dans un centre « Urgence Main ». Une anesthésie WALANT était réalisée chez les patients avec plaie et/ou fracture de la main selon les principes du Dr LALONDE. Les patients mineurs, non coopératifs, avec infection de la main, et les réimplantations digitales étaient exclus. La douleur a été évaluée avec une échelle verbale simple pendant l’anesthésie, pendant l’intervention et 72h après la chirurgie. La satisfaction en postopératoire immédiate et à 72h a été évaluée selon une échelle de Likert. L’anxiété préopératoire a été mesurée par le score APAIS. Le temps de réalisation de la WALANT ainsi que le saignement peropératoire ont également été évalués.
Entre le 1e août et le 1e mars 2024, 205 patients ont été inclus. Les plaies représentaient 85% de la cohorte (n=174) et les fractures 15% (n=31). L’âge moyen était de 39 ans ± 16. Le score d’anxiété APAIS était de 11/30 ± 4 et n’était pas corrélé avec la douleur à l’injection. Le temps moyen pour réaliser la WALANT était de 3.4 min ± 1.9. La douleur lors de l’injection était en moyenne de 3.4/10 ± 1.7. La douleur pendant la chirurgie était en moyenne de 1.2/10 ± 1.5. L’hémostase a été réalisée par tamponnement dans 70% des cas (n= 144), n’a pas été nécessaire dans 20% des cas (n=41), et a nécessité un garrot dans 10% des cas (n=21). En postopératoire immédiat, 90% des patients étaient très satisfaits et 10% satisfaits. La douleur à 72h était de 2.4/10 ± 1.3. Trois infections (1.5%) ont été notées au décours de la chirurgie.
À notre connaissance, cette étude est la première grande série prospective démontrant une application sûre et satisfaisante de la WALANT en traumatologie de la main.
La WALANT est une anesthésie sûre et rapide, compatible avec l’activité d’urgences main. Elle permet d’opérer sans douleur des plaies et des fractures, simples ou complexes, avec une grande satisfaction des patients.
CO020 « Mes mains j’y tiens ! ». Court-métrage éducatif pour la prévention des accidents de la main chez l’enfant.
Les traumatismes de la main représentent un véritable enjeu de santé publique en France et dans le monde, représentant une charge économique importante estimée à plusieurs milliards d’euros par an. En pédiatrie, les traumatismes de la main sont également très fréquents, et s’expliquent par la découverte, par les enfants, du monde qui les entoure et par leur ignorance des dangers. L’objectif de cette étude était de réaliser un court-métrage d’animation afin de sensibiliser et d’éduquer les enfants, et par ricochet, les parents, aux accidents habituels de la main.
Un film d’animation éducatif d’une durée de 5 minutes a été réalisé en collaboration avec une entreprise spécialisée dans les animations pour enfants afin d’adapter les messages aux plus jeunes. L’écriture du script a été effectuée de façon multidisciplinaire entre chirurgiens de la main enfants et adultes, pédiatres, psychologues, instituteurs, et des enfants conseils. L’objectif était de présenter l’anatomie de la main puis de décrire les principaux accidents et sites et les comportements à risques. Le projet a ensuite été validé par la Fédération Européenne des Services d’Urgences Mains (FESUM).
Sur 835 enfants interrogés, avec un âge moyen de 9,43 ans, 88% ont déclaré s’être déjà blessé aux mains et 86% connaitre quelqu’un ayant présenté un traumatisme de la main. 30% des enfants ne connaissaient pas les situations dangereuses. Sur 565 enfants interrogés après avoir vu le film, 97% ont déclaré avoir compris les situations dangereuses, significativement différent par rapport aux réponses pré-projection. 45% des enfants ont regardé le film avec leurs parents, 57% pensent pouvoir changer leurs habitudes et 33% ont recommandé à leurs proches de regarder le court-métrage.
Les blessures de la main devraient constituer un enjeu prioritaire, en particulier en termes de prévention. Plus de la moitié des traumatismes de la main chez l’enfant se produisent dans la maison ou le jardin. Les blessures de la main en pédiatrie sont principalement constituées par les écrasements de la phalange distale, les plaies par un objet tranchant, et les morsures. Si des systèmes de prévention existent, seulement moins de 10% des ménages en seraient équipés.
Ce court-métrage décrit les différentes possibilités d’accident et situations dangereuses, ciblant les enfants âgés de 6 à 12 ans, et indirectement les adultes. Bien que cette étude présente des résultats encourageants, la diffusion nécessite encore d’être élargie et son effet sur l’incidence des traumatismes de la main d’être étudié afin d’évaluer son impact et ses bénéfices.
CO021 Effectiveness of transfer carpal tunnel ligament transection in patients with the CRPS-like symptoms / irritable carpal tunnel syndrome following upper limb trauma : a case series.
Study : Complex regional pain syndrome (CRPS) is a diagnosis we are often confronted with as upper limb surgeons. It is found in 1 to 37% of distal radius fractures. Recovery times are long, and treatment is often only partially effective in the majority of patients. It therefore seems essential to consider an alternative diagnosis in order to help these patients. As shown by Prof Del Pinal's study, Outcomes of Carpal Tunnel Release in Complex Regional Pain Syndrome, the existence of irritative carpal tunnel syndrome in his patients, and its management by carpal tunnel release, seems to be in line, both clinically and therapeutically, with the patients' complaints.
In this retrospective study, we included 25 patients. The patients had previously been diagnosed with complex regional pain syndrome, following trauma to the upper limb, or presented with pain disproportionate to the initial trauma, and on an ongoing basis. We included patients with exclusively unilateral pain. A negative median nerve electromyogram did not present a contraindication to opening the transverse ligament at the carpal tunnel.
We assessed the results of surgical management of these patients using the visual analogue scale (VAS). The mean reduction in VAS score was 45%, with a minimum delay of 2 months between the pre- and postoperative scores. The effect on the QuickDASH score before and after the operation was favourable, with an average reduction of 23 points. Of the 25 patients, we lost sight of 3 patients, and 2 patients refused to be included in the study.
Carpal tunnel decompression is a promising surgical procedure for patients presenting with acute hand pain following upper extremity trauma, despite the absence of further investigations suggesting carpal tunnel compression. The early post-operative follow-up, less than 1 month, shows an improvement in mobility in the majority of patients. This approach can offer significant symptomatic relief and functional improvement in these patients. This treatment option should be considered for patients diagnosed with complex regional syndrome. Delay in diagnosis and management can potentially influence outcome. Early diagnosis is the guarantee of a quicker and painless recovery, avoiding a potentially heavy rehabilitation programme without full recovery.
CO022 Intérêts d’une prescription standardisée des antibiotiques dans la prise en charge des plaies de main chez l’adulte : étude prospective.
Une problématique fréquente est l’indication d’une antibioprophylaxie car il n’existe pas de consensus ou de recommandation claire de la Haute Autorité de Santé à ce sujet. En décembre 2023, la Société Française d’Anesthésie et de réanimation en association avec la SOFCOT a recommandée de s’abstenir d’une antibioprophylaxie pour les plaies de main simples et non souillées. Cette étude vise à promouvoir une antibioprophylaxie raisonnée à chaque plaie afin de réduire les prescriptions tout en évitant l’augmentation des infections. L’objectif principal est d’évaluer l’applicabilité d’un logigramme d’antibiothérapie sans augmentation du taux d’infection à 6 semaines d’une prise en charge au bloc opératoire.
Il s’agit de résultats préliminaires d’une étude prospective, observationnelle, monocentrique ayant débuté en mars 2023. Les patients avec des lésions osseuses, une arthrite, une cellulite, un phlegmon ou avec un non-respect du logigramme sont exclus. Le logigramme utilisé a été développé pour la prise en charge des plaies de main en pédiatrie du même centre hospitalier et a été testé avec succès en 2020. Il ajuste la prescription d’une antibioprophylaxie selon différents paramètres : nature de la plaie, antécédent du patient, délai de prise en charge. Les données ont été collectés rétrospectivement. L’absence d’infection à 6 semaines a été vérifié grâce à l’absence de reprise chirurgicale pour infection, les consultations de suivi post-opératoire ou par contact téléphonique.
Les données ont été consignés dans un fichier EXCEL. Sur 611 patients, le taux d'infection était de 0,9%. Le logigramme a été respecté dans 88% des prescriptions.
L’objectif principal de notre étude était d’évaluer l’applicabilité du logigramme sans augmentation du taux d’infection. Nos résultats montrent que ce protocole pourrait être correctement respectés par les professionnels de santé et qu’il n’entrainerait pas une hausse des complications infectieuses, ce qui corrobore les directives proposées en décembre 2023 de la Société Française d’Anesthésie et de Réanimation. Ces résultats reste à être confirmés par la poursuite de l'étude. Une étude multicentrique seraient nécessaire pour confirmer nos résultats et étendre l’applicabilité de ce protocole aux autres centres.
Notre étude démontre que l’application d’un logigramme raisonné et mesuré pour la prescription d’antibioprophylaxie dans les plaies de main est réalisable et n'entraînerait pas d'augmentation d'infection secondaire de site opératoire à 6 semaines, en accord avec les recommandations récentes. Ces résultats extrapolés au coût et à l'émergence des résistances bactériennes permettraient une épargne économique et écologique intéressante.
CO023 Pertinence de l'antibioprophylaxie dans les plaies de la main avec ouverture articulaire ou de la gaine des fléchisseurs.
Les plaies de la main avec ouverture articulaire ou de la gaine des tendons fléchisseurs présentent un risque d’évolution vers l’arthrite septique et le phlegmon de la gaine des fléchisseurs. L'antibioprophylaxie, en association avec le lavage chirurgical, est couramment prescrite pour prévenir ces infections. Néanmoins son utilité reste controversée. Les nouvelles recommandations de la SFAR vis-à-vis des plaies de la main ne recommandent pas d’antibioprophylaxie en cas de plaie articulaire non souillée (grade 1) et souillée (avis d’expert) et n’évoquent pas le cas des ouvertures de gaine des tendons fléchisseurs. Cette étude vise à évaluer la pertinence de l'antibioprophylaxie dans ces 2 contextes.
Nous avons mené une étude de cohorte prospective incluant des patients présentant des plaies non souillées de la main avec ouverture articulaire ou de la gaine des fléchisseurs, en excluant les cas de fracture ouverte. Le critère de jugement principal était la survenue d’une arthrite, d’un phlegmon de gaine ou d’une cellulite dans les 30 jours. Ce critère de jugement était ensuite analysé en fonction de la prescription per ou post opératoire d’une antibiothérapie, recueillie dans le compte rendu opératoire.
Résultats préliminaires: 66 patients ont été inclus de janvier 2024 à juin 2024. 20 plaies articulaires, 47 ouvertures de gaine dont 23 avec réparations tendineuses nécessaires. Deux attitudes de prescription différentes étaient retrouvées en fonction des opérateurs : groupe A (antibioprophylaxie : 2 grammes d’Augmentin IV per-opératoire sans antibioprophylaxie post-opératoire), le groupe NA (aucune antibioprophylaxie per ou post opératoire). Les 2 groupes avaient des comorbidités comparables. Aucune infection post opératoire n’est survenue dans les 2 groupes.
Ces résultats remettent en question l'utilisation systématique de l'antibioprophylaxie dans ce contexte et soulignent la nécessité de recherches supplémentaires pour confirmer ces observations.
Les données préliminaires de notre étude ne montre pas de sur-risque de développer une infection chez les patients pris en charge chirurgicalement pour des plaies de la main avec ouverture articulaire ou de la gaine des fléchisseurs, sans antibioprophylaxie.
CO024 Résultats des prises en charges des phlegmons des gaines digitales sous WALANT en salle blanche.
L’anesthésie locale adrénalinée sans garrot en salle blanche est de plus en plus utilisée et montre des résultats au prise en charge plus classique concernant les pathologies courantes de la main. Elle permet de diminuer le coût économique et écologique des interventions en simplifiant le circuit de soin pour le patient. Elle permet également d’améliorer la rapidité de prise en charge des patients. L’anesthésie locale n’est que peu utilisée lors des infections. Le but de notre article était de rapporter les résultats de cette technique pour la prise en charge des phlegmons des gaines de la main.
Nous avons inclus l’ensemble des patients ayant bénéficié de cette technique de juin 2022 à décembre 2023. Les patients étaient opérés en salle blanche avec des champs stériles limités au membre opéré, l’opérateur portait une paire de gants stériles sans blouse. L’anesthésie locale était réalisée 30 min avant le geste chirurgicale afin de permettre l’effet de l’adrénaline. Les patients bénéficiaient d’une antibiothérapie post opératoire per os couvrant les germes les plus fréquents (AUGMENTIN).
Parmi les 21 dossiers revus, 5 patients ont nécessité une nouvelle intervention chirurgicale pour mauvaise évolution locale. Il s’agissait de patients présentant des terrains défavorables. Les amplitudes articulaires étaient satisfaisantes à 3 mois pour 76% des patients. Tous les patients n’ayant pas présenté de récidive septique avaient repris leurs activités à 3 mois. Aucune complication liée à l’anesthésie n’a été rapportée.
Nos résultats sont similaires à ceux retrouvés dans littérature : environ 38% de complications sous technique classique incluant récidive, raideur, nécrose tendineuse ou encore nécessité d’amputation. L’antibiothérapie associée permet d’apporter de meilleurs résultats. Elle doit être à large spectre pendant 7 à 14 jours et peut être exclusivement per os. Les cas d'ischémie liés à l’adrénaline sont exceptionnels et sont réversibles après injection de phentolamine.
La prise en charge des phlegmons des gaines digitales sous anesthésie locale adrénalinée sans garrot mécanique (WALANT) en salle blanche semble donner les mêmes résultats que les techniques traditionnels en terme de complications et de résultats fonctionnels. Nous recommandons cette technique afin de faciliter la prise en charge des patients. L’adrénaline doit être utilisée avec prudence chez les patients atteints de pathologie de la microcirculation.
CO025 L’association rare de phlegmon de la gaine digito-carpienne et d’arthrite septique radio-carpienne : une série de cas.
La main est l’organe les plus exposé aux plaies, et donc aux infections. Une prise en charge retardée de celles-ci peut entraver le pronostic fonctionnel du membre. L’extension d’un phlegmon digital à la gaine carpienne est rare mais lourde de conséquences. Aux phlegmons des gaines peuvent s’associer des arthrites septiques digitales. L’association d’un phlegmon de la gaine carpienne et d’une arthrite radio-carpienne est moins connue et peut passer inaperçue. L’objectif de ce travail était d’étudier cette association pathologique.
Nous avons mené une étude descriptive, rétrospective, uni centrique analysant les données des patients pris en charge pour une arthrite radio-carpienne associée à un phlegmon digito-carpien de Janvier 2013 à Avril 2023. Les données épidémiologiques ainsi que les données d’hospitalisation et de suivi ont été étudiées. Le critère principal d’évaluation était le diagnostic initial de cette association pathologique et sa prise en charge chirurgicale. Les critères secondaires étaient les facteurs cliniques et paracliniques ayant permis d’évoquer le diagnostic d’association pathologique en urgence, ainsi que les données épidémiologiques des patients concernés.
Cinq patients correspondaient aux critères d’inclusion. Sur ces 5 patients, 3 ont bénéficié d’une prise en charge adaptée d’emblée consistant en un abord concomitant de l’articulation radio-carpienne et du phlegmon de la gaine carpienne. La durée moyenne d’hospitalisation était de 16,8 jours avec en moyenne 2 gestes chirurgicaux par patients. Les germes retrouvés étaient le Streptococcus dysgalactiae ou le Staphylococcus aureus. Les bilans d’imageries pré-opératoires (radiographies, échographie, tomodensitométrie) et les antibiothérapies post-opératoires étaient très disparates.
Les résultats de cette étude sont cohérents avec les données de la littérature sur les phlegmons digito-carpiens et sur les arthrites radio-carpiennes. Si la prise en charge des phlegmons est bien codifiée, des questionnements persistent sur les examens paracliniques à réaliser en cas d’arthrites radio-carpiennes, ainsi que pour leur traitement. Nous proposons un arbre décisionnel pour les patients présentant des phlegmons digito-carpiens afin de ne plus méconnaitre les arthrites radio-carpiennes concomitantes.
Cette série permet une approche de cette association pathologique rare, peu connue et sous diagnostiquée en urgence. Dans le cadre d’un phlegmon digito-carpien, il faut donc porter une attention particulière à l’articulation radio-carpienne et ne pas hésiter à s’aider d’examens complémentaires pour le diagnostic d’une arthrite septique radio-carpienne.
CO030 Résultats à long terme des greffes de peau plantaire versus greffes de peau des zones velues pour la couverture des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied chez les patients à peau noire. E.
En dépit de l’utilisation de la greffe de peau totale dans le traitement des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied, les données publiées dans la littérature des résultats à long terme chez les patients à peau noire sont inexistantes. L’objectif de cette étude est d’évaluer les résultats à long terme des greffes de peau plantaire versus greffes de peau des zones velues pour la couverture des pertes de substances cutanées palmaires et plantaires chez les patients à peau noire.
Il s’agissait d’une étude de cohorte prospective ayant inclus 123 greffes de peau totale pratiquées chez 93 patients, tous sont des noirs africains. Des greffes de peau plantaire versus greffes de peau des zones velues ont été réalisées pour couvrir des pertes de substances cutanées des faces palmaire et plantaire. Cette étude couvre une période de 163 mois du 1er janvier 2011 au 1er août 2023. Les paramètres d’études ont été : sociodémographiques, médico-cliniques, suivi postopératoire à long terme de résultats esthétique et fonctionnel partant d’un recul d’au moins 12 mois. Les patients ont été revus dans un but d’évaluer le gain fonctionnel, le regain de la sensibilité du greffon et le résultat esthétique. L’évaluation était clinique avec prise de photos.
Soixante-quatre greffes des zones velues ont été réalisées auprès de 52 patients dont 29 du sexe masculin et 23 du sexe féminin soit un sex ratio H/F de 1,3 ; et 59 greffes de peau plantaire chez 41 patients dont 21 du sexe masculin et 20 du sexe féminin, sex ratio H/F de 1. La face palmaire digitale a été la plus receveuse de la greffe plantaire, soit 35,5 % de cas. Après un recul post-opératoire d’au moins 12 mois, tous les patients ou leur entourage ont déploré l’aspect inesthétique de la greffe de peau velue et parmi lesquels 71 % (46 sur 64) ont sollicité le remplacement de cette peau greffée.
La texture et la couleur sont d’autant meilleures que la greffe de peau totale est prise dans une zone histologique identique. Au vu de ces résultats, nous conseillons pour les patients à peau noire une greffe de peau plantaire pour couvrir des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied, si elle est indiquée
CO031 Perte de substance étendue de la pulpe : intérêt du lambeau de Joshi et Pho.
Les pertes de substance étendues de la pulpe des doigts sont des situations fréquentes en traumatologie. Leur couverture doit répondre à des objectifs de matelassage pulpaire, d’indolence, de sensibilité épicritique, avec le moins de séquelles possibles. Une des options chirurgicales est le lambeau décrit par Joshi puis modifié par Pho. Ce lambeau homodigital unipédiculé antérograde présente une palette dorso-latérale adjacente à la pulpe restante et à son pédicule. L’objectif de notre étude était l’analyse des résultats fonctionnels et cicatriciels à moyen et long terme de ces lambeaux.
Etude observationnelle rétrospective monocentrique avec un recul minimum de 1 an, patients opérés entre 2010 et 2022. L’objectif principal était d’évaluer fonctionnellement les patients à terme par le score de DASH. Les objectifs secondaires étaient l’évaluation de la douleur, de la mobilité, de la sensibilité, de la cicatrisation (score POSAS) et des complications.
Quatorze patients ont été revus avec un suivi moyen de 6,5 ans. Le DASH moyen était de 22.16 sur 100 (5-45 ; ET 11.9). Les mobilités IPD étaient significativement moindres par rapport au côté controlatéral. Le Weber moyen était de 5.43mm (2-12 ; ET 2.87). Le score POSAS moyen était de 13.93/60 patient et 17.71/50 observateur.
Même si la peau est fine sur la partie dorso-latérale, celle-ci conserve, grâce au pédicule adjacent, une bonne sensibilité avec un résultat positif sur la fonction globale.
Le lambeau de Joshi et Pho constitue une solution fiable et aisée pour la couverture des pertes de substances de la pulpe avec de bons résultats fonctionnels et cicatriciels.
CO032 Lambeau perforant de l’artère surale médiale pour la couverture des pertes de substances de la main, étude anatomique.
Le lambeau MSAP est un lambeau fascio-cutané de la région du mollet vascularisé par les perforantes de l'artère médiale surale émergeant elle-même de l’artère poplitée. Ce dernier semble présenter des caractéristiques propices à son utilisation pour les pertes de substances cutanées de la main cependant ses variabilités anatomiques mal connues rendent sa pratique courante peu fréquente. Nous décrivons ainsi une étude cadavérique visant à explorer la variabilité de l'anatomie du lambeau MSAP et son applicabilité pour les pertes de substances cutanées de la main.
Dix lambeaux MSAP ont été disséqués au Laboratoire d’anatomie de la faculté de médecine de Nancy, France, sur 5 cadavres frais (2 hommes et 3 femmes). Les lambeaux ont été prélevés par un même opérateur avec une taille de palette cutanée constante de 10x8cm, centrés sur un point situé à 10cm du creux poplité sur la ligne joignant le milieu du creux poplité et la malléole interne. Après repérage des différentes perforantes cutanées, la dissection de l’intégralité du pédicule sural médial jusqu’à son émergence a été effectuée. Les caractéristiques du pédicule et de ses perforantes ont été recueillies puis une simulation de couverture des faces dorsale et palmaire de la main a été réalisée.
La distance moyenne entre le milieu du creux poplité et la perforante principale était de 9,8cm et le nombre moyen de perforantes cutanées était de 2,2. 95% des perforantes ont été retrouvées à plus ou moins 3cm de notre repère à 10cm du creux poplité. La longueur moyenne du pédicule vasculaire était de 13,35cm et son diamètre moyen de 2,45mm pour l'artère et 3,1mm pour la veine.
Nos résultats sont similaires avec ceux de la littérature. Pour la taille de palette cutanée choisie, l'agencement du lambeau permettait une couverture intégrale des faces dorsale et palmaire de la main. Comparativement au lambeau antéro-latéral de cuisse, le lambeau MSAP semble avoir un pédicule plus long, un nombre de perforante comparable, un diamètre du pédicule légèrement plus petit et une épaisseur plus fine.
Le lambeau MSAP possède une variabilité anatomique établie cependant, la constance de ses perforantes et la meilleure connaissance de son anatomie font de ce dernier un lambeau fiable et reproductible pour la couverture des pertes de substances cutanée. De plus, la longueur et le diamètre de son pédicule, son épaisseur et sa faible comorbidité lui permettent de constituer une alternative intéressante pour la prise en charge des défects cutanés de la main.
CO033 Couverture du coude par le lambeau de l’artère radiale superficielle descendante : à propos d’une série clinique et revue de la littérature.
Soft tissue coverage of the posterior aspect of the elbow requires thin and flexible flaps to adapt to movements without constraining them. The authors report a clinical series of reconstruction by the descending superficial radial artery (DSRA) flap, a proximal forearm perforator flap which use is rarely reported in the literature.
Seven patients with a mean age of 50 years (range: 24-88 years) were treated for a posterior elbow defect using the DSRA flap with an adipofascial pedicle. The flap was tunneled to the defect in the subcutaneous tissue or raised using the racket-like technique to avoid any pedicle compression.
The mean follow-up was 3.3 months (range: 1-12 months). A partial necrosis of the skin paddle occurred in an 88-year-old patient. In the other cases, the flap evolution was straightforward. At the last follow-up, the appearance of the flaps was satisfactory in terms of color, texture, and thickness. No complications were observed at the donor site.
This study has several limitations, such as its retrospective nature, the low number of patients included and the diversity of the trauma mechanisms. However, to our knowledge this study constitutes the largest clinical series of DSRA flaps published. The indications for the DSRA flap are limited, which explains the low number of cases published in the literature. It is aimed at small or medium-sized PDS in the peri-olecranon region, rather on its lateral side.
The DSRA flap with an adipofascial pedicle is a simple, reliable, and reproducible method for reconstruction of small to moderate-sized defect on the posterior aspect of the elbow. Its use is easier for defects on the posterolateral side, but it can reach the medial olecranon.
CO034 Etude anatomique de la perfusion cutanée du lambeau cutané médialis pédis optimisée.
Le lambeau cutané médialis pédis, dans sa forme libre, est une solution de couverture polyvalente en chirurgie de la main. Toutefois, dans sa description initiale, ce lambeau connaît des indications limitées compte tenu de ses dimensions maximales étroites. Un travail anatomique préliminaire a permis d’identifier des perforantes cutanées supplémentaires permettant de fiabiliser la vascularisation cutanée de ce lambeau. L’objectif de notre étude était de déterminer la nouvelle surface de la palette cutanée de ce lambeau cutané médialis pédis modifié.
Notre étude anatomique a été menée sur 4 sujets anatomiques frais indemnes de toutes cicatrices ou déformations entre le genou et le pied inclus. Les huit pieds ont été préparés avec la réalisation d’un rinçage vasculaire avec 60 mL d’eau tiède afin d’évacuer les thrombi. Ensuite, la cathétérisation de l’artère tibiale postérieure dans sa portion rétromalléolaire permettait la réalisation d’une injection d’une solution d’encre de Chine à température ambiante. Les dissections étaient menées seulement 24 heures après l’étape d’injection.
Le réseau vasculaire et le plan cutané étaient injectés dans 7 cas. Un échec technique était relevé du fait de la persistance d’obstacles intravasculaires. Les injections mettaient en évidence la présence d’un pattern cutané coloré à l’encre de Chine d’une longueur moyenne de 8,1 cm et une largeur moyenne de 4,8 cm.
Les dimensions du lambeau cutané médialis pédis dans sa technique initiale de prélèvement limitait le prélèvement à une palette cutanée de 4,5 cm de long par 3,5 cm de large. Malgré les nombreuses qualités de ce lambeau, sa surface cutanée maximale représentait sa principale limite. Cette modification dans la technique de prélèvement de du lambeau cutané médialis pédis permet de fiabiliser la vascularisation de la palette cutanée sujette à l’ischémie dans sa description initiale toute en permettant une augmentation de la surface de la palette cutanée accessible au prélèvement.
Les résultats de ce travail anatomique confirment l’augmentation de surface du pattern cutané du lambeau cutané médialis pédis lors de l’inclusion de perforantes supplémentaires. Ainsi, les indications de ce lambeau se trouvent élargies par la possibilité de prélever une surface cutanée 2,5 fois plus grande.
CO035 Predisposing factors to thumb CMC joint osteo-arthritis. X Ray and CT scan analysis.
Several factors have been identified as predisposing factors to CMC joint osteoarthritis. Hyperlaxity with subluxation of thumb CMC joint but also anatomical factors related to trapezium shape and obliquity. Articular joint shape and congruency have also been studied. The aim of this radiological an CT scan study is to define radiological parameters and particularly joint congruency that can be predisposing factor to CMC joint OA
Forty-three hands (females 35, males 8) in 23 patients affected by CMC OA were studied with Xrays (AP, oblique, stress view, Robert’s view) and CT scan. Mean age 62 (46-84). Ethic Committee approval was obtained. Control group were 52 normal hands (38 females and 14 males) in 26 patients, mean age 29 (25-40). Measured parameters: Ratio between height of overall trapezium (TH max) and height of saddle (TH min) was measured (TH max/TH min and TH max-TH min/TH max); The saddle concavity (TH max-TH min) and the Ratio between first metacarpal subluxation/width of trapezium (RS/AW); Trapezium obliquity measured on XRays as an angle with II metacarpal (alphaTT angle). Metacarpal subluxation was measured from centre of scaphoid-centre of metacarpal base distance on CT scan (SMD). These parameters were examined by two radiologists and 2 orthopaedic surgeons. Inter and intra-observer variability were measured by ICC index
TH max-Th min in patients with OA was 2.63±1.7, while in normal patients was 1.52±0.5 this was statistically significant (p< 0.01) TH max/TH min: 1.29±0.2 while in control group was 1.13±0.05 (p<0.05) TH max-TH min/TH max: 0.20±0.1, while in control group was 0.11±0.04 (p< 0.01) RS/AW 0.28±0.11 while in control group was 0.29±0.19 non significant alphaTT 38.17°±11.6, in control group 33.10±6.23 (p<0.01) SMD 18.17± 3.21 , in control group was 1.31±0.16 (non significant) Intra-observer ICC values were good or excellent and Inter-observer ICC values were excellent for all parameters
The results show that saddle concavity and trapezium obliquity are increased in the pathological group compared to normal group and increase with the development of OA. The metacarpal subluxation is better evaluated with CT scan as it develops in three planes, on XRays it was not significant this means that laxity is present either in normal and pathologic.
Defining predisposing factors to thumb CMC joint OA can be useful in order to prevent the disease and to treat the patients early. In the clinical practice they can be useful particularly in planning trapezium reshaping in partial trapeziectomy or to improve implants design.
CO036 Influence de l'anatomie de la surface articulaire proximal du trapèze (PAST) et de la surface articulaire trapézoïdienne du trapèze (TRAST) sur le placement de la cupule durant l'arthroplastie trapézo-métacarpienne.
Trapeziometacarpal prosthesis is one of the surgical options to address trapeziometacarpal osteoarthritis. Several authors reported the importance of the position of the cup and of bone stock to minimize the risk of loosening. Recenlty, Athlani et al. argued that the cup should be placed in the middle of the width of the trapezium. The senior author of the present study observed that placing the cup in the middle of trapezial width is not always possible, due to impingement (early contact) between the cup and the trapezoidal articular surface of the trapezium (TRAST), especially when trapezial height is low. The objective of the present study was to analyze the influence of the proximal articular surface of the trapezium (PAST) and TRAST anatomy on cup placement, in order to improve preoperative planning for trapeziometacarpal arthroplasty.
The influence of the anatomy of the PAST and the TRAST on cup placement during trapeziometacarpal arthroplasty was retrospectively evaluated on 56 preoperative anteroposterior radiographs of patients who underwent surgery for trapeziometacarpal osteoarthritis. The percentage coverage of the prosthetic cup by the PAST and the available height of the trapezium were calculated. The available height of the trapezium corresponds to the trapezium height after the bone cut at the ulnar edge of the proximal end of the prosthetic cup; it is the smallest available height of the trapezium witch was calculated considering the anatomy of the PAST and TRAST, with the cup placed in the middle of the width of the trapezium.
In 39% of cases, there was a significant difference (up to a mean 4.5 mm, p < 0.001) between the radial height of the trapezium (which is usually considered) and the available height of the trapezium.
The anatomy of the PAST and the TRAST has an impact on the placement of the prosthetic cup when trapezium height is low. The results of the present study suggest that these considerations must be known by all operators performing trapeziometacarpal arthroplasty; that lateralization, implant suspension, or surgical alternatives should be considered to prevent several intra- and postoperative surgical complications.
CO037 Influence de la forme du métacarpien pour la correction de l’hyperextension métacarpo-phalangienne dans l’arthroplastie trapézo-métacarpienne.
La rhizarthrose enraidit l’articulation métacarpo-phalangienne (MCP) et entraine une subluxation de l’articulation trapézo-métacarpienne (TM), suivie d’une hyperextension de l’articulation MCP. Selon une étude de 2018, l’hyperextension MCP serait liée à la morphologie de tête du 1er métacarpien, et la restitution de longueur de la colonne du pouce permettrait de corriger l’hyperextension MCP. L’objectif de notre étude est d’évaluer la correction d’hyperextension MCP obtenue après arthroplastie TM, et de savoir si l’importance de la correction est liée à la forme de tête de 1er métacarpien.
Entre 2009 et 2024, tous les patients opérés d’une arthroplastie TM avec un suivi radiographique ont été inclus. On analyse la différence entre la mesure d’hyperextension MCP pré et post-opératoire. La forme de tête de 1er métacarpien est étudiée sur des incidences de profil, évaluée par le rapport D/R (D: diamètre antéro-postérieur de la tête; R: distance entre le pôle supérieur et le pôle inférieur de la tête). Pour une tête circulaire, le rapport D/R est supérieur ou égal à 1,7; pour une tête plane, il est inférieur à 1,7.
La cohorte étudiée comporte 71 patients, dont 80% de femmes, âgés en moyenne de 71 ans (43-92 ans). L’extension pré-opératoire moyenne est de 14° et l’extension post-opératoire moyenne de 5,6°. On retrouve une correction moyenne d’extension MP significative (p=0,0009) de 8,4°. Dans le sous-groupe « tête ronde »: l’hyperextension moyenne pré-opératoire est de 14,1°, contre 4,1° en post- opératoire. Dans le sous-groupe « tête plate »: l’hyperextension pré-opératoire est de 8,4°, contre 5,14° en post-opératoire.
L’arthroplastie TM, par mise en tension des éléments capsuloligamentaires rétablit la longueur de la première colonne et corrige l’hyperextension de la MCP facteur de mauvais pronostic. Certaines morphologies du premier métacarpien la favorisent. Notre travail confirme les données de la littérature et met en évidence une meilleure réductibilité de l’hyperextension en fonction de cet aspect.
La prothèse trapézo-métacarpienne permet de corriger significativement l’hyperextension MCP, et cette correction semble être d’autant plus importante chez les patients avec une tête de 1er métacarpien ronde. Une analyse préopératoire précise doit permettre de dépister les patients à risque d’évolution défavorable et de proposer une chirurgie plus précoce.
CO038 Prothèse trapézo-métacarpienne et arthrodèse métacarpo-phalangienne.
La combinaison d’une prothèse et d’une arthrodèse métacarpo-phalangienne du pouce a été formellement contrindiquée par JY de la Caffinière. Il s’agit d’une notion qui fait référence, mais aucune étude théorique, expérimentale ou clinique n’a confirmé cette affirmation.
Nous avons utilisé un modèle mathématique en 2 dimensions précédemment développé pour calculer les contraintes au niveau de l’articulation trapézo-métacarpienne lors d’une prise pulpaire termino latérale. Nous avons calculé les contraintes à longueur constante de la colonne du pouce et après un raccourcissement de 6 et de 8 mm pour tenir compte de la résection osseuse nécessaire à la réalisation de l’arthrodèse. Nous avons également testé plusieurs niveaux de flexion entre le métacarpien et la première phalange dans la situation de l’arthrodèse.
Tous les autres paramètres étant égaux nous retrouvons une augmentation des contraintes trapézo-métacarpiennes de 110 % après arthrodèse métacarpo-phalangienne. Si l’on tient compte d’un raccourcissement de 6 mm, l’augmentation des contraintes sera de 92% et de 86% en cas de résection osseuse de 8 mm. Pour une arthrodèse réalisée à 20° de flexion l’augmentation de contrainte n’est plus que de 19% et à partir de 25° de flexion elle devient inférieure de 10% à la situation physiologique, dans le cas d’un raccourcissement de 6 mm. Pour une résection osseuse de 8 mm l’augmentation de contrainte sera de 13% à 20° de flexion et il y aura une diminution de 15% pour une arthrodèse à 25° de flexion.
: les indications combinées d’arthrodèse et de prothèse trapézo-métacarpienne sont rares. Les indications d’arthrodèse isolée sont plus fréquentes. Dans les deux cas il importe de ne pas surcharger l’articulation trapézo-métacarpienne. En l’absence de prothèse il faut éviter une surcharge qui augmenterait le risque d’arthrose trapézo-métacarpienne secondaire et dans le cas d’une prothèse l’excès de contrainte risque de provoquer un descellement trapézien. Le raccourcissement lié à la résection osseuse et une angulation adaptée permettent de ne pas augmenter les contraintes au niveau de l’articulation trapézo-métacarpienne. L’influence déterminante de la flexion métacarpo-phalangienne est liée à un effet fléchissant exercé par le long fléchisseur du pouce sur la poulie A1 lorsque la flexion métacarpo-phalangienne augmente.
L’arthrodèse métacarpo-phalangienne du pouce n’est pas contrindiquée en cas de prothèse trapézo-métacarpienne. L’angulation idéale de l’arthrodèse est de 20° ce qui permet d’obtenir un niveau de contrainte trapézo-métacarpiennes similaire à la situation physiologique.
CO039 Arthroscopic Management of Thumb Carpometacarpal Arthritis: Experience with Established Techniques and Low-Cost Adaptations.
Thumb carpometacarpal (CMC) arthritis is a degenerative condition that significantly impacts hand function, causing pain and functional limitations. Arthroscopic treatment has gained prominence for being minimally invasive and offering faster functional recovery. This study reports the experience of a surgeon in managing CMC arthritis arthroscopically, utilizing both established techniques and low-cost adaptations, applied in over 150 patients between 2016 and 2024.
A total of 150 cases of CMC arthritis treated arthroscopically were analyzed, with patients classified according to the severity of osteoarthritis .The techniques employed included synovectomy and arthroscopic ligament and joint capsule shrinkage for early-stage cases. For more advanced joint degeneration, procedures such as hemitrapezectomy with k-wire arthrodiastasis, hemitrapezectomy with ligament reconstruction (P. Desmoineaux et al. 2012), or suture-button suspensionplasty, as well as low-cost adaptations, were performed. After 2020, the arthrodiastasis technique was discontinued. Outcomes were assessed using QuickDASH and VAS functional scores, along with surgical time, costs, and morbidity.
Although the low-cost techniques required greater technical skill from the surgeon, they resulted in up to 40% savings in operational costs. Surgical time was, on average, 15% longer compared to conventional techniques, but without an increase in postoperative morbidity. The QuickDASH and VAS functional scores showed significant improvement in functional recovery, with similar results between the established techniques and the low-cost modifications. The arthrodiastasis technique was abandoned after 2020 due to the prolonged recovery time.
Low-cost adaptations for the arthroscopic management of CMC arthritis proved to be both viable and effective, particularly in financially constrained settings. Although surgical time was slightly longer, the reduction in costs without compromising functional outcomes justifies the use of these techniques. The discontinuation of arthrodiastasis reflects the pursuit of more effective procedures.
Arthroscopic management of thumb CMC arthritis, utilizing both established techniques and low-cost adaptations, offers an effective approach with favorable functional outcomes and reduced costs. Proper patient selection and the surgeon's technical expertise are critical to the success of the treatment.
CO041 Les résultats cliniques et radiographiques de la prothèse trapézo-métacarpienne Maia® se maintiennent-ils à long terme ? Analyse d’une cohorte de patients à 6 ans et 13 ans de recul.
L’arthroplastie trapézo-métacarpienne s’est imposée comme une des options thérapeutiques de référence dans la rhizarthrose. L’objectif de cette étude était de comparer les résultats cliniques et radiographiques d’une cohorte de patients opérés de la prothèse Maia® à 5 et à 10 ans de recul minimum.
Une étude rétrospective a été menée sur une même cohorte monocentrique de 76 patients (92 arthroplasties Maia®). Nous avons comparé les résultats de la cohorte à 6 ans et 13 ans de recul. Les critères de jugement cliniques incluaient la douleur, la mobilité avec l’indice d’opposition de Kapandji, la force (grasp et pinch) ainsi que le score fonctionnel QuickDASH. Une analyse radiographique sur incidences de kapandji recherchait des signes d’enfoncement ou de descellement des implants trapéziens et métacarpiens, d’usure du polyéthylène.
L’âge moyen des patients au moment de la chirurgie était de 67 ans. (min = 53, max = 84). L’EVA était comparable à moyen et long terme : 1,2 (1,8) à 6 ans vs 1,3 (1,6) à 13 ans. De même que le score QuickDash : 17,5 (16,3) à 6 ans vs 19,6 (16) à 13 ans. La mobilité postopératoire à 6 et 10 ans était comparable à la mobilité préopératoire. Nous avons pu observer une diminution non significative de la force palmo digitale avec 21,5 kg (7) à 6 ans vs 23,4 kg (7,3) à 13 ans. De même que nous avons pu observer une diminution non significative de la force pollici digitale avec 5,8 kg (2,6) à 6 ans vs 5,5 kg (2,4) à 13 ans. Au plan radiographique nous avons identifié 3 cas d’usure du polyethylène chez des patients asymptomatiques à 13 ans. Aucun cas n’avait été recensé à 5 ans. Les 7 cas d’ostéolyse péri-trapézienne partielle observés à 5 ans sont restés stables. En revanche, 4 nouveaux cas d’enfoncement de la cupule trapézienne ont été rapportés portant le total à 8 à 13 ans de recul. A 6 ans, 4 implants avaient été revisés pour descellement de la cupule trapézienne. A 13 ans, 4 implants supplémentaires ont été repris, 2 pour descellement trapézien et 2 pour instabilité du fait de l’usure du polyethylène. La survie à 6 ans était de 88% (IC 95% : 84-93) vs 93% à 10 ans (IC 95% : 87-98).
L’évaluation de la prothèse Maia® à plus de 10 ans confirme la stabilité de l’implant dans le temps en comparaison des résultats à plus de 5 ans.
CO042 Survie à 31 ans de la prothèse simple mobilité ARPE dans l'arthrose trapézo-métacarpienne.
Single-mobility trapeziometacarpal prostheses for osteoarthritis have been widely used in recent decades and have a satisfactory short- to medium-term survival rate. However, the long-term is rarely reported. The aim of this study was to report the long-term survival rate of single-mobility trapeziometacarpal prostheses.
A retrospective single-centre study was conducted at a specialized hand department in France. Between 1989 and 2001, all consecutive patients who underwent primary trapeziometacarpal arthroplasty and had a minimum 5 years of follow-up or underwent the revision of the prosthesis before 5 years of follow-up were included. The Arpe prosthesis (Zimmer Biomet, Valence, France) was used in all cases. Two physicians who were not involved in the original surgery or postoperative care contacted all patients who still had a prosthesis to administer a questionnaire that was designed to assess the history of the trapeziometacarpal prosthesis. The survival of the prosthesis was assessed, using the Kaplan–Meier method.
A total of 42 consecutive trapeziometacarpal prostheses (35 patients) were identified. One prosthesis was excluded due to a follow-up less than 5 years. There were 30 women and four men. The median age at surgery was 55 years (interquartile range [IQR] 52–63) and median age at last follow-up was 72 years (IQR 65–78). The median follow-up time was 19 years (IQR 10–25), ranging from 5 to 31 years (excluding prostheses revised within the first five years). The survival rate of the prosthesis was 83% (95% CI, 67 to 91) at 5 years, 72% (95% CI, 55 to 83) at 10 years, 65% (95% CI, 47 to 78) at 15 years, 54% (95% CI, 36 to 69) at 20 years, and 50% (95% CI, 32 to 66) at 25 and 30 years. At the last follow-up, 17 revision operations had been done, with no failures. Nine patients (12 prostheses) died before a potential revision surgery, at a median time of 19 years (IQR 6–24) after the original surgery.
The results of the present study showed an initial decline of the survival rate during the first 5 years (17%), followed by a linear decrease of approximatively 10% every 5 years until 20 years of follow-up. The high rate of revision surgery in the first 5 years could represent a ‘critical period’ in the prosthesis survival.
According to the results of this study, the long-term survival rate of a single-mobility trapeziometacarpal prosthesis is satisfactory.
CO043 Efficacité de la prothèse trapézo-métacarpienne Touch® dans le traitement de la rhizarthrose : étude rétrospective à 5 ans.
Trapezometacarpal Osteoarthritis or rhizarthrosis, is a frequent osteoarthrosis of the base of the thumb. The total joint replacement represents an interesting surgical option for its treatment. The double-mobility Touch® prosthesis is available for several years and only few studies have been published to evaluate the safety and efficiency of this prosthesis in the long term. The objective of this study is to describe the outcomes of the Touch prosthesis for a minimal 5 years follow-up.
Patients who received a Touch prosthesis in the two investigational centers between March 2016 and July 2018, and with a 5 years follow up, were included in this retrospective and non-comparative study.
From 111 patients screened, 74 patients were included of which 8 had surgery at both sides. The mean age at the time of surgery was 62.4 (± 7.3) years. 62 (83.8%) were women and 51.2% of the patients had their dominant hand operated. The pain (VAS), Grip and Key pinch were significantly improved at five years follow-up. The quick DASH decreased from 55.1 to 14.6. The Kapandji opposition and retropulsion, the MCP active mobility flexion and extension improved. 91.3% of the patients are satisfied. 19 (23.2%) adverse events were minor and 8 (9.8%) were major. The most common adverse event was temporary dysesthesia representing 8.6%. 5 (6.1%) prostheses were revised and 1 (1.2%) was removed which lead to an implant survey of 92.7% at 5 years for all type of events. However, the survival rate is 97.6% if only device or procedure related events are counted. At five years of the 82 prosthesis, 92.7% are still placed, 4.9% had a component change and only 2.4% were converted to trapeziectomy.
The results show a persistence of clinical benefit at middle term with high satisfaction of patients. They regained and kept a strength thumb. 19 (23.2%) adverse events linked to the device procedure needed none or minor treatment and could all be resolved easily. The 5 (6.1%) major complications linked to the device or procedure were also resolved without difficulties. Of the six prostheses failure, only two were due to the device.
The double-mobility prosthesis is a reliable treatment of the CMC joint osteoarthrosis at middle term.
CO044 Arthroplastie TMC Touch® : bons résultats et taux de survie élevé à 6,5 ans.
L’arthroplastie trapézométacarpienne dans l’arthrose a montré des résultats prometteurs à court terme grâce à la dernière génération d’implants. Le but de cette étude prospective était d'évaluer les résultats cliniques et radiologique d'une prothèse trapézométacarpienne à double mobilité (Touch®) avec un suivi à moyen terme.
Au total, 57 patients ont été inclus. Les résultats cliniques ont été rapportés avant la chirurgie puis au dernier recul. Nous avons étudié la douleur, l'opposition du pouce, l'amplitude de mouvement (abduction radiale, antépulsion et rétropulsion) ainsi que la force au pinch. L'indice M1/M2 a été mesuré radiologiquement afin d’évaluer la récupération de la longueur du pouce, et toute déformation en Z ou hyper extension métacarpo-phalangienne (MCP) a été signalée. Une évaluation radiologique a été réalisée et toutes complications ont été rapportées.
Le suivi moyen était de 6,5 ans (5 – 8,8). L'EVA a chuté de 7,3 à 0,4. L'amplitude de mouvement a considérablement augmenté et la force au pinch s'est améliorée de 67 % à 102 % par rapport au côté opposé. Une hyper extension MCP était présente chez 26 (46 %) cas avant l'intervention chirurgicale et chez 19 (33 %) cas au suivi. Une déformation en Z a été rapportée dans 13 (23 %) cas avant l'intervention chirurgicale et dans 2 (4 %) cas après. Au dernier recul, les radiographies rapportaient une ostéolyse mineure pour 11 cas (4 au niveau du trapèze et 7 au niveau du 1er métacarpien). Une seule reprise chirurgicale (2 %) a été nécessaire en raison d’un descellement de la cupule 7 ans après l’intervention chirurgicale. Aucune luxation n’a été rapporté. Tous les patients étaient satisfaits ou très satisfaits du traitement.
Après 6,5 ans moyen d'implantation de la prothèse Touch®, tous les résultats cliniques se sont améliorés avec un très faible taux de complications. Les ostéolyses radiographiques n'étaient pas statistiquement liées aux résultats cliniques. Nous avons précédemment étudié et rapporté des résultats prometteurs avec la même prothèse après plus de 3 ans de suivi.
Notre étude prospective confirme que l'arthroplastie TMC par prothèse double mobilité Touch® est une option sûre et efficace dans l'arthrose TMC à court et moyen terme. Une étude similaire doit être poursuivie pour fournir des résultats à long terme de cette arthroplastie.
CO045 Maladie de Dupuytren: Un antécédent de fasciotomie percutanée à l'aiguille constitue-t-il un facteur de risque de complications postopératoires en cas une fasciectomie à ciel ouvert secondaire? Une étude rétrospective à propos de 62 cas.
La maladie de Dupuytren est une affection bénigne entraînant une contracture progressive des doigts et une incapacité fonctionnelle. De nombreux traitements ont été décrits. Si la fasciectomie à ciel ouvert reste le traitement de référence, la fasciotomie percutanée à l'aiguille (FPA) est une option fiable pour les contractures primaires non compliquées, avec toutefois un taux élevé de récidive conduisant souvent à une chirurgie secondaire par fasciectomie. Hypothèse : Un antécédent de traitement par FPA avant une fasciectomie à ciel ouvert augmente le risque de complications postopératoires après fasciectomie à ciel ouvert.
Une étude rétrospective monocentrique a été menée, incluant 62 interventions pour 56 patients opérés pour une maladie de Dupuytren palmo-digitale par fasciectomie à ciel ouvert entre novembre 2016 et novembre 2020. Aucune différence significative n'a été observée entre les deux groupes en ce qui concerne le stade de sévérité, les comorbidités, la mobilité préopératoire. Nous avons comparé les résultats des patients avec antécédent de FPA sur les mêmes doigts à ceux sans antécédents de FPA. Le critère de jugement principal était le taux de complications survenant pendant la chirurgie ou durant le suivi postopératoire.
Le taux de complications (amputations, lésions nerveuses, sepsis) était de 26% dans le groupe A (antécédent de FPA) contre 9% dans le groupe B (sans FPA préalable) (p=0,0482), correspondant à un risque relatif de complications de 2,8 (IC95 = [1,22 -6,42]) en cas de FPA préalable. Le temps de garrot par rayon opéré était plus élevé dans le groupe A par rapport au groupe B (34,1 min contre 24,9 min, p=0,0001).
: Un antécédent de FPA pour maladie de Dupuytren peut entraîner un taux plus élevé de complications majeures peropératoires ou postopératoires lorsqu'une fasciectomie ouverte est finalement réalisée en cas de récidive par rapport à une fasciectomie ouverte en première intention.
CO046 Evaluation d'une technique chirurgicale hybride dans la maladie de Dupuytren.
Nowadays, the therapeutic arsenal for Dupuytren's disease (DD) consists of treatments of varying degrees of invasiveness. The debate continues, particularly between percutaneous needle fasciotomy (PNF) and segmental fasciectomy (SF). It revolves around recovery times, recurrence rates and complications. Although PNF is often acclaimed for its safety, it appears to be less effective than SF in terms of recurrence. The aim of our study is to evaluate a mixed surgical technique which consists of PNF supplemented by limited fasciectomy (PNF+LF) performed by the frequently occurring skin tear. We compared it with the conventional SF technique. Our hypothesis is that it could be a compromise between the two historical techniques, preserving the safety of PNF while reaching the efficacy to SF.
We conducted a retrospective, single-center, comparative study evaluating 69 patients treated between 2018 and 2019 by PNF+LF (31 patients) or SF (38 patients). Both groups were comparable in terms of age, sex, severity of DD and diathesis scores. Clinical evaluation was based on measurement of digital extension gain, recovery time, need for physiotherapy, satisfaction, Quick DASH and URAM functional scores, recurrence rate and complications.
At a mean follow-up of 49.8 months (about 4 years), there were no significant difference between the 2 groups regarding the total digital extension gain, satisfaction rate, and functional scores. However, the SF group had significantly longer recovery time and bigger need for physiotherapy. The recurrence rate was 50% in SF group and 19.4% in PNF+LF group. Complications occurred 8 times in the SF group (4 nervous, 4 cutaneous) and 3 times in PNF+LF (3 cases of hypoesthesia).
The technical points specific to this method were as follows: PNF was performed with a pink needle every 5 mm. There was no skin incision. The fasciectomy was performed minimally through the skin tear, without deep sectioning or dissection. There were no skin sutures. Self-education was started immediately. Results of PNF+LF look similar to those of other surgical techniques of DD reported in the literature in terms of gain of digital extension, including disappointing results for PIP joint. However, recurrence rate of this technique appears to be lower than series evaluating PNF alone in the medium term and its safety is similar.
This technique of PNF+LF may represent a compromise between PNF alone and SF techniques. Its results encourage us to continue our investigations in the long term, with a larger number of patients, and on a prospective basis.
CO047 Efficacité à Long Terme de la Ténoarthrolyse Antérieure de l'Interphalangienne Proximale dans la Prise en Charge de la Maladie de Dupuytren sévère.
Dans la maladie de Dupuytren, quelle que soit la méthode utilisée, le traitement des rétractions interphalangiennes proximales (IPP) a des résultats inférieurs et un risque de récidive plus important par rapport à celui des rétractions métacarpo-phalangiennes. L’aponévrectomie chirurgicale des rétractions IPP sévères donne une amélioration entre 40 et 46%. L’adjonction d’une ténoarthrolyse antérieure à l’aponévrectomie chirurgicale est controversée. Notre objectif était d’en évaluer les résultats cliniques à long terme.
Il s’agit d’une étude de cohorte rétrospective monocentrique incluant une partie des patients ayant été opérés pour maladie de Dupuytren incluant une ténoarthrolyse antérieure de l'articulation IPP entre 2006 et 2022 pour flessum > 45° préopératoire et en peropératoire flessum résiduel > 30° après aponévrectomie sélective. 39 patients (32 hommes, 7 femmes, âge moyen 66 ans) ont été revus soit 43 doigts avec un recul moyen de 56 mois. Il y avait 24% d’antécédents familiaux et 6% de localisations ectopiques. Le doigt le plus atteint était le 5ème doigt (79,4%) avec 88% d’atteinte pluridigitale. 35% des doigts opérés avaient déjà été opérés. La technique de la paume ouverte a été utilisée dans 90% des cas. Une analyse anatomopathologique selon Rombouts a été réalisée. En post-opératoire il y eu une orthèse palmaire d’extension digitale uniquement la nuit 4 mois. Les résultats à long terme ont été analysés à l'aide d’auto-questionnaires en ligne incluant la réalisation de photographies pour la mesure des angles à l’aide d’une application goniométrique. Les critères d’analyse comportaient l’âge à l’opération, le genre, le ou les doigts atteints, l’existence de localisations ectopiques, une raideur en hyperextension de l’interphalangienne distale, les scores fonctionnels, les amplitudes articulaires préopératoires / post-opératoires, les complications.
80% des patients ont eu une amélioration clinique, avec une régression d’au moins 45° du flessum. 54% des patients n’avaient plus de flessum IPP ou un flessum inférieur à 20°, 35% avaient un flessum inférieur à 45°. 14% des patients opérés ont présenté un syndrome douloureux régional complexe de type 1. Il n’y a eu aucune infection ou complication neurologique. Il n’a pas été montré de relation entre stade de la classification de Rombouts et amélioration clinique.
Avec l’un des reculs les plus importants, notre étude montre que la ténoarthrolyse antérieure lors de la chirurgie de la maladie de Dupuytren est une technique adaptée en cas de flessum important de l’IPP (supérieur à 45°) lorsque l’aponévrectomie sélective ne permet pas d’obtenir une extension peropératoire suffisante.
CO049 Complications and Recurrence in Severe Dupuytren's Retractions.
Dupuytren’s disease (DD) is a chronic, progressive condition marked by abnormal thickening of the palmar fascia, which leads to hand contractures and functional limitations. Severe cases, particularly in younger patients or those with a strong diathesis, often have higher recurrence rates following treatment. This review explores the challenges in managing severe Dupuytren’s retractions, focusing on the complications and recurrence rates associated with different surgical and non-surgical treatment options.
This review analyzes existing literature on the outcomes of various treatment strategies for severe Dupuytren’s disease from the past 20 years, with an emphasis on recurrence and complications. The review includes studies from databases like PubMed, Scopus, and the Cochrane Library, focusing on both surgical and non-surgical treatments. Studies were selected based on treatment type, disease severity, patient demographics, and length of follow-up.
Recurrence rates in severe DD vary widely, ranging from 20% to 85% depending on the treatment method. Common complications include nerve damage, delayed wound healing, infection, stiffness, and complex regional pain syndrome (CRPS). Non-surgical treatments, such as collagenase injections, often have fewer immediate complications but show higher recurrence rates over time, especially in younger patients, those with bilateral disease, and those with PIP joint involvement.
Evidence indicates that while surgical treatments can reduce recurrence rates in severe cases, they are also associated with significant complications. Dermofasciectomy has a lower recurrence rate compared to fasciectomy but carries a higher risk of short-term complications. Factors like age, disease severity, and diathesis significantly influence patient outcomes. Non-surgical options, such as collagenase injections, provide temporary relief but are less effective in preventing long-term recurrence in severe DD. The combination of high recurrence risk and treatment-related complications makes managing severe cases particularly challenging, emphasizing the need for personalized treatment approaches.
Severe Dupuytren’s disease poses a complex clinical challenge with high rates of recurrence and complications, necessitating individualized treatment strategies. Continued research is essential to improve therapeutic approaches and better address these challenges.
CO050 Technique arthroscopique d’interposition pour l'arthrose de l'articulation radio-ulnaire distale : résultats préliminaires.
L'articulation radio-ulnaire distale (ARUD) est essentielle dans la prono-suppination de l'avant-bras et les activités quotidiennes impliquant le coude en flexion. L'arthrose primitive ou secondaire de l’ARUD entraîne douleur, perte de force et limitation fonctionnelle. La résection ou la fusion de l'extrémité distale de l'ulna entrainent souvent des complications. Nous présentons une technique arthroscopique utilisant un treillis mixte de polypropylène et de collagène pour traiter l'arthrose de l’ARUD.
Etude rétrospective analysant 15 patients consécutifs atteints d'arthrose de l’ARUD opérés du 01/01/2021 au /12/2022. Critères d'inclusion : Age > 18 ans, pas d’antécédents de chirurgie de l’ARUD, douleur limitante, tests de Nakamura et du tournevis positifs, lésions Atzei 5 confirmées par radiographie, IRM et arthroscopie. Suivi postopératoire minimum de 6 mois. Les lésions associées du TFCC ont été évaluées et traitées arthroscopiquement.
La durée moyenne de suivi était de 16 mois. LescArcs de mobilité moyens étaient de : 69° en pronation, 69° en supination, 75° d'extension, 70° de flexion. La force de serrage moyenne était de 90 % comparée à la main controlatérale. Le Score Quick-DASH moyen est passé de 49 en préopératoire à 10 en postopératoire. Selon le Mayo Wrist score, la répartition du nombre de patient en fonction du résultat était de : 33 % excellent, 47 % bon, 20 % satisfaisant. Aucun cas de conflit radio-ulnaire ni de paresthésie ulnaire n'a été observé.
Cette technique présente des limites : une courbe d'apprentissage élevée, des coûts élevés liés aux matériaux de fixation et aux mailles utilisés. La membrane revêtue de collagène évitait une fibrose cicatricielle trop rapide, source d'adhérence au cours des 3 premières semaines. L'indication typique inclut les patients jeunes et actifs souffrant d'arthrose de l’ARUD avec des lésions associées du TFCC nécessitant une réparation simultanée. Les techniques concurrentes (Darrach, Sauve-Kapandji), laissent souvent une instabilité dynamique et des conflits radio-ulnaires. Notre technique de parapente offre une alternative moins invasive qui préserve les structures des tissus mous et minimise les complications post-opératoires. Elle est plus accessible et reproductible que l'arthroplastie de la tête de l'ulna
Cette technique arthroscopique d'interposition permet de traiter efficacement l'arthrose de l’ARUD avec des résultats fonctionnels prometteurs, comparable aux techniques ouvertes, avec moins de complications. Elle peut être une alternative aux techniques de sauvetage articulaire actuellement utilisées. Elle préserve les structures des tissus mous, permet l'ancrage du TFCC dans le même acte, une bonne mobilité et évite le conflit radio-ulnaire proximal.
CO051 Taux de consolidation de l'ostéotomie accourcissante de l'ulna par plaque APTUS Wrist.
Ulnar carpal impingement syndrome causes pain on the ulnar side of the wrist. Various surgical techniques have been described. Ulnar shortening osteotomy is now a standard treatment for carpal ulnar impingement syndrome. However, it is associated with complications such as non-union of the osteotomy site. The main objective was to report the rate of radiographic consolidation after ulnar shortening osteotomy with cutting guide.
This is a multicenter retrospective series of 30 cases reporting clinical and radiographic criteria with a minimum 6-month follow-up
The non-union rate was 3.4%. One case presented a non-union of the osteotomy site. 87% of patients were satisfied or very satisfied with the procedure. Mean VAS pain was 2.7 (standard deviation 2.4). The QuickDash and PRWE averages were 24.7 (standard deviation 19.2) and 28.6 (standard deviation 25.3). Mean Jamar dynamometer strenght was 27.4 kg (standard deviation 8.9). One patient developed complex regional pain syndrome. Five patients required plate removal for hardware-related discomfort.
The Aptus wrist plate ulna shortening osteotomy provides a standardized approach to the surgical treatment of ulnar impingement syndromes of the carpus. Compared with other series in the literature, this procedure provides a satisfactory consolidation rate and clinical results.
The Aptus wrist plate ulna shortening osteotomy provides good outcomes for the treatment of ulnar carpal impingement syndrome
CO052 Résection de première rangée du carpe : Peut-on prévoir une évolution défavorable ?
Dans les poignets douloureux chroniques d’origine inflammatoire, dégénérative ou post traumatique la résection de première rangée du carpe (RPRC) permet de conserver de meilleures mobiltés que les arthrodèses intracarpiennes en apportant une réelle amélioration sur la douleur. Une évolution défavorable connue de cette intervention est l’apparition d’une arthrose radiocarpienne secondaire. L’objectif de cette étude est de déterminer s’il existe des facteurs prédictifs, en particulier radiologique d’une telle évolution
Tous les patients opérés d’une RPRC sans interposition entre 2004 et 2022, sur deux centres hospitalo-universitaires, quelle que soit l’indication opératoire, ont été inclus. Ceci représentait 97 patients, âgés de 18 à 75 ans. Les patients avec interposition tendineuse ou de matériel (RCPI), ceux avec un recul inférieur à 2 ans et ceux sans imagerie étaient exclus. Ont été évalués en pré et post opératoire les critères cliniques suivants : la mobilité, la force, un score fonctionnel ; et sur le plan radiographique : la translation ulnaire, la perte de hauteur du carpe, la fermeture de l’angle radiocapitate, l’évolution arthrosique radiocarpienne post opératoire
37 patients ont été revus en consultation présentielle, 1 en téléconsultation, et les données de 30 patients ont été évaluées sur dossier, et 30 patients ont été perdus de vue. Le recul moyen après chirurgie de résection de première rangée était de 89,5 mois (extrêmes 24 - 288). Au dernier recul, l’arc de mobilité moyen en flexion extension était de 78°, le quickDash moyen des patients revus en consultation était de 26, la force au dynamomètre de Jamar était en moyenne de 74% par rapport au côté controlatéral. Sur les radiographies réalisées au dernier recul, 40 des patients présentaient une arthrose radiocarpienne de gravité variable selon la classification de Culp (stade 2: 13, stade 3 :17) mais seulement 5 ont justifié d’un traitement symptomatique dont 3 ont justifié une reprise chirurgicale (2 arthrodèses radiocarpienne, 1 RCPI)
Nos résultats sont cohérents avec ceux de la littérature. Les variations morphologiques du capitatum estimées sur l’imagerie ne semblent pas influer sur une potentielle évolution arthrosique, le plus souvent bien tolérée. Il serait intéressant de réaliser un bilan arthroscopique avant de confirmer l’indication de RPRC
Les résultats de cette étude confirment que la RPRC est une intervention bien tolérée, leur permettant de réduire leurs douleurs par rapport à leur état en pré-opératoire. Dans cette étude, on ne retrouve pas de corrélation entre l’aspect radiologique du capitatum, l’étiologie et une potentielle évolution défavorable
CO054 Repérage arthroscopique de l’articulation piso-triquétrale par le “bubble sign”.
Les douleurs du bord ulnaire du poignet sont souvent difficiles à diagnostiquer malgré l’examen clinique et les examens complémentaires. L’arthroscopie diagnostique du poignet permet de compléter le bilan. La plupart des auteurs décrivant l’arthroscopie diagnostique pour douleurs ulnaires du poignet insistent sur les pathologies du TFCC et du ligament luno-triquétral et sur le conflit ulno-carpien. Les pathologies piso-triquétrales ont tendance à être sous-évaluées. Enfin, l’arthroscopie piso-triquétrale a été décrite comme difficile, nécessitant expérience et persévérance. Cet article a pour objectif de présenter un signe arthroscopique : le « bubble sign », permettant de repérer l’articulation piso-triquétrale.
Cette étude rétrospective portait sur 21 patients ayant bénéficié d’une arthroscopie du poignet et chez lesquels le « bubble sign » a été recherché. Le « bubble sign » est réalisable lors d’une arthroscopie avec irrigation et traction verticale. Le « bubble sign » est positif quand sont visualisées des bulles d’air et leur mouvement de va et vient lors de la pression itérative du pisiforme par le doigt de l’opérateur. Ces bulles d’air proviennent de l’articulation piso-triquétrale lorsqu’il existe une communication avec l’articulation radio-carpienne (type 3 et 4 d’Arya).
Le « bubble sign » a été retrouvé chez 19 patients. Le « bubble sign » n’a pas été retrouvé chez 2 patients : un patient ne présentait pas de communication articulaire entre l’articulation piso-triquétrale et l’articulation radio-carpienne sur l’arthro-scanner (vrai négatif) et un patient chez qui l’articulation n’a pas été retrouvée malgré la communication sur l’arthroscanner (faux négatif). Sept patients avaient une pathologie piso-triquétrale (chondromatose, kyste synovial, arthrose) qui a été traitée par arthroscopie dans le même temps opératoire (exérèse de kyste, synovectomie, exérèse de chondromes).
Le « bubble sign » a permis de repérer l’articulation piso-triquétrale pour le diagnostic et le traitement de ses pathologies. Toutefois, ce signe n’est présent que lors d’une arthroscopie avec irrigation et lorsqu’il existe une communication articulaire de type 3 ou 4 de la classification d’Arya. Arya et son équipe retrouvaient dans leur étude arthroscopique 54% de types 3 et 4. Les études radiologiques retrouvaient quant à elles une communication dans 73% à 88% des cas.
Le « bubble sign » permettrait de faciliter le repérage de l’articulation piso-triquétrale lors d’une arthroscopie du poignet sous réserve de la présence d’une communication articulaire entre l’articulation piso-triquétrale et l’articulation radio-carpienne.
CO055 Morbidity of surgical techniques for radioscapholunate fusion in radiocarpal osteoarthritis.
Radioscapholunate (RSL) arthrodesis is a treatment option for radiocarpal osteoarthritis in conditions such as post traumatic osteoarthritis after intra-articular distal radius fracture, stage 2 SLAC wrist, Kienbock’s disease, and rheumatoid arthritis. Fusion can be achieved by various techniques such as fixation by K-wires, staples, plates and screws, with or without bone grafting, with no standard fixation technique currently established. We performed a retrospective analysis of patients treated with radioscapholunate fusion in our institution to analyze the morbidity of the different surgical techniques.
We performed a retrospective data analysis of patients treated with RSL fusion for radiocarpal osteoarthritis in our institution between 2013 and 2023.
20 patients underwent RSL fusion; 3 with rheumatoid arthritis and 17 with post-traumatic radiocarpal osteoarthritis. Fixation was performed with screws in 11 cases (55%), with plates and screws in 6 cases (30%) and with plates in 3 cases (15%). In 17 cases (85%), bone graft was inserted in the fusion zone, mostly from distal radius (25%) or iliac crest (20%). The mean range of motion (ROM) of the affected wrist decreased from 81° preoperatively to 53° postoperatively, grip strength decreased from 25 kg preoperatively to 21 kg postoperatively. 8 cases (40%) showed a total of 11 complications during follow up, all of them were revised surgically. The most common complications were conflict of hardware with soft tissue or joint surface (36%, 4 cases), followed by non-union and pancarpal arthritis (each 18%, 2 cases), one seroma of the iliac crest, one lunohamatal conflict and one tendon irritation. 2.4 mm plates were used for fusion in 3 of the 4 cases suffering from conflict with the hardware. Both cases of non-union occurred in heavy smokers with over 30 pack years.
We observed a slightly higher fusion rate of 90% compared to the literature, with only two cases of non-union heavy smokers. There was no significant difference in complication rate or severity between the surgical techniques, however the majority of the complications were observed in patients treated with dorsal plates as fusion material. This can be explained by the hardware prominence, which causes conflict and irritation of the surrounding tissue.
Hardware-related complications, non-union and pancarpal osteoarthritis remain the main problems in RSL fusion. The hardware prominence can increase the risk of conflict with the surrounding soft tissue. We therefore recommend the use of screws or anatomically adapted low-profile plates for fusion.
CO056 Étude Comparative de la Désaxation du Carpe dans l'Arthrose Scapho-trapézo-trapézoïdienne : Influence de la morphologie du lunatum selon Viegas sur la sévérité de la DISI et de la Subluxation capito-lunaire.
Dans l’arthrose scapho-trapézo-trapézoïdienne (STT), la verticalisation du scaphoïde occasionne le plus souvent une désaxation du carpe responsable d’une DISI (dorsal intercaleted segment instability) voire d’une subluxation postérieure du capitate par rapport au lunatum. Cette désaxation est susceptible de s’aggraver après traitement chirurgical par résection du pôle distal du scaphoïde. L’hypothèse de notre étude est que la morphologie du lunatum selon Viegas influe sur l’importance de la DISI dans l’arthrose STT non opérée.
Cette étude rétrospective a analysé les radiographies face et profil de 35 patients ayant une arthrose STT non opérée. Les principaux résultats radiographiques mesurés comprenaient la présence d’un DISI selon l’angle radio-lunaire, la morphologie du lunatum selon le type de Viegas 1 ou 2, la subluxation lunatum/capitatum, l'angle scapho-capitatum et la sévérité de l’arthrose STT selon.
L'analyse radiographique a révélé des différences statistiquement significatives concernant la présence de DISI, la subluxation lunatum/capitatum et l'angle scapho-capitatum entre les classifications Viegas 1 et Viegas 2. Ces résultats soutiennent l'hypothèse selon laquelle la désaxation du carpe est plus sévère chez les patients ayant un lunatum de morphologie de type Viegas 2.
L'étude confirme que l'arthrose STT présente une DISI et une subluxation capito-lunaire dorsale plus prononcées chez les patients ayant une morphologie du lunatum de type Viegas 2 comparés aux patients Viegas 1. Ces résultats radiographiques peuvent guider le choix du traitement chirurgical de l'arthrose STT.
CO057 Comparaison à Court Terme des Résultats Chirurgicaux pour l'Arthrose scapho-trapézo-trapézoïdienne : Résection Partielle du Scaphoïde avec Interposition Tendineuse vs. Implant Pyrocardan.
La chirurgie de l'arthrose scapho-trapézo-trapézoïdienne reste controversée avec plusieurs options chirurgicales disponibles notamment la résection partielle du pôle distal du scaphoïde avec ou sans interposition tendineuse, l’arthrodèse STT, l’interposition par un implant en pyrocarbone, une prothèse de resurfaçage du pôle distal du scaphoïde. L’arthrose STT est caractérisée notamment dans les formes avancées par une déformation en DISI voire une subluxation postérieure du capitate par rapport au lunatum. L’objectif de cette étude est de comparer à court terme les résultats préliminaires entre la résection partielle du pôle distal du scaphoïde avec interposition tendineuse et l'implant Pyrocardan. L’hypothèse est que la DISI post-opératoire et une éventuelle subluxation dorsale du capitate/lunatum sont mieux contrôlées par l’implant en Pyrocardan.
Il s'agit d'une étude rétrospective monocentrique comparant 14 cas traités par implant Pyrocardan et 22 cas par résection partielle du pôle distal du scaphoïde avec interposition tendineuse. Les évaluations cliniques et radiographiques ont été réalisées pour chaque patient. Les résultats ont été analysés du point de vue clinique en termes de satisfaction des patients, amplitudes articulaires, échelle visuelle analogique (EVA) force et complications. L’évaluation radiographique a comporté en pé-opératoire celle de la sévérité de l’arthrose STT et en pé et post-opératoire la DISI, la subluxation dorsale capitate/lunatum
La déformation en DISI et la subluxation médiocarpienne dans l’arthrose STT sont mieux contrôlées par l’implant Pyrocardan que par résection partielle du pôle distal du scaphoïde avec interposition tendineuse.
Cette étude fournit des données préliminaires importantes sur deux techniques chirurgicales pour le traitement de l'arthrose STT, aidant à guider la décision chirurgicale. La restauration
CO058 Nombre d'axones des nerfs du plexus brachial : Une revue systémique de la littérature révélant d'énormes différences entre les études.
La concordance du nombre d'axones entre les nerfs donneur et receveur est crucial dans la planification des transferts de nerfs. La littérature offre une diversité de sources et de méthodes pour évaluer ce nombre, mais aucune synthèse exhaustive n'existe pour le plexus brachial. Cette revue vise à combler cette lacune en résumant les données axonales disponibles pour faciliter la comparaison entre les études.
Une analyse systématique selon les directives PRISMA a été menée sur PubMed, Medline, Ovid et Embase, en recherchant les variations des termes "nerve axon count* AND upper extremity" et d'autres. Sur 539 articles trouvés, 57 ont été retenus après élimination des doublons et évaluation des titres et résumés. Après examen des textes complets, 54 articles ont été inclus. Les méthodes de dénombrement des axones ont été évaluées, et les données recueillies pour les nerfs des membres supérieurs. Une métanalyse a été réalisée si plusieurs articles comptaient les axones d'un nerf spécifique, si la différence entre les comptages était inférieure à 100 %.
Dans les 54 articles, un total de 12 nerfs et 44 branches musculaires ont été évalués. La numération des axones de 4 nerfs et de 14 branches n'a été réalisée que dans une seule étude. Dans la comparaison entre les nombres d'axones, pour 4 nerfs et 16 branches nerveuses, la différence dépassait 100 % entre la valeur moyenne des axons la plus élevée et la valeur la plus basse. Pour 5 nerfs et 11 branches, une métanalyse a pu être réalisée (voir tableau). Nerve SAN Long Thoracic Levator Scapulae Dorsal Thoracic DT lateral branch Teres minor Axillaris post branch Brachialis Average 1650 1468 1241 2188 1765 1072 1106 1282 Range 1021-1950 1135-1746 1114-1335 1887-2789 1453-1843 961-1161 937-1242 944-1840 Nerve Median FCR PQ Ulnar Triceps lat. Head BR ECRL EDC Average 16131 1057 757 13346 1228 400 603 495 Range 15915-18288 746-1472 670-912 10280-16412 994-1462 341-550 484-704 401-560
Cette revue a mis en évidence des variations importantes dans les dénombrements d'axones entre les études (jusqu’à un facteur de 87 !), soulignant une faible comparabilité. La qualité des études varie également, avec des méthodologies parfois mal décrites et un manque de priorité accordée au dénombrement des axones.
Outre la description du nombre d'axones, cette étude souligne la faible comparabilité entre les données disponibles. Les chirurgiens doivent être conscients des différences méthodologiques entre les études lorsqu'ils utilisent ces données pour la planification des transferts de nerfs.
CO059 Pathogenesis of the decrease of axon regeneration in peripheral nerve with age focus on the transcription factor REST.
In Japan, which is now an ultra-aged society, overcoming the challenges of treating peripheral neuropathy in the elderly is an urgent issue. We previously demonstrated that expression of the transcription factor REST (RE1-silencing transcription factor) increases with age in peripheral nerves, while expression of the axon regeneration marker GAP43 decreases. In this study, REST-overexpressing (REST-OE) cells were used to investigate the effect of REST on the GAP43 expression mechanism in vitro.
REST-OE cells were constructed using fibroblast cell lines and the expression of molecular of JAK1/STAT3 pathway involved in GAP43 expression. Furthermore, REST-OE cells were cultures with GP130 agonist and the expression of GAP43 was investigated.
GAP43 expression was significantly decreased in REST-OE cells compared to the control (P=0.016). In addition, expression of the JAK1/STAT3 pathway was significantly decreased in REST-OE cells compared to the control (GP130, JAK1, and phosphorylated STAT3). In other words, under the high REST expression, the decrease of GP130 expression, which is involved in GAP43 expression, led to decreased molecular expression of the JAK1/STAT3 pathway and decreased GAP43 expression. Furthermore, when REST-OE cells were cultured under administration of a GP130 agonist, GAP43 expression was significantly increased compared to the non-administration group (P=0.0018).
It has been reported that peripheral nerve axon regeneration is impaired in GP130 deficiency. The results of this study suggest that REST controls axon regeneration via the JAK1/STAT3 pathway mediated by GP130. In addition, administration of a GP130 agonist increased GAP43 expression, suggesting that GP130 may be a therapeutic target for age-related decrease in peripheral nerve axon regeneration.
The transcription factor REST may be involved the pathogenesis of age-related decrease in peripheral nerve axon regeneration.
CO060 Examen clinique versus électromyographie dans les lésions traumatiques du plexus brachial chez l'adulte- Analyse de la précision diagnostique.
Traumatic brachial plexus injury is one of the most devastating injuries of the upper arm, with great functional, psychological and socioeconomical impact. Evaluation includes a detailed physical examination, imagistic and electrodiagnostic studies. The purpose of this study was to determine the efficacy of preoperatory EMG examination versus physical testing of patients with traumatic brachial plexus injury when comparing with intraoperative findings.
The medical records of 36 patients with traumatic brachial plexus injury from 2020 until 2023 were reviewed. Initially the patients underwent a detailed clinical examination. Then, they were subjected to routine EMG. All of them underwent surgical exploration and the intraoperative findings were correlated.A statistical analysis was performed and P-values <0.05 were considered statistically significant.
When used alone, clinical examination and routine EMG could not locate the site of the lesion in 3 of 36 and 20 of 36 patients, respectively. The surgical explorations have confirmed 44.44% of EMG results while the physical tests were accurate in 91.66% of cases. Moreover, the predictive rate of EMG alone is low (R2 = 10.61%), while the clinical tests alone are very useful if well performed (R2 = 84.16%). When used together, the predictive rate doesn’t modify significantly but remains at a high level (R2 =84.28%).
Although there is a consensus that one should not rely only on one type of preoperative evaluation alone but to a combination of clinical examination, electrodiagnostic studies and imaging investigations, problems in diagnosis continue to arise. Previous studies indicate that physical examination is a very accurate tool for assessing the localisation of brachial plexus lesions and suggest that when electrodiagnostic studies and MRI are used in conjunction with it, the diagnostic accuracy is clearly improved. Our study shows that when used together, EMG and physical examination together don’t improve diagnostic accuracy. We have proven that muscle testing, if it is performed by a trained and experienced hand surgeon, can correctly identify the site of the lesion in most of cases and has the highest predictive value. Otherwise, when using EMG alone, the predictability drops to a surprising percentage.
Physical examination is probably the most accurate tool for assessing brachial plexus lesions. When used together, EMG and physical examination together don’t significantly improve diagnostic accuracy. The EMG becomes less reliable in cases of extended upper plexus and total plexus; therefore, the gold standard in detecting the site of the lesions remains surgical exploration with intraoperative neurostimulation.
CO061 Transfert du nerf de la longue portion du triceps pour la réanimation de l'épaule dans les paralysies partielles du plexus brachial : Voie d’abord axillaire ou postérieure ?
Le transfert du nerf de la longue portion du triceps (LPTN) sur le nerf axillaire et le nerf du teres minor (TMN) est une technique largement utilisée pour réanimer l'abduction et la rotation externe de l'épaule dans les lésions partielles du plexus brachial chez l'adulte. Il peut être réalisé par voie axillaire ou postérieure. L’objectif de notre étude est de comparer les résultats des deux voies d’abords afin d'évaluer quelle technique est la meilleure en termes d'amplitude et de force musculaire.
Notre étude rétrospective se compose de trente patients de sexe masculin présentant une paralysie de flexion de l'épaule et du coude suite à une lésion du plexus brachial. Afin de récupérer la flexion du coude le transfert d’un fascicule extrinsèque du nerf ulnaire sur le nerf biceps et d’un fascicule extrinsèque du nerf médian sur le nerf du brachialis était réalisé. Concernant la réanimation de l'épaule, un transfert du LPTN sur la division antérieure du nerf axillaire et sur le TMN, était réalisé par voie axillaire chez 15 patients (groupe A) et par voie postérieure chez 15 patients ( Groupe B).
Tous les patients ont récupéré une flexion du coude cotée à M4. Concernant l'épaule, dans le groupe A, 13 patients ont récupéré une force à M4 pour l’abduction de l'épaule, ( 130 degrés d’amplitude moyenne) et pour la rotation externe (36 degrés d’amplitude moyenne). Dans le groupe B, 12 patients ont récupéré une abduction et une élévation de l'épaule d’amplitude moyenne de 122 degrés avec une force cotée à M4 et 10 patients ont récupéré une force à M4 avecune rotation externe d’amplitude moyenne de 30 degrés. La différence entre les deux groupes n’était significative que pour la rotation externe de l’épaule.
Les résultats de notre série, en termes d'amplitude de mouvement et de force, sont comparables à ceux de la littérature pour chacune des voies d’abord. Il semble qu’en terme de récupération de l’amplitude de l’épaule en élévation et en abduction les résultats soient comparables. Cependant, en ce qui concerne la rotation latérale, les résultats par voie antérieure semblent meilleurs. Ces résultats pourraient éventuellement s'expliquer par une identification plus simple du TMN par voie antérieure et une réalisation plus reproductible du transfert nerveux à ce niveau.
C’est pourquoi, nous préférons actuellement utiliser la voie axillaire pour le transfert du LPTN sur le nerf axillaire et le TMN pour la réanimation de l'épaule.
CO062 Résultats cliniques et qualité de vie après neurotisation du nerf musculocutané par les nerfs intercostaux à un recul moyen de 5,3 ans chez 17 patients.
L’objectif de notre étude était d’évaluer les résultats de la neurotisation des nerfs intercostaux (NIC) sur le nerf musculocutané (NMC) pour la réanimation de la flexion du coude chez les patients atteins d’une paralysie complète du plexus brachial post-traumatique (PCPB). Les objectifs secondaires étaient l’évaluation de la qualité de vie (Quick Dash et SF-36) et un retentissement sur la fonction respiratoire éventuel (échelle clinique mMRC).
Dans cette étude analytique rétrospective 17 patients ont été inclus, le suivi moyen était de 5,3 ans. Le résultat était considéré comme bon si la flexion du coude était supérieure ou égale à M3 selon l’échelle BMRC (≥M3) mauvaise si inférieure ( L’âge moyen était de 27,4 ans. La durée moyenne de dénervation était de 5,8 mois. 8 patients étaient dans le groupe ≥M3, 9 patients étaient dans le groupe Nos résultats montrent que la chirurgie de neurotisation des NIC sur le NMC permet dans environ un cas sur deux une récupération de flexion du coude chez les patients victime de PCPB. Bien que modestes ces résultats permettent chez ces patients une amélioration de leur qualité de vie sans complication per ou post opératoire.
CO063 Le transfert biceps brachial triceps brachial dans les cocontrations biceps brachial deltoïde Pour restaurer l’abduction de l’épaule dans les séquelles de paralysies plexus brachial obstétrical.
Le déficit d’abduction de l’épaule est une séquelle fréquente avec un retentissement fonctionnel important dans les paralysies du plexus brachial obstétrical. Notre objectif était d’apporter les indications opératoires et les résultats du transfert du biceps brachial sur triceps dans les cocontractions biceps deltoïde dont elle est une cause majeur de ce déficit d’abduction
Les deux patients étaient des enfants âgés de 6 et 10 ans. la durée moyenne de suivi était de sept mois. ils s’agissait de déficit d’abduction de l’épaule sur séquelles de paralysie de plexus brachial obstétrical. Une des deux épaules était vierge l’autre opérée à bas âge pour libération antérieure et à l’âge de huit ans pour une libération inferieure . Les deux ont bénéficié de transfert biceps triceps
Nous avons évalué rétrospectivement une série de deux enfants opérés en octobre 2023, le premier temps consiste à prouver que la flexion du coude entrave l’abduction de l’épaule en testant l’abduction de l’épaule coude en extension par le biais d’une attelle coude en extension chez les deux enfant et après avoir toxiné le biceps brachial chez un des deux enfants, le deuxième temps consiste au transfert du biceps sur triceps après test clinique préalable des muscles brachial et supinateur les critères d’évaluation étaient d’évaluer l’abduction active de l’épaule et la flexion active du coude
Le transfert biceps brachial triceps brachial pour rétablir l’abduction de l’épaule est indiqué après test clinique par attelle coude en extension et/ou test médicamenteux par toxine botulique confirmé par examen electromyographique cocontraction biceps brachial deltoïde et après test préalable du brachial et du supinateur à sept mois de recule amélioration nette de l’abduction active 100 degré d’amélioration ( 60 degrés en pré opératoire et 160 degrés en post opératoire). La flexion active du coude était satisfaisante et fonctionnelle
La technique de transfert biceps brachial triceps brachial est une technique fiable pour restaurer le déficit de l’abduction, le gain fonctionnel est de 100 degrés en moyenne. La mobilité de l’épaule nous semble améliorée dans certain type de séquelle d’épaule obstétrical en rapport avec une Co contraction biceps brachial deltoïde avec un flessum du coude par ce transfert biceps brachial sur le triceps sans retentissement majeur sur la flexion du coude. Nous espérons enrichir notre série et avoir un recul suffisant pour une bonne évaluation de la stabilité des résultats avec l’âge.
CO064 Étude macroscopique et histopathologique du muscle grand pectoral chez les patients atteints de paralysie brachiale obstétricale tardive.
During our casuistry of treatment to gain external rotation (ER) of the shoulder in patients with late obstetric paralysis (OP), we observed ectoscopy morphological changes in the lower portion of the pectoralis major (PM) To accurately analyze the PM muscle in its lower region and its alterations both macroscopically and histopathologically in late cases of patients with obstetric brachial palsy.
Evaluation of samples from 5 patients with late OP with retraction of anterior shoulder structures who underwent orthopedic procedures to gain ER. Samples for histological study were collected when there was an indication of PM muscle release. Surgical Technique: After identifying the PM and visualizing its portions macroscopically, we found a lower portion with a different color that we considered to be a retraction zone. We then release this retracted portion of the muscle and this segment is removed in the proximal-distal axis for anatomopathological evaluation. Histopathological Evaluation: Equidistant cross-sections were performed with a regular thickness of approximately 2.0 mm. The evaluation was simplified and quantified in degrees of intensity of the sampled tissue (mild, moderate or severe), or variable foci of inflammatory component/fibrosis were noted along the muscular cross-sections.
In all cases, the area of muscle retraction was found along the lower PM region. After the excision of this segment and consequent release of the PM, the maneuver of passive movements of ABD and RE was repeated and a visible improvement of the ROM was observed in all cases. In the microscopic analysis, all the samples taken showed fibrotic or inflammatory tissue of varying degrees and it was verified that the latter was more intense in the proximal-distal direction.
The literature does not cite the pectoralis major muscle as one of the main structures to be released, and in many cases, its release is not included in the surgical technique. With the knowledge of such anatomical changes, we can infer that in a patient with OBPP who requires the release of retracted muscular structures to gain ER and ABD, the release of the pectoralis major muscle should be performed by excising its inferior segment, which is altered and in retraction.
In cases of OP, the inferior portion of the PM muscle can be the determining cause of its retraction. Histopathological, the lower portion of the PM shows varying degrees of fibrosis.
CO070 L’échographie de la membrane interosseuse est-elle fiable après une fracture de la tête radiale ?
Les fractures de la tête radiale sont considérées comme des lésions isolées du cadre antébrachial (CAB). Compte tenu de la proportion des lésions associées de la membrane interosseuse (MIO) rapportée dans la littérature, nous avons supposé qu’il existait des lésions intermédiaires au syndrome d’Essex-Lopresti pourvoyeuses d’une instabilité du CAB. L’objectif de cette étude était d’établir l’incidence des MIO significativement lésées par contrôle échographique après une fracture de la tête radiale et d’évaluer la répercussion clinique de ces fractures au niveau du poignet au moment du traumatisme et à 1 an.
Nous avons prospectivement inclus des patients qui présentaient une fracture de la tête radiale, tout stade confondu de la classification de Mason, de 2019 à 2022. Une échographie dynamique à la recherche d’une lésion de la MIO était réalisée dans les 10 jours suivants la fracture et les patients étaient réévalués cliniquement à 10 jours, 6 semaines, 3 mois, 6 mois et 1 an. L’utilisation du score PRWE permettait d’évaluer la fonction du poignet à 1 an. Nous avons analysé la présence ou non d’une lésion de la MIO à l’échographie en fonction du stade de la fracture, du score PRWE à 1 an, de la présence ou non d’une douleur initiale au poignet, de l’index radio-ulnaire distal (RUD), du sexe et de l’âge.
Nous n’avons pas retrouvé de lésion de la MIO sur les 40 patients inclus dans notre étude. La présence ou non d’une douleur au poignet n’était pas corrélée significativement au stade de la classification de Mason ni à l’index RUD. Il n’existait pas de différence significative du score PRWE à 1 an en fonction du type de fracture, sauf pour les lésions d’Essex-Lopresti (p = 0,008).
Les douleurs initiales et l’altération fonctionnelle du poignet à 1 an peuvent être liées à une atteinte non visualisée à l’échographie de la MIO (lésion partielle de la BC, lésion proximale ou distale de la MIO), à une lésion d’un autre stabilisateur du CAB (complexe triangulaire fibro-cartilagineux ou TFCC) qui peut être isolée ou combinée à une atteinte de la MIO, ou à une aggravation progressive des lésions.
Des études complémentaires sont nécessaires pour évaluer la place de l’échographie dans le diagnostic des lésions de la MIO.
CO071 Fracture de tête radiale Mason III isolée : Prothèse de tête radiale ou ostéosynthèse - Résultats cliniques et radiologiques entre 5 et 14 ans de recul.
Le traitement des fractures comminutives de la tête radiale Mason III est controversé. L’objectif de ce travail était de comparer les résultats cliniques, fonctionnels et radiologiques à 5 ans de recul minimum des prothèses de tête radiale (PTR) et de l’ostéosynthèse dans les fractures isolées de la tête radiale Mason III.
Nous avons mené une étude rétrospective monocentrique entre janvier 2008 à décembre 2017 portant sur les fractures fermées de tête radiale opérées dans le service. Dix-neuf patients étaient inclus dans le groupe PTR et 35 patients dans le groupe ostéosynthèse. La moyenne d’âge des patients était de 51 ans dans le groupe PTR contre 41 ans dans le groupe ostéosynthèse (p=0,02). Une évaluation clinique (douleurs, mobilités, force, stabilité, complications), fonctionnelle (Mayo Elbow Performance Score, Subjective Elbow Value, Lyon Elbow Score, QuickDASH et Oxford Elbow Score) et radiologique était réalisée dans les 2 groupes.
Le délai de suivi moyen était de 8 ans (5 – 14, p>0,005). Cliniquement, aucune différence significative n’a été retrouvée entre les deux groupes, excepté une pronation meilleure dans le groupe PTR (76,7° contre 71,3° ; p=0,04). Il existait un pourcentage plus élevé mais non significatif d’algoneurodystrophie dans le groupe PTR (26,3% contre 8,6% ; p=0,15). Il y a eu deux résections secondaires de tête radiale ou d’implants dans chacun des groupes (p=0,56). Sur le plan radiologique, nous avons noté un surdimensionnement des implants dans 21% des cas et un allongement trop important dans 42% des cas. Il y avait significativement moins d’ossification hétérotopique dans le groupe PTR (15,8% contre 42,8% ; p=0,03). L’ostéolyse péri-prothétique était retrouvée dans 63% des cas, prédominant sous la cupule radiale. L’érosion du capitulum était retrouvée dans 63% dans le groupe PTR contre 25,7% dans le groupe ostéosynthèse (p<0,05).
Les résultats cliniques et fonctionnels à 8 ans de recul moyen de l’arthroplastie de la tête radiale étaient comparables à ceux de l’ostéosynthèse dans les fractures de tête radiale Mason III isolées. Le descellement aseptique était la principale raison d'échec de l'arthroplastie, et le cal vicieux dans le groupe ostéosynthèse. Les résultats fonctionnels des échecs d'ostéosynthèse étaient relativement pauvres (SEV 40, arc F/E 97°, arc P/S 120°, récupération force 20%).
Nous recommandons la mise en place d’une PTR si la réduction articulaire ou la stabilité du montage de l’ostéosynthèse ne sont pas satisfaisants, ou devant l’impossibilité de réaliser une ostéosynthèse dans la zone de sécurité, si celle-ci est réalisée par plaque.
CO072 Réinsertion du biceps distal par double rang en apposition au moyen d’ancres filaires. Une technique fiable, et reproductible. A propos de 20 cas.
La réparation d’une désinsertion du biceps distal est une chirurgie difficile pour laquelle de nombreuses méthodes ont été décrites. Chacune est grevée d’un taux significatif de complications mécaniques et neurologiques notamment. Nous proposons de présenter une technique simple, éprouvée et reproductible développée par un orthopédiste du membre supérieur.
Nous présentons une série de réinsertion du biceps distal de 22 patients, opérés entre 2016 et 2023, avec un âge moyen de 49 ans. Les résultats cliniques ont été évalués avec un recul minimum de 6 mois par rapport à l’intervention. Les réinsertions étaient réalisées selon une technique non transfixiante utilisant uniquement des ancres filaires de petit diamètre (1.7) destinées à l’épaule (labrum). Le contrôle clinique évaluait l’arc de mobilité du coude, la force de flexion du coude, l’existence de douleurs, la reprise des activités personnelles et professionnelles, la survenue d’une nouvelle rupture, et de complications.
Lors d'un suivi moyen de 55 mois, nous avons noté deux complications, dont l’apparition d’un Syndrome Douloureux Régional Complexe de type 2. Ainsi que la survenue d’un hématome compressif du nerf radial ayant imposé une neurolyse de la branche sensitive du nerf radial dans le cadre d’un accident de travail. Une patiente a été exclue, car il s’agissait d'une lésion subtotale chez une patiente retraitée. Aucune rupture itérative n'a été enregistrée. La récupération complète des amplitudes articulaires était acquise dans 100% des cas dans les 3 mois postopératoires. La récupération d’une force symétrique en flexion supination était retrouvée chez 20/21 patients. À 6 mois, 19/21 des patients avaient repris leur travail. La cicatrisation était contrôlée par IRM à plus de 6 mois (5-14) chez 8/21 patients suivis dans le cadre d’un accident de travail. Les patients se déclaraient indemnes de phénomènes douloureux lors du dernier contrôle.
La littérature des réinsertions du biceps distal fait état de rupture itérative non exceptionnelle ainsi que de complications neurologiques. La fiabilité de notre réinsertion tendineuse inspirée des techniques de chirurgie de la coiffe des rotateurs permet de limiter les risques de rupture itérative tout en permettant une mobilisation précoce du coude opéré.
Notre technique de refixation du biceps distal en double rang “onlay” aux ancres filaires est une procédure fiable et facilement transmissible, plus simple que les techniques “inlay”. Nous n’avons connu aucun arrachement d’ancre ou rerupture ainsi qu’aucune complication neurologique.
CO073 Aspects échographies post opératoires à court et long terme des ruptures du biceps distal réinsérées par endoboutton.
Distal biceps rupture is a rare but well-known lesion in young active men. Surgical treatment has improved with the use endobutton. The use of sonograph has changed the diagnosis and management of several pathologies of the upper limb, especially since the advent of wire less portable devices. This is a simple tool that can also help in the postoperative follow-up.
We retrospectively reviewed the characteristic features of reinserted distal biceps tendon with endobutton at short and very long term in 10 patients in different position of the forearm with a portable sonograph. We assessed the distance between the radial head and the position of the tunnel on the radial tuberosity and the diameter of the tendon; and compared it to the contralateral side.
The mean distance between the radial head and the reinserted tendon was 43.05mm with no statistical difference with the contralateral side. The mean ratio between the diameter of the reinserted tendon and the contralateral tendon at short and long-term was 1.3. No failure of the device has been reported.
Portable sonograph is a good tool to assess the healing of distal biceps reinsertion and the right positioning of the endobutton.
Portable sonograph is a costless and non-invasive imagine that can help in the follow-up distal biceps tendon rupture. Several views can be done to assess the tendon. However the normal and postoperative characteristic features of a distal biceps tendon has to be known.
CO075 Luxation négligée du coude : quelles solutions ?
Les luxations négligées du coude entraînent souvent une altération de la fonction articulaire. Le traitement chirurgical est compliqué en raison de la rétraction du muscle triceps brachial. Nous présentons notre expérience dans le traitement de ces luxations négligées par réduction sanglante via une approche postérieure, parfois accompagnée d’un allongement du tendon tricipital par plastie en VY.
Cette étude prospective a été réalisée entre janvier 2018 et décembre 2022. Les patients inclus présentaient une luxation du coude non réduite depuis plus de 21 jours. Nous avons traité 7 patients (6 hommes et 1 femme), d’un âge moyen de 26,7 ± 10,5 ans (19-49 ans). Le délai moyen de consultation était de 9,4 ± 2,6 mois (6-14 mois). Avant la chirurgie, la flexion moyenne était de 19° ± 10° (5°-40°) et le déficit d’extension était de 5,6° ± 6,2° (0°-20°), avec une amplitude de mouvement moyenne de 13,3° ± 5,2° (5°-25°). Une réduction sanglante avec allongement du tendon tricipital par plastie en VY a été réalisée chez 3 patients.
Le suivi moyen était de 17 ± 2,1 mois (12-20 mois). Après l’intervention, la flexion moyenne était de 114,6° ± 9,9° (100°-135°) et le déficit d’extension moyen était de 37,3° ± 11,1° (20°-60°). L’indice de performance du coude de la Mayo Clinic était en moyenne de 75 ± 8,2 (60-85), avec 4 résultats bons et 3 moyens. L’amélioration globale de l’amplitude du coude était statistiquement significative. Trois cas de parésie du nerf ulnaire ont été observés, lesquels ont régressé en deux mois.
L’amélioration fonctionnelle du coude après réduction sanglante, associée à un allongement du tendon tricipital par plastie en VY, a été satisfaisante.
CO076 Management of floating elbow injuries secondary to side swipe injury.
Floating elbow injuries, defined as simultaneous fractures of the humerus and forearm, pose challenges due to their rarity and severity. Management involves complex evaluations and interventions, with controversies in optimal timing and techniques. Side swipe injuries, typical in low-income countries with high road accidents, contribute to this injury pattern.
A retrospective study (January 2020 - December 2023) involving 15 patients with side swipe-induced floating elbow injuries was conducted. Data encompassed demographics, surgical approaches, techniques, post-operative care, and outcomes.
The mean patient age was 34.7 years, predominantly male (80%). The most frequent injuries were humeral shaft fractures (53.3%). Surgical timing averaged 8.3 hours post-injury, employing varied techniques (e.g., nailing, plating) with a mean surgery duration of 2.5 hours. At 18 months follow-up, outcomes revealed satisfactory pain scores (mean: 2.7), moderate range of motion (mean: 101.3 degrees), and acceptable functional scores (MEPS: 81.7, DASH: 18.3). Complications (nonunion, malunion, delayed union, hardware failure, ossification, stiffness) affected 53.3% of patients, with revision surgeries necessary for some cases. Patient satisfaction rated as satisfied or very satisfied by 73.3% of patients.
The research aligns with previous findings, showing a higher incidence in young to middle-aged males and a predominance of right-sided injuries. The most common fracture types (humeral shaft, Monteggia) and complications (nonunion, malunion, delayed union) are consistent with existing literature. Surgical approaches and techniques varied, but nailing for humerus and plating for forearm were most common, aligning with established practices. Post-operative complications were frequent, reflecting the severity of these injuries. Despite limitations like small sample size and short follow-up, the study supports the effectiveness of timely surgery and rehabilitation in achieving satisfactory outcomes, echoing previous research. Further studies with larger cohorts and longer follow-ups are needed to validate and expand upon these findings.
The research focused on 15 cases of floating elbow injuries from side swipe accidents, outlining the challenges and treatments. Despite complexities in managing these rare injuries, surgeries tailored to fracture types showed promise. Complications like nonunion and stiffness persisted, but timely surgery and rehabilitation led to satisfactory recoveries and high patient satisfaction. Larger, longer studies are needed to refine treatments for better outcomes.
CO077 Résultats et évaluation des facteurs pronostics après première révision de prothèse totale de coude: une étude rétrospective monocentrique.
La prothèse totale de coude (PTC) était initialement utilisée pour traiter l'arthrite rhumatoïde du coude. Les avancées techniques ont élargi ses indications aux arthroses post-traumatiques et fractures comminutives chez les personnes âgées. La survie des implants reste limitée, avec un taux de révision d'environ 20% à 10 ans pour les causes non inflammatoires et 30% pour les causes rhumatismales. La chirurgie de révision de prothèse totale de coude (rPTC) est complexe, avec des taux élevés de complications et de nouvelles révisions. Cette étude visait à évaluer rétrospectivement les résultats et la survie après la première révision de PTC et à identifier les facteurs pronostics.
Cette étude rétrospective monocentrique de cohorte a inclus les patients opérés entre 1998 et 2023 d’une première rPTC avec suivi post-opératoire de 1an minimum. Le critère de jugement principal était le délai avant révision. Les données suivantes étaient également recueillies : âge à la primo-implantation, primo-implantation en centre-expert, sexe, tabac, traitement immunosuppresseur, score ASA, nombre de révisions, étiologie de la reprise, technique utilisée.
Au total 31 patients avec une moyenne d’âge de 57 ans à la primo-implantation (25-79) et un minimum de 1an de suivi ont été inclus. Il y avait 20 femmes pour 11 hommes, l’IMC moyen était 27,5kg/m2. Le nombre de reprises moyen était de 2,2 (2 – 9). Les étiologies de primo-implantation étaient l’arthrite rhumatoïde (55%), post-traumatique (38%), l’arthrose primaire (3%), arthrose secondaire (3%). Le délai moyen avant 1ère révision était de 77,7 mois contre 33 mois pour la 2ème révision et 27,5 mois pour la 3ème. Les causes de 1ère révision étaient un descellement aseptique dans 50% des cas (ulnaire 36%, huméral 14%), sepsis (28%), fracture péri-prothétique (11%), usure du polyéthylène (7%), luxation (4%). Les techniques de révision étaient : lavage avec changement de pièces mobiles (28%), reprise unipolaire ulnaire (12%), humérale (32%) et bipolaire (28%). Une allogreffe segmentaire a été utilisé dans 1 cas (4%) lors de la 1ère révision contre 4 cas (22%) pour la 2ème révision et 4 cas (40%) pour la 3ème révision
Les taux de complications que nous retrouvons sont comparables avec la littérature. Les attitudes selon le type d’indication de reprise seront présentées lors de la communication orale.
Les taux de complications et de survie des PTC restent modestes comparé aux autres types d’arthroplastie. La chirurgie de rPTC est elle-même encore plus à risque de complications.
CO088 Etude cadavérique sur le repérage échographique de la limite distale du tunnel carpien dans les libérations antérogrades sous assistance échoguidée.
Les techniques de libération du tunnel carpien sous assistance echoguidée antérograde sont de plus en plus populaires. La limite distale de coupe n’est pas toujours évidente et le chirurgien est parfois guidé, lors de la période d'apprentissage de cette technique, par une perte de résistance soudaine pour arrêter son geste plutôt que par des repères échographiques précis. L’objectif de cette étude est d’évaluer les rapports anatomiques de l’aspect échographique du ligament annulaire du carpe et d’objectiver si la fin suspectée du ligament annulaire est un repère fiable
Dix membres supérieurs cadavériques ont été utilisé pour cette étude. L’analyse a été divisée en 2 parties distinctes. La première partie correspondait à l’examen échographique du tunnel carpien avec marquage à l’aiguille de 4 différents repères. Le premier à l’entrée du tunnel carpien (interligne piso-scaphoïdien), le deuxième à la fin du tunnel carpien (interligne trapézo-hamatal), le troisième au niveau de la ligne de Kaplan et le quatrième à la fin du « V » couché visible en échographie sur une coupe longitudinale. La deuxième partie consistait à la section antérograde du ligament annulaire du carpe sous contrôle échographique en poussant l’instrument jusqu’à la fin du « v » couché. On procédait ensuite à la dissection des différents spécimens puis on analysait les rapports de distance entre les repères préalablement marqués et la promiscuité avec l’arcade palmaire superficielle
La distance moyenne entre la fin véritable du tunnel carpien (interligne trapézo-hamatal) et la fin du « V » couché était de 14.7mm (min 6 max 20mm).La fin du « V » couché se trouvait systématiquement en aval de la ligne de Kaplan à une distance moyenne de 6.8mm de l’arcade palmaire superficielle. La section du ligament jusqu’à la fin du « V » couché est rentrée en contact avec l’arcade palmaire superficielle, sans la sectionner, dans un cas sur 10.
La fin du « V » couché visible à l’US en coupe longitudinale est trop distal par rapport à la fin du tunnel carpien. Il se trouve systématiquement en aval de la ligne de Kaplan
Au vue de la promiscuité entre l’arcade palmaire superficielle et la fin du « V » couché, ce dernier n’est pas un bon repère échographique pour terminer le geste de section du ligament annulaire du carpe par voie échographique antérograde.
CO089 Variations anatomiques après libération percutanée écho-guidée du canal carpien.
While the gold standard of carpal tunnel release (CTR) is open surgery, new and less invasive procedures have emerged. Sonographically-guided percutaneous surgery is the newest technique described. The aim of this study was to quantify whether percutaneous incision of the transverse carpal ligament (TCL) can lead to anatomical modification and how these changes may explain post-operative clinical manifestations.
In a prospective, non-controlled study, 21 patients with carpal tunnel syndrome (CTS) confirmed by electromyography were assessed. These patients were evaluated preoperatively and postoperatively after ultrasound-guided percutaneous CTR at 1,3,6 months. Clinical and ultrasound evaluation were performed. Sonographic measurements consisted in median nerve cross sectional areas (CSA) over and at the carpal tunnel (CT), interapophyseal distance between the hook of the hamate and the trapezium tubercle to assess the opening of the CT and distance between the TCL and the CT bottom to assess bowstringing effect. Clinical assessment consisted in: pillar pain (PP), grip strength, key pinch, and other variables. A three-dimensional surface scan was obtained: we measured the antero-posterior thickness of the hand and CSA at CT level in transversal plane, to quantify the swelling of the palm heel at the four perioperative time.
Ultrasound measurements showed a significant difference between pre-operative and post-operative states for most of the collected datas. However, no significant difference was found for the trapezio-hamatal inter-apophyseal distance. Almost all clinical quantitative variables showed significant changes between each perioperative time. The comparison of variables at one month postoperatively showed a significant correlation between grip and key pinch strength. There was a highly significant correlation between PP and thickness of the hand at CT level at each perioperative time.
The lack of significant change in inter-apophyseal distance before and after surgery suggests an absence of opening of the carpal arch post-operatively in this sample. Because the grip strength improved few weeks after the surgery with persistant increased distance between the CT bottom and the TCL, bowstringing does not appear to be the cause of strength loss observed after CTR. A significant link between PP and the the swelling at the palm heel was observed post-operatively, however this effect remains difficult to be distinguished from the effect of time alone.
We can conclude that there are some anatomical changes after percutaneous sonographically guided CTR. Post-operative outcome is favorable: we observe the regain of force at 3 months and a diminution of the swelling of the hand at 6 months.
CO090 Libération échoguidée du nerf ulnaire au coude.
Cette étude évalue les résultats d’une série continue de 35 patients opérés pour une libération de la compression du nerf ulnaire au coude avec une technique percutanée sous échoguidage, réalisée entre 2020 et 2024. Les patients inclus présentaient un stade clinique de McGowan 1 ou 2, confirmé par électromyogramme, avec une atteinte axonale (EMG). Les critères d'exclusion comprenaient les chirurgies de reprise, le stade 3 de McGowan, les antécédents de fracture du coude et l'instabilité nerveuse. Les critères d'évaluation incluaient la satisfaction des patients, la disparition des acroparesthésies, la douleur post-opératoire, la normalisation du test de Weber et la reprise de la force.
La technique utilisée est celle rapporté par Mansour et al. Une analyse prospective a été menée sur 35 patients répondant aux critères d'inclusion. La satisfaction des patients a été mesurée à l'aide du Mayo Elbow Performance Score. La disparition des acroparesthésies et la normalisation du test de Weber ont été évaluées cliniquement. La douleur post-opératoire a été évaluée à l'aide de l'échelle visuelle analogique (EVA) à plusieurs intervalles : immédiatement après l'opération, à 1 mois et à 3 mois post-opératoire. La force de préhension et de pincement a été mesurée pré-opératoirement et à 3 mois post-opératoire à l'aide des tests de force de préhension et de pincement.
Les résultats montrent une satisfaction élevée des patients, avec 85 % des patients rapportant une amélioration significative selon le Mayo Elbow Performance Score. Les acroparesthésies ont disparu chez 80 % des patients. La douleur post-opératoire a montré une réduction significative, avec une EVA passant de 7 (immédiatement après l'opération) à 2 (3 mois après la chirurgie). Le test de Weber a été normalisé chez 75 % des patients. La force de préhension et de pincement a augmenté de 35 % et 30 % respectivement à 3 mois post-opératoire par rapport aux valeurs préopératoires. Complications deux hématomes
Premier article rapportant résultat clinique cette technique échographique Macadam et al : méta-analyse comparant décompression in situ vs transposition sous-cutanée et sous-musculaire aucune différence significative ; Libération in situ donne des résultats cliniques équivalents avec une morbidité postopératoire moindre
La libération de la compression du nerf ulnaire au coude avec une technique échoguidée, rapporte des premiers résultats satisfaisants : une réduction significative de la douleur, la disparition des acroparesthésies et une normalisation du test de Weber, ainsi qu'une reprise notable de la force. Nous ne rapportons aucune complication grave.
CO091 Est-ce que la WALANT est indispensable dans la "petite chirurgie" de la main ambulatoire ?
Wide Awake Local Anesthesia (WALANT) is an alternative to general or regional anesthesia that became popular among hand surgeons for being ideal for tendon repair in which the cooperation of the patients is crucial, avoiding the use of the tourniquet, also giving more comfort to the patients. On the other hand, the learning curve is long for the surgeon and the injection must take place at least 30 minutes before starting the procedure, increasing the time needed to perform each surgery. Among the complications related to WALANT are digital ischemia and epinephrine-related-cardiac ischemia. Considering people undergoing CTR are mostly elderly and admitted to an outpatient service without the presence of an anesthesiologist, we cannot properly estimate the risk of adverse events
From February 2023 to November 2023 we selected 300 patients who underwent outpatients hand surgery (carpal tunnel release and trigger finger). Each patients was administered local anesthesia with lidocaine and a tourniquet at the arm was applied for the whole lenght of the surgery. Demographic data were collected as long as the time of the surgery, the type of the surgery and the pain and discomfort felt by the patients during the tourniquet on period (evaluted with VAS).
Average length of the surgery was 12 minutes. The most common surgery performed was carpal tunnel release. The mean value, according to VAS, was of 3.2. Furthermore, we noted that the VAS was higher in older patients and longer surgeries. In only 3 cases, the tourniquet had to be released before end of surgery because of patient discomfort.
Despite WALANT being helpful and crucial to perform some hand surgeries, such as post-traumatic tenolysis or tendon repairs, the risk-benefit ratio doesn't justify its use in short outpatient hand surgery. A limitation of our study is the lack of a control group to validate the effective disadvantage in terms of time and underestimated complications, considering the mean age of patients and the possible comorbidity that could interfere with the use of WALANT.
CO092 Reprise de la Conduite Automobile Après la Chirurgie du Syndrome du Canal Carpien.
La chirurgie du syndrome du canal carpien (SCC) est une des interventions chirurgicales les plus fréquentes en chirurgie de la main, et a depuis longtemps démontré son efficacité. En revanche, il n’existe pas de recommandations concernant le délai reprise de la conduite automobile dans les suites opératoires. L’objectif de cette étude était d’évaluer le délai moyen de reprise de la conduite automobile après une chirurgie du SCC, et d’identifier les facteurs influençant ce délai.
Les patients ayant été opérés pour un SCC entre le 16 novembre 2022 et le 14 novembre 2023, et ayant accepté de répondre à un questionnaire simplifié sur la reprise de la conduite automobile lors de la consultation de suivi entre la 4ème et la 10ème semaine post-opératoire ont été inclus de manière rétrospective et monocentrique. Les caractéristiques démographiques, les paramètres pré- et post-opératoires et les résultats d’examens complémentaires des patients ont été analysés.
Cent sept patients ont été inclus dans cette étude. Le délai moyen de reprise de la conduite était de 16 jours (2 - 60). Ce délai était prolongé significativement chez les patients de sexe féminin (p=0.035), chez les patients ayant bénéficié d’une prolongation de leur arrêt de travail (p<0.01), et ceux ayant une perception de pénibilité au travail (p<0.01) mais il n’existait pas de relation avec la reconnaissance en maladie professionnelle, Les patients sans activité professionnelle au moment de l’étude reprenaient plus tôt la conduite (p=0.018), ainsi que ceux avec une vitesse de conduction nerveuse plus élevée à l’électroneuromyogramme préopératoire (p=0.022). Enfin, le type de boîte de vitesse n’avait pas d’impact sur la reprise de la conduite de même que le côté opéré.
Cette prolongation du délai de reprise de la conduite chez les patientes est retrouvée dans la littérature, sans que nous puissions l’expliquer. Le travail, la perception de pénibilité au travail et la durée de l’arrêt maladie sont des facteurs influençant le délai de reprise de la conduite automobile dans notre étude.
Notre étude permet d’étayer les recommandations du chirurgien en préopératoire en les adaptant au patient, et participe ainsi à anticiper les besoins de celui-ci en post-opératoire.
CO093 Le syndrome du lacertus: mythe ou réalité?
Le syndrome du lacertus est une compression dynamique du nerf médian au niveau du pli du coude par l’expansion fibreuse du tendon bicipital. Le but de cette étude était de définir les critères épidémiologiques et diagnostiques du syndrome du lacertus. L’objectif secondaire était d’analyser les résultats à court terme de la décompression chirurgicale du lacertus.
Nous rapportons les résultats préliminaires d’une étude prospective monocentrique sur 18 mois incluant les patients se présentant pour douleurs antéro-médiales du coude avec perte de force de poigne et de la pince, scratch collapse test positif et paresthésies du territoire du nerf médian. Les critères étudiés étaient l’EMG, le scratch collapse test, la force au pinch et grasp, la satisfaction subjective, l’EVA et le Quick DASH.
Sur cette période, 25 décompressions du lacertus (22 patients) ont été réalisées par voie mini-invasive sous anesthésie locorégionale ou sous WALANT et 169 interventions pour syndrome du canal carpien (14,8%). Trente-six pourcent étaient associés à une chirurgie du canal carpien, 16% étaient des échecs de décompression du canal carpien. Le double crush syndrome représentait 5,3%. Il y avait 10 femmes et 12 hommes. L’âge moyen était de 42,9 ans (26-79). Tous avaient des activités de flexion du coude avec pronosupination répétés. L’EMG retrouvait : 52% normal, 32% bloc sensitif isolé et 16% bloc sensitif et moteur. Le scratch collapse test était positif chez tous les patients en préopératoire. L’évaluation à 4 semaines postopératoires, retrouvait une disparition des paresthésies et une négativation du scratch collapse test chez 100% des patients. L’EVA était améliorée de manière significative (5,5 vs 1,1, p< 0,05), de même que les mesures du pinch (7,1 kg vs 10,4 kg, p<0,05) et le grasp (30,5 kg vs 37,6 kg, p<0,05). Le Quick-DASH a été amélioré de manière significative (32 (2-85) vs 10 (0-61), p<0,05). Le taux de satisfaction subjectif était de 88%. Les 3 patients moyennement satisfaits correspondaient à une névralgie cervicobrachiale, une rhizarthrose homolatérales et un syndrome des loges chronique de l’avant-bras.
Le syndrome du lacertus reste mal connu et sous diagnostiqué. Il touche principalement une population jeune et active avec prédominance des gestes en pronation-supination. Il doit être évoqué devant tout syndrome de compression du nerf médian avec composante musculaire et/ou dissociation électromyographique. Les résultats après décompression chirurgicale et le taux de satisfaction des patients sont bons à court terme avec une régression rapide des symptômes.
CO094 Scratch collapse test : Evaluation objective prospective et monocentrique chez 130 patients avec dynamomètre électronique K Invent.
Le Scratch Collapse Test (SCT) est apparu récemment comme un nouveau test de provocation pour aider au diagnostic de compression nerveuse. Ses sensibilité et spécificité sont très disparates dans la littérature, avec un test apparaissant subjectif, restant très controversé et peu évalué de manière objective. Notre objectif était d’évaluer de façon objective le SCT en mesurant la force de rotation externe d’épaule chez des patients atteints de syndromes canalaires.
Nous avons réalisé une évaluation monocentrique prospective incluant 130 patients. Nous avons inclus tous les patients présentant une compression du nerf ulnaire au coude ou du nerf médian au canal carpien confirmé par un électromyogramme. Les patients présentant une instabilité pure du nerf ulnaire n’ont pas été inclus. Nous avons mesuré la force de rotation externe des 2 épaules en simultané grâce au dynamomètre de pression K-push (Kinvent) en situation exacte de réalisation du SCT avant et après le « scratch ».
Nous avons inclus 130 patients, dont 50.8% de femme, et un âge moyen de 55 ans. Le diagnostic était une compression du nerf médian au canal carpien dans 78% des cas et du nerf ulnaire au coude dans 22% des cas. Le coté dominant était atteint dans 58% des cas. Les forces moyennes de rotation externe de l’épaule étaient de 8.4kg±2 avant le scratch et de 8.52kg±2 après le scratch, soit une augmentation de +1.4 % (p=0.07). Avant le SCT, les forces moyennes de rotation externe étaient de 8,4kg ± 2 pour le coté atteint et de 8.48kg±2,05 pour le coté controlatéral (p=0.40). L’asymétrie pré SCT était de 9.2%. Après le SCT, les forces moyennes de rotation externe étaient de 8,52kg±2 pour le coté atteint et de 8.34kg ± 2,03 pour le coté controlatéral (p=0.03). L’asymétrie post SCT était de 9.9%.
Le SCT est basé sur une inhibition du tonus musculaire volontaire d’un hémicorps, et donc de la rotation externe d’épaule, en réponse à un stimulus cutané en regard d’une zone de compression nerveuse homolatérale. Peu d’études s’intéressent au caractère objectif de cette inhibition musculaire. Nous n’avons pas mis en évidence de diminution de force de rotation externe d’épaule à la suite d’un « scratch », et cela dans un contexte de compression nerveuse avérée. Nous ne pouvons donc pas conseiller son utilisation.
Les mesures objectives de force de rotation externe d’épaule lors du SCT ne permettent pas d’affirmer la validité du test en cas de compression nerveuse avérée.
CO095 Décompression proximale du nerf médian au niveau du lacertus fibrosus en utilisant la technique WALANT chez les patients ayant subi une chirurgie du canal carpien infructueuse.
To assess the clinical outcomes of surgical treatment for proximal decompression of the median nerve at the Lacertus Fibrosus (LF) using the WALANT technique in individuals for whom previous treatments for Carpal Tunnel Syndrome (CTS) were unsuccessful.
This prospective analytical study includes a series of 15 cases with refractory CTS from a hand surgery service. Evaluated factors included: strength of the radial wrist flexor, deep flexor of the index finger, long thumb flexor, zero collapse test, painful palpation in the compression region, sensitivity of the palmar cutaneous branch of the median nerve, pain, and subjective satisfaction. All surgeries and assessments were performed pre- and post-operatively by the same surgeon.
The sample had an average age of under 50 years, predominantly female, with no comorbidities, and most claimed to perform professional activities requiring vigorous effort. Most patients had both CTS and LF syndrome on the dominant side. Pain was reported by all evaluated patients, and light compression was most commonly identified on electroneuromyography. The carpal tunnel's zero collapse test mostly yielded negative results, in contrast to the zero collapse at the LF, which was positive in almost the entire sample. All variables showed significant improvement (p<0.05) after the surgical approach to the LF.
Median nerve compression at the elbow can occur due to pronator syndrome, and surgical alternatives remain controversial because they involve up to seven possible compression areas and the possibility of scar and adhesion formation when performed with larger incisions. However, recent studies have shown good results using small incisions for the open release of the lacertus fibrosus, thus motivating the undertaking of new research. Nerve conduction studies are not useful in Lacertus syndrome, as they cannot diagnose compression in this area because it is dynamic and can easily be confused with other common median nerve conditions, such as carpal tunnel syndrome.
The prevalence of proximal compression of the median nerve by the Lacertus Fibrosus in patients with recurrent CTS is high. Proximal decompression surgery on the median nerve, based on the sectioning of the Lacertus Fibrosus using the WALANT technique, was effective in reducing pain, and improving strength and sensitivity in patients.
CO096 Does a hypothenar fat pad flap procedure provide an added value over an open carpal tunnel release in revision surgery for patients with recurrent carpal tunnel syndrome? A systematic review.
Carpal tunnel syndrome (CTS) is a common health issue and can be treated with a surgical carpal tunnel release (CTR) providing mainly lasting clinical relieve. However, in some patients, symptoms recur after a variable period. Redo surgery can be considered and different techniques have been propagated. This systematic review aims to investigate whether a hypothenar fat pad flap (HFF) technique provides better clinical outcomes than a second open CTR as revision surgery in these cases.
Nine out of 764 articles, included after a systematic search in four databases (PubMed, Embase, Web of Science and Scopus), met our in- and exclusion criteria. We reported following outcomes: Tinel sign, pain score, sensibility, grip- and pinch strength, (q)DASH (Disabilities of the Arm, Shoulder and Hand) score, BCTQ (Boston Carpal Tunnel Questionnaire) and/or satisfaction.
Both open CTR as HFF are likely to improve post-surgical pain and sensibility, moreover patients score better on the (q)DASH and BCTQ after the intervention. A HFF provides a significant post-surgical amelioration on both grip- and pinch strength tests and shows a clear trend towards decreased post-interventional present Tinel sign. However, for these outcomes, no data considering open CTR was available.
When interpreting the results, it is important to keep in mind the limitations of this resume. Most importantly, there were no directly comparative studies available for the selected outcomes. Meaning data from different studies reporting outcomes after either HFF or CTR were compared. Furthermore, the included studies have all quite small populations and some of them did not even do statistical analysis on their data. Although we have been very strict in selecting only patients with recurrent symptoms, there is a wide variety of definitions used to describe recurrence.
In our knowledge, this is the first systematic review with a single focus on these two procedures in a well-defined population with recurrent carpal tunnel symptoms reporting this extensive amount of outcomes. As reported outcome studies on revision carpal tunnel surgery are very heterogeneous and data are difficult to compare, no superiority of either one technique can be concluded. We believe this review is important to highlight the lack of comparative studies in this orthopedic area and may serve as a matrix for a qualitative (randomised) controlled trial to further investigate superiority of one of both revision techniques.
CO097 Syndrome du Canal Carpien, chirurgie de reprise, neurolyse itérative avec ou sans neurotube en chitosan.
Nous évaluons dans cette étude l’amélioration de la symptomatologie sensitive des reprises de canaux carpiens par neurotube en chitosan, comparativement aux reprises sans chitosan.
Nous avons interrogé les chirurgiens de la main de deux centres hospitaliers régionaux : un Centre Hospitalier Régional Universitaire et un Centre Hospitalier afin de recenser les cas de reprise chirurgicale de canaux carpiens sur les 7 dernières années. Les variables épidémiologiques et pré opératoires ont été répertoriées à partir des dossiers médicaux. Nous avons recensé la symptomatologie clinique et les scores d’évaluation post opératoire de reprise des patients soit en consultation sur les centres hospitaliers soit par le biais d’une téléconsultation. Toutes les reprises étaient réalisées à ciel ouvert par neurolyse itérative associée ou non à un neurotube ou à un lambeau graisseux de protection. Les analyses statistiques sur les variables qualitatives ont été réalisées avec des tests du Khi2 avec un seuil de significativité fixé préalablement à 5 % et sur les variables quantitatives avec des tests t de Student avec également un seuil de significativité fixé à 5 %.
Entre janvier 2015 au et août 2021, 18 patients ont dû être réopérés devant une symptomatologie de canal carpien récidivant ou récalcitrant. 5 patients ont bénéficié de la mise en place d’une protection du nerf médian par neurotube en chitosan. Dans le groupe Neuro T+ les signes sensitifs rapportés par le patient sont améliorés à 65 % et l’ensemble de la symptomatologie clinique est améliorée à presque 60 %. Le total de la symptomatologie clinique sensitive est significativement amélioré pour le groupe Neuro T+ comparativement au groupe Neuro T- avec lambeau à plus de 39 %.
C’est également le critère de nombreuses études réalisées sur ce sujet comme nous avons pu le constater lors des recherches bibliographiques, avec notamment l’article de - G. Raimbeau en 2008 6- qui le mentionne très clairement. Nous pouvons comparer nos résultats à ceux obtenus par les équipes Strasbourgeoises d’ - A Bilasy en 2012 7 - et d’ - A Carmona en 2019 8 - qui eux évaluent l’implant Canaletto pour la couverture du nerf médian dans ces chirurgies de reprise du syndrome du canal carpien.
Dans ce travail et avec ce recul la neurolyse itérative avec ou sans neurotube améliore les canaux carpiens réopérés pour symptomatologie « récalcitrante ou récidivante ».
CO098 Syndrome de torsion des nerfs (Hourglass Syndrome): apport de l'échographie et résultats de la neurolyse intra neurale.
Le syndrome de torsion des nerfs, nommé « Hourglass-Like Fascicular Constriction » (HLFC) est rapporté sur les nerfs du membre supérieur. Il s’agit d’une neuropathie mécanique constrictive, résultant de la torsion intrafasciculaire du nerf. Le diagnostic repose sur un faisceau d’arguments cliniques et échographiques. Il peut être associé à un syndrome de Parsonage Turner. Nous présentons ici une série de cas de HLFC. Le but était de mettre en évidence les zones de striction préférentielles selon le nerf et les différences avec ses diagnostics différentiels, notamment les syndromes canalaires.
Cette série portait sur 10 cas de HLFC (6 Hommes et 4 Femmes), dont 2 cas de déficit du nerf interosseux antérieur (NIOA), 4 de nerf interosseux postérieur (NIOP) et 4 de nerf ulnaire (NU). Une analyse échographique dynamique par un même opérateur entrainé était réalisé ainsi qu'un examen électromyographique (EMG). Tous les patients sans récupération clinique ni électromyographique à 3 mois ont été traités par neurolyse épi et périneurale.
Tous les patients présentaient une paralysie motrice soudaine et profonde sauf 1 (atteinte sensitive). Un antécédent de traumatisme ou de micro-traumatisme répété a été retrouvé chez 70% des patients. Le délai d’apparition des symptômes variait entre 2 jours à 3 semaines après un traumatisme. Deux patients présentaient un syndrome de Parsonage Turner associé. Les patients ont été pris en charge dans une moyenne de 6.2 mois du déficit, devant l’absence de récupération spontanée dans les 3 premiers mois. Aucun cas de compression externe peropératoire n’a été mis en évidence. Tous les patients ont récupéré complètement après neurolyse épi et périneurale à l’évaluation à 6 mois en moyenne.
Le syndrome de torsion des nerfs diffère des syndromes canalaires par sa présentation clinique et paraclinique. Les zones de striction préférentielles du NIOA était 3 cm au-dessus de l’épicondyle médial, entre 2 à 6 cm au-dessus de l’épicondyle latéral pour le NIOP, soit en amont de leur division anatomique avec leur tronc nerveux principal. Un diagnostic précoce, à l’aide de l’IRM, de HLFC du nerf phrénique dans les syndromes de Parsonage Turner pourrait changer la prise en charge des patients.
Le syndrome de torsion des nerfs est une entité probablement sous-estimée et potentiellement grave. La triade clinique : antécédent de traumatisme ou microtraumatisme répété, douleur sévère, aigue et paralysie motrice soudaine est évocatrice. Le diagnostic doit également être évoqué devant un syndrome de Parsonage Turner ne récupérant pas spontanément.
CO099 La mononeuropathie axillaire constrictive - une nouvelle entité clinique.
Constrictive axillary nerve neuropathy is an idiopathic disease which is underestimated by most of the clinicians. In most of the patients, it leads to permanent motor deficits in the shoulder area. Hourglass like constriction and torsion of the axillary nerve is evocated as the cause of symptoms, unrelated to intrinsic or extrinsic compression.
In this retrospective study, pre-, intra- and postoperative findings of 10 patients with constrictions/torsions of axillary nerve were analyzed. The patients underwent surgery in our nerve surgery center over a period of 10 years (Jan. 2014-April 2024). Surgical exploration revealed hourglass shaped constriction of the axillary nerve in all cases, without motor response in all three parts of the deltoid muscle in 7 cases, and severe involvement of the anterior and lateral deltoid muscle with sparing of posterior deltoid muscle in 3 cases. Depending on the intraoperative findings, end-to-end sutures (N=2), nerve grafting (N=1) and nerve transfers (N=7) were performed.
At the follow-up, the patients were re-examined. All of them reported subjective improvement in motor deficits. Clinically and electromyographically, a reinnervation and significant increase in strength from a pre-existing strength grade of M0 to M4+ were described in the cases where nerve transfers were performed. The patient that had nerve grafting as surgical treatment recorded the least improvement (M3).
Constrictive axillary mononeuropathy must not be confused with Parsonage-Turner syndrome. The reason for the vulnerability of the axillary nerve has not been yet elucidated. This disease seems to affect more young and athletic males. Previous studies suggest that surgical exploration must be performed to exclude a compression lesion in the quadrilateral space. During surgical exploration, we have not noticed any nervous site compression, but signs of nervous inflammation were present. Considering the results, surgical treatment via neurotization with a radial nerve branch remains the best choice of treatment.
In case of constrictive axillary mononeuropathy, surgical treatment is recommended as soon as possible. However, diagnosis is often difficult and can be masked by compensatory mechanisms of the adjacent shoulder muscles. Very good results can usually be achieved with nervous transfer usually from branches of the radial nerve.
CO100 Reconstruction de l’artère ulnaire au canal de Guyon par un greffon artériel : étude anatomique.
Le syndrome du marteau hypothénarien correspond à une sténose, une thrombose ou un anévrisme de l’artère ulnaire dans le canal de Guyon. En cas de symptômes invalidants le traitement chirurgical s’impose. Les pontages veineux, par leur grande disponibilité et leur facilité de prélèvement sont les plus utilisés mais ils sont sujets aux thromboses. Afin de limiter ces reprises, certains auteurs ont proposé l’utilisation de pontages artériels. Leur taux de thrombose est en effet très faible. Pour ces greffons, le prélèvement est source de plus de morbidité que pour un greffon veineux. Compte tenu de la diversité du réseau artériel, nous émettons l’hypothèse d’un greffon artériel de calibre et de longueur concordant avec la reconstruction artérielle souhaitée, et dont le prélèvement serait peu invasif avec une rançon cicatricielle acceptable.
Nous avons réalisé une étude anatomique cadavérique pour étudier la faisabilité technique et les avantages de trois greffons artériels potentiels aux dépens des artères interosseuse antérieure, récurrente radiale et géniculée descendante. Après avoir crée une perte de substance de l'artère ulnaire afin de simuler la pathologie thrombotique, nous avons réalisé la reconstruction avec les différents greffons. Pour chaque candidat, nous avons mesuré la longueur, le calibre et la congruence avec le calibre de l'artère ulnaire.
Le calibre de l’ARR était nettement inférieur à celui de l’AU. L’AIOA, n’a pas été retenue dans cette étude comme greffon en raison de son calibre moyen qui aurait nécessité la réalisation d’un artifice plastique. L’ADG représentait la seule artère avec une congruence jugée acceptable. Ainsi, des anastomoses termino-terminales complètes et sans artifice plastique ont pu être réalisées uniquement avec ce greffon.
Notre étude anatomique confirme la faisabilité technique de prélèvement des AIOA, ARR et ADG avec une rançon cicatricielle acceptable. Nos résultats suggèrent que seules l’AIOA et l’ADG offriraient une longueur utile compatible. Néanmoins, la combinaison de la longueur artérielle disponible et de la congruence de diamètre font de l’ADG la solution la plus cohérente.
Le calibre et la morphologie de l’artère géniculée descendante en font un sérieux candidat pour les reconstructions de l’artère ulnaire au niveau du Guyon. La principale limite de ce greffon est sa longueur qui n’excède pas 6 cm. Le prélèvement de l’artère interosseuse antérieure pourrait palier au problème de longueur posé par l’artère géniculée descendante mais sa congruence de calibre avec l’artère ulnaire est moins bonne nécessitant le recours à des plasties vasculaires lors de la réalisation des anastomoses.
CO101 Quel est l'intérêt de l'électroneuromyography dans le diagnostic du défilé thoraco brachial ?
Le syndrome du défilé thoracobrachial neurogène (NTOS) est une pathologie invalidante. Son diagnostic reste difficile du fait du spectre de symptômes large qui le composent, et de la fréquente normalité des examens complémentaires. L’électroneuromyographie, examen de référence pour les syndromes canalaires, est souvent utilisée pour le diagnostic. Les données de littérature concernant les résultats ENMG des patients atteints de syndrome du défilé thoracobrachial restent contradictoires. L’uniformisation récente des critères diagnostiques permet désormais des populations plus homogènes entre les études. A notre connaissance, il n’existe pas de donnée publiée sur des échantillons supérieurs à 16 patients à ce sujet.
Entre aout 2022 et septembre 2023, nous avons recueilli de façon prospective des données electromyographiques réalisées sur des patients débutant une prise en charge rééducative intensive pour leur syndrome du défilé thoracobrachial neurogène. Il existait 41 syndromes du défilé unilatéraux et 22 bilatéraux, représentant 85 membres atteints. Nous avons comparé les membres atteints avec les membres asymptomatiques. Nous avons recueilli chez ces patients la latence distale (LD) et l’amplitude de la réponse sensitive (SNAP) et motrice (MNAP) le cas échéant, des nerfs médian, ulnaire et cutané médial de l’avant-bras (MACN).
12 patients (19%) décrivaient des troubles sensitifs en territoire ulnaire ou du MACN. Il n’y avait pas de trouble moteur clinique. A l’examen ENMG, la latence distale ulnaire et médian motrice et sensitive, ne présentait pas de différence significative sur les membres atteints en comparaison des membres sains. L’amplitude des réponses sensitives et motrices des nerfs ulnaires et médian, n’était pas non plus significativement différents entre les deux groupes. La myographie lorsqu’elle était réalisée était normale. Il a été retrouvé 2 double-crush syndrome.
Il n’existe pas de modification statistiquement significative à l’ENMG chez les patients présentant un syndrome du défilé thoracobrachial, par rapport à des membres sains. Notamment la mesure de l’amplitude du nerf cutané médial de l’avant-bras n’est pas significativement différente entre un membre sain et un membre pathologique. Ce résultat est original de par sa puissance et son échantillon uniformisé par les critères diagnostiques récents. L’ENMG permet cependant d’éliminer un diagnostic différentiel et de rechercher un double-crush syndrome.
CO102 Le syndrome du défilé thoracique - l'algorithme du traitement.
The symptoms of Thoracic Outlet Syndrome (TOS) are due to the compression of the brachial plexus or the subclavian vessels. It causes pain, a sensation of heaviness, and paresthesias in the corresponding upper limb. The syndrome can have neurological, vascular, or mixed etiology. The aim of this study is to evaluate patients who underwent surgical decompression of the brachial plexus via a supraclavicular approach and detachment of the pectoralis minor tendon from the coracoid process.
From 2020 to 2023, a retrospective analysis was conducted on 12 patients (3 men and 9 women) with an average age of 35 years (range 25-55) with TOS of neurological or mixed etiology. They underwent surgical supraclavicular decompression of the brachial plexus with scalenectomy and detachment of the pectoralis minor tendon from the coracoid process through a second incision above the coracoid process. No patient presented with a cervical rib or bony anomaly of the cervical spine. The diagnosis was based on clinical presentation, imaging studies, electromyography, and dynamic color Doppler ultrasound (triplex) of the subclavian artery in 90Α and 120Α abduction of the affected limb. All patients underwent physical therapy sessions for 3-6 months preoperatively without clinical improvement. Postoperatively, the upper limb was suspended with movement allowed within pain limits. Patients were clinically assessed at 1, 3, 6, and 12 months postoperatively. The outcomes were classified as satisfactory with complete symptom relief, good with symptom reduction, and poor in patients with no clinical improvement.
The mean follow-up time was 15 months (range 11-20).No postoperative infections or pneumothorax were observed.Two patients developed hematomas that did not require surgical drainage. No postoperative nerve injuries were noted.The outcomes were excellent with complete symptom resolution in 75% of cases, good with partial symptom resolution in 16.6%, and poor with no symptom improvement in 8.3%.The mean preoperative VAS score was 6, while the postoperative score was 1.The mean preoperative and postoperative DASH scores were 70 and 38, respectively.
TOS is a demanding pathology whose treatment requires of high expertise. Electric potentials contribute to the identification of each nerve branch.
TOS requires careful differential diagnosis and surgical expertise.It reduces the functionality of the upper limb and causes significant discomfort to the patient. Surgical intervention leads to good outcomes with symptom reduction or resolution, improving the patients quality of life. Supraclavicular and coracoid release of the brachial plexus is indicated in cases without cervical ribs or bony anomalies in the area.
COG24 - Évaluation échographique in vivo per-opératoire de la course des tendons fléchisseurs superficiels et profonds avant et après chirurgie du doigt à ressaut.
Le doigt à ressaut est une pathologie fréquente, représentant 2,6 % de la population et 10 % des diabétiques. Les causes sont multifactorielles avec une présentation anatomo-physiopathologique multiple. L’objectif de ce travail est de mesurer échographiquement la course des tendons fléchisseurs superficiels et profonds des doigts avant et après chirurgie immédiate du doigt à ressaut au bloc opératoire. L’hypothèse est la suivante : une augmentation de la course des tendons fléchisseurs après ouverture de la poulie A1 et ténosynovectomie des fléchisseurs.
Nous avons sélectionné une cohorte prospective de 30 doigts à ressaut opérés par un seul chirurgien expérimenté échographiquement après avoir défini les critères d’inclusion et d’exclusion . L’incision est oblique d’un centimètre environ au niveau du pli palmaire distal de la paume. Pour chaque doigt opéré, nous avons repéré échographiquement la jonction tendinomusculaire au poignet en extension du doigt, poignet en rectitude et en flexion maximale pour les tendons fléchisseurs superficiel et profond avant et après ouverture de la poulie A1 et ténosynovectomie systématiquement réalisée. La distance entre ces deux mesures correspond à la course du tendon fléchisseur. Les mesures en actif ont été beaucoup plus difficiles.
Le sexe ratio F/H est de 8. L’âge moyen des patients est de 65 ans au moment de la chirurgie. La durée moyenne de la symptomatologie est de 18 mois. La mobilité passive du tendon du fléchisseur commun superficiel est augmentée de 14 % après le geste chirurgical et celle du tendon fléchisseur profond de 22 %.
Aucune étude de ce type est connue à ce jour malgré les nombreuses descriptions échographiques du doigt à ressaut. Dans notre étude, le traitement chirurgical du doigt à ressaut à ciel ouvert augmente la mobilité et le glissement des tendons fléchisseurs superficiels et profonds ; résultat à comparer avec une plus grande série. Chaque tendon retrouve sa course naturelle après suppression des adhérences et comparable au groupe témoin. L’intérêt de cette étude pourrait être de définir un critère échographique pré-opératoire pour mieux cibler les patients à opérer d’emblée avec un seuil minimal de perte de mobilité ou de glissement. Il serait intéressant aussi de confronter avec une cohorte de patients opérés par voie percutanée sous échographie pour déterminer si la ténosynovectomie des fléchisseurs est utile à la récupération du glissement des tendons fléchisseurs ainsi qu’une cohorte sous WALANT pour des mesures de course des tendons en actif.
COG25 - Influence du degrés de limitation d’extension de l’articulation Inter Phalangienne Proximale dans l’apparition des déformations en col de cygne après arthroplastie par prothèse Tactys:Protocole d’étude prospective monocentrique randomisée à deux bras.
Introduction : La déformation en col de cygne est une complication rencontrée après arthroplastie de l’IPP par prothèse Tactys®, sans que la cause ne soit clairement établie. Afin de déterminer si la position d’immobilisation post-opératoire peut avoir une influence sur sa survenue, ce travail propose un protocole de recherche de type prospectif monocentrique randomisé à deux bras évaluant 2 orthèses post-opératoires limitant à des degrés différents les amplitudes d'extension de l’IPP. Matériel et méthodes : Les patients sont répartis en deux groupes, randomisés alternativement par date de programmation chirurgicale. Les patients du groupe A ont une orthèse limitant l’extension de l’IPP à 40°, 1 mois 24h/24, puis limitant l’extension nocturne 1 mois à 20°. Pour les patients du groupe B, l’orthèse limite l’extension initialement à 20° puis à 0° sur les mêmes délais. Pour tous les patients, le port de l’orthèse est associé à un même protocole d’auto-mobilisation active sans limitation de flexion. Les patients de chaque groupe sont suivis pendant 12 mois post-opératoires. A chacune des visites, les amplitudes articulaires sont mesurées. La survenue des déformations en col de cygne est comparée entre les deux groupes. Résultats : Les données de 11 patients sont recueillies à 1 mois post-opératoire. Aucun patient ne présente de déformation. Le déficit d’extension actif de l’IPD concerne plus de patients du groupe A (4vs3). A 6 mois post-opératoire, 2 patients de chaque groupe bénéficient d’un recueil de données. Aucun patient ne présente de déformation. Le déficit d’extension actif de l’IPD est plus important pour chaque patient du groupe A. A 1 an post-opératoire, 1 patient de chaque groupe est évalué. L’extension active, IPP comme IPD, est complète pour le patient du groupe B. L’extension est déficitaire sur l’IPD du patient du groupe A. Discussion : Dans notre étude, aucun patient n’a présenté de déformation en col de cygne. Le fait de limiter l’extension de l’IPP en post opératoire précoce semble donc limiter le risque. Cependant en raison d’un faible effectif, aucune analyse statistique ne peut être effectuée. Les résultats intermédiaires ne permettent pas de déterminer si le degré de limitation d’extension post opératoire de l’IPP influence ou non l’apparition de cette déformation ni son mécanisme. Conclusion : Plusieurs hypothèses concernant l’apparition de déformations en col de cygne sont discutées dont l'inefficacité des bandelettes latérales par insuffisance active. Une meilleure compréhension du mécanisme de survenue semble nécessaire pour assurer la prévention de cette déformation.
COG26 - Fractures de la première phalange des doigts longs : traitement orthopédique versus traitement chirurgical. Etude rétrospective de 62 cas.
Introduction : La prise en charge des fractures de la première phalange des doigts longs est souvent chirurgicale et parfois orthopédique. Si l'intervention chirurgicale permet une restitution anatomique osseuse la plus parfaite possible, le traitement orthopédique peut quant à lui laisser subsister des défauts d'alignement. Matériel et méthode : Une étude rétrospective monocentrique a été menée, incluant 53 patients adultes (62 fractures de P1) présentant tous des fractures de la première phalange des doigts longs sans lésions associées. Trente-cinq fractures ont été traitées de façon chirurgicale, 27 de façon orthopédique. Sur les 35 fractures opérées, 18 ont été stabilisées par vis, 8 par broches et 9 par plaque vissée. Les critères d'évaluation des résultats retenus étaient le déficit d'extension active et passive de l'articulation inter-phalangienne proximale (IPP), la mobilité totale passive (TPM) et active (TAM) ainsi que la distance pulpe pli palmaire distal (DPPD). Résultats : Au sein de l’échantillon étudié, 92,6% des fractures traitées de façon orthopédique ne présentaient pas de déficit d’extension active de l’IPP. Les fractures de P1 traitées de façon chirurgicale présentaient un TPM et un TAM moyens supérieurs aux fractures de P1 traitées de façon orthopédique. Quels que soient les critères d’évaluation retenus, les fractures réduites par vis présentaient de meilleurs résultats comparativement aux fractures réduites par broches ou plaques. 90% des fractures réduites par vis présentaient un contact PP avec une DPPD nulle à 3 mois post-opératoires. Discussion : L’importance de l’indication initiale est primordiale. Les fractures stables, non déplacées et extra-articulaires, qui ne présentent pas de troubles de rotations peuvent être traitées efficacement de façon orthopédique. Les fractures instables, déplacées et articulaires doivent être traitées chirurgicalement. Conclusion : Les fractures de la première phalange des doigts longs peuvent être traitées efficacement de façon orthopédique ou chirurgicale avec des résultats fonctionnels comparables. Dans le cas des fractures traitées orthopédiquement c'est la consolidation clinique qui autorise la mobilisation. S'il existe une ostéosynthèse, la mobilisation sera immédiate. La précocité de la prise en charge est un élément déterminant. L'auto-rééducation et l'implication du patient dans sa prise en charge sont capitales.
COG27 - Le rôle du pouce dans la main du musicien.
Les troubles de la main du musicien font l'objet d'une littérature de plus en plus abondante, elle vise à étudier les problèmes affectant le système musculosquelettique, du système nerveux périphérique ou des troubles du mouvement. Cependant, peu d'études s'intéressent spécifiquement au rôle du pouce dans la pratique musicale aux problèmes qui lui sont associés.
L'objectif de ce travail était d'analyser le rôle du pouce dans la pratique musicale, afin de comprendre sa fonction propre, ainsi que dans le cadre du complexe de la main en commençant par l'étude du geste, qui est propre au musicien et à l'instrument joué. Deux cas de prise en charge de musiciens souffrant de problèmes musculosquelettiques (rhizarthrose et hyperlaxité) au niveau du pouce seront ensuite présentés
La gestion et le contrôle des mains pendant la pratique musicale sont en grande partie dus au rôle du pouce. D'un point de vue biomécanique, la voûte de la main du musicien se forme en fonction de la position du pouce: plus le pouce s'oppose aux doigts longs, plus la paume s'incurve, formant un arc avec le doigt vers lequel le pouce se déplace, tandis que plus le pouce se rapproche de la paume, plus la main s'aplatit. D'un point de vue fonctionnel, le pouce peut jouer plusieurs rôles dans le jeu. Il peut offrir un support à l'instrument, comme dans les instruments à vent, il peut être impliqué dans une activité de préhension comme dans la tenue de l'archet ou des baguettes, dans certains instruments à cordes il se retrouve à pincer les cordes, comme dans la guitare ou la harpe, il peut offrir un contre-appui (comme dans le violon, le violoncelle, la guitare) enfin il peut alterner entre un rôle de support et un rôle de déplacement comme dans le piano où la poussée des touches est associée à une grande mobilité sur le clavier.
Le pouce joue un rôle clé dans le contrôle de l'architecture de la main du musicien, son bon fonctionnement détermine l'activité correcte de tout le reste de la main. Le contrôle moteur du pouce change en fonction du rôle fonctionnel qu’il joue et il est essentiel de savoir comment cela change quand on aborde le traitement des troubles de la main du musicien.
COG28 - Le QuickDASH : Fiabilité dans l'évaluation du syndrome du canal carpien.
Le QuickDASH est un questionnaire d’auto-évaluation subjective de la capacité fonctionnelle des membres supérieurs, dérivé du DASH score. Bien que ses propriétés statistiques globales aient été largement étudiées, aucune analyse de la fiabilité des réponses à chacune de ses questions n’a été réalisée à notre connaissance. Cette étude vise à évaluer spécifiquement la fiabilité des réponses aux questions du QuickDASH. Nous formulons l’hypothèse que la fiabilité des réponses est insuffisante et que plusieurs facteurs liés au patient, au praticien ou au test lui-même peuvent en être responsables.
Cette étude monocentrique, non-interventionnelle, a été menée sur des patients opérés ou en attente de chirurgie pour un syndrome du canal carpien entre juillet 2023 et mars 2024. Les patients ont été répartis en deux groupes : pré-opératoire et post-opératoire. Un questionnaire QuickDASH leur a été administré trois fois par voie électronique. Les paramètres démographiques des patients et les détails concernant leur syndrome du canal carpien ont été collectés.
Soixante patients ont été inclus dans l’étude, équitablement répartis entre les groupes pré-opératoire et post-opératoire. Les réponses au questionnaire QuickDASH ont été analysées pour chaque question afin de déterminer la fiabilité avec un indice de corrélation intra-classe (ICC). L’ICC total pour le QuickDASH a été de 93% pour le groupe pré-opératoire, de 87% pour le groupe post-opératoire et de 92% pour l’ensemble de la population étudiée. Certaines questions ont montré des ICC ≤ 75, 5 questions sur les 11 dans le groupe préopératoire et 7 dans le groupe post-opératoire.
La fiabilité globale du QuickDASH observée dans cette étude est comparable à celle rapportée dans la littérature. Cependant, l’analyse par item met en lumière un manque de fiabilité des réponses à plusieurs questions rendant plus aléatoire son interprétation.
COG29 - Le recyclage du thermoplastique.
Orthèses Main recyclage thermoplastique Notre étude s’est placée dans le contexte de raréfaction, d’augmentation du prix du pétrole et de ses dérivés mais avant tout dans une optique de développement soutenable et durable de nos activités de soins. L'utilisation de thermoplastiques pour la confection d'orthèses est devenue très répandue depuis son apparition dans les années 1960. Les chutes de confections mais aussi le fait que les orthèses soient détruites après la fin du traitement nous ont conduit à tenter de créer une filière locale de recyclage. Nous avons travaillé conjointement avec l’Institut National Polytechnique de Grenoble depuis 4 ans à la mise en place de ce process.
Un broyeur spécifique a été élaboré pour créer de fins copeaux de thermoplastiques qui ont ensuite été chauffés et pressés progressivement. Nous avons créé des moules spécifiques permettant de contrôler au mieux l’épaisseur de ces plaques reconditionnées. Les copeaux sont alors placés dans une presse à tee-shirt (Sécabo TC7 Liter®). La mise en forme de ces copeaux a nécessité une température de 200° durant dix minutes. Nous avons travaillé avec du Polyflex® (Rolyan®) pour ses caractéristiques techniques (faible mémoire de forme).
Les plaques reconditionnées ainsi formées sont sans perforation et d'une épaisseur assez homogène (+/-0,4mm). Elles présentent quelques dyschromies L’extensibilité est seulement de 20% par rapport au matériau originel. Cela n’a pas porté préjudice à la conformabilité du matériau, tout comme sa résistance mécanique qui a subi plusieurs coups de marteaux sans déformations. Des dégagements de microparticules et de COV ont été mis en évidence de manière non spécifiques.
Nous nous interrogeons • sur le nombre de cycles que ces matériaux peuvent endurer sans trop détériorer les caractéristiques techniques, ainsi que sur d’autres types de thermoplastiques et leurs capacités à être recyclés. • les suites de l’analyse des dégagements spécifiques de COV et microparticules qui nécessiteront la mise en place d’appareils de filtrations dédiés. • Les dichromies sans doute dues à des particules présentes dans le broyeur aussi utilisé pour d’autres usages).
Cette étude a permis de créer des plaques recyclées, utilisables facilement. Elle permettra dans l’avenir de réduire le coût d’achat de matières premières, de transport et d’incinération. L’étude des polluants dégagés nous a permis de mettre en lumière les dangers que nous avons à chauffer ces thermoplastiques à la chaleur sèche et nous a permis d’imaginer des pistes pour nous en prémunir.
COG30 - Coopération nord-sud: des modèles qui font avancer notre profession.
L' Association des kinésitherapeutes de Côte d'Ivoire (AKCI) et l'Institut Sud Aquitaine de la main et du membre supérieur (ISAMMS) ont collaboré depuis 2021 pour apporter une spécialisation en thérapie de la main pour les kinésithérapeutes de Côte d'Ivoire. Ensuite, en 2023, l'ONG kiné en mouvement a initié un parténariat avec des experts Français en rééducation de la main pour une intervention ponctuelle dans la prise en charge de la des personnes souffrant de pathologies de la main. Partant de là, nous nous sommes proposés d'évaluer l'impact de ces collaborations sur la pratique de la kinésitherapie dans le pays.
: Nous avons comparé les niveaux de confiance et d'intervention des kinésitherpeutes dans la prise en charge des pathologies de la main avant et après la mise en oeuvre de ces collaborations. Un questionnaire d'évaluation du niveau d'intervention des kinésitherpeutes exerçant dans le pays a été réalisé en 2020 puis un autre en Juin 2024.
Nous avons constaté que les kinesiterapeutes ont un nouveau regard quant à la prise en charge des pathologies de la mains ce qui a succité la creation de la société Ivoirienne des Rééducateurs de la Main qui a pour role non seulement de developer et vulgariser cette spécificité mais aussi d’interagir avec les chirurgiens orthopédistes
Les coopérations Nord-Sud entre organisations professionnelles et de formations non gouvernementales peuvent aider à faire avancer notre profession. Nous voudrions la multiplication des modèles initiés en Côte d'Ivoire entre l'AKCI et ISAMMS d'une part et entre l'ONG Kiné en Mouvement et des experts Français en rééducation de la main, d'autre part, dans d'autres spécialités.
CO065 Analyse cinématique et biomécanique de la main et du poignet par modélisation personnalisée. Effet de lésions et d’instrumentations.
La fonction du poignet est garantie par une congruence articulaire optimale et une connexion osseuse assurées par un système ligamentaire organisé. Aujourd’hui le diagnostic des lésions ligamentaires est un challenge et les méthodes peu invasives fiables sont peu nombreuses. L’objectif de ce travail était d’évaluer la méthode de conception d’un modèle personnalisé de la main et du poignet en vue d’améliorer le diagnostic de pathologies ligamentaires infra radiologiques et le suivi prospectif de patients à distance d’un geste de réparation chirurgical.
Une méthode de modélisation des os de la main et du poignet de manière personnalisée à partir de radiographies biplanes a été comparée à la méthode de référence scannographique sur six sujets asymptomatiques, en modélisant les 29 os de la main et du poignet à trois reprises par deux opérateurs différents (ISO 5725). Un protocole a été proposé pour créer un corridor de normalité de variations de distances de barycentres osseux entre les positions « neutres » et « poing fermé » de 30 poignets de volontaires asymptomatiques. Une évaluation a ensuite été menée en pratique clinique pour détecter des lésions ligamentaires infra radiologiques et permettre de mesurer à moyen terme les effets d’un geste de réinsertion ligamentaire. Les variations de distances de barycentres osseux scapholunaire de douze patients suspects de lésions ligamentaires ont été comparés aux données du corridor de normalité en pré et post opératoire.
Les résultats ont montré une justesse de la forme des os d’intérêts (scaphoïde et lunatum) infracentimétriques et une justesse des barycentres en dessous de 2mm. Les corridors de normalité ont permis de mettre en évidence des différences entre les sujets masculins et féminins pour les distances scapholunaires variant de 0,06 mm et 0,48 mm respectivement. L'utilisation de la méthode pour l'évaluation de la pratique clinique a mis en évidence une normalisation des écarts osseux chez la moitié des patients atteints formellement de lésions ligamentaires.
Le corridor de normalité retrouve des variations de distances entre les barycentres osseux inférieures à la précision de la méthode. La variabilité des lésions ligamentaires en pratique clinique, le contexte de lésions infra radiologique rend difficile l'extrapolation de la méthode en routine actuellement.
Cette méthode originale souligne l'importance de la mesure objective de la cinématique normale et pathologique du poignet. Une cohorte d’étude plus importante est nécessaire afin d'évaluer d’autres paramètres cinématiques plus complexes, améliorer sa précision et son automatisation.
CO066 Traitement de l’instabilité scapholunaire par transfert actif d’ECRL via un tunnel trans-scaphoïdien : technique opératoire et résultats à long terme.
L'atteinte du ligament interosseux scapholunaire est la lésion ligamentaire la plus fréquente au poignet. Elle peut entraîner une instabilité carpienne qui aboutira à une dégénérescence arthrosique du poignet. Aucun consensus n’existe sur la prise en charge des instabilités scapholunaires au stade pré-arthrosique. Nous rapportons dans cette étude les résultats cliniques, fonctionnels et radiographiques au recul moyen de 7 ans d’une série de patients opérés par le même chirurgien selon la technique de ligamentoplastie dynamique par transfert d’extensor carpi radialis longus (ECRL) selon Chuinard via un tunnel osseux scaphoïdien.
Entre décembre 2011 et décembre 2021, 144 ligamentoplasties scapholunaires par transfert dynamique d'ECRL ont été réalisées dans notre centre. Quarante-deux patients ont été inclus dans l'étude et revus au recul moyen de 7 ans [range 3-13 ans]. Nous avons mesuré les amplitudes articulaires passives, la force de grasp, et le stade arthrosique radiographique. Le bilan fonctionnel reposait sur l'auto-questionnaire du Disabilities of the Arm, Shoulder, and Hand (QuickDASH) score. Une analyse descriptive a été réalisée comparant les mobilités articulaires postopératoires au secteur de mobilité utile retrouvé dans la littérature.
La technique opératoire apporte de bons résultats fonctionnels (qDASH 17,15). Les amplitudes postopératoires couvrent le secteur de mobilité utile du poignet. Soixante-quatorze pour cent des patients avaient des amplitudes articulaires supérieures au seuil de mobilité utile et confortable du poignet. Quatre-vingt-dix-huit pour cent des patients avaient des amplitudes articulaires supérieures au secteur de mobilité utile minimal du poignet. En moyenne, la force de grasp du côté opéré diminuait de 13 % par rapport au côté sain. De l’arthrose type SLAC wrist était retrouvée chez 6 patients, les deux tiers étaient de stade 1 et aucun ne présentait de déformation en DISI. Un patient a développé une infection ostéoarticulaire nécessitant une reprise.
La technique de transfert tendineux actif consiste à introduire un stabilisateur actif dans la cinématique carpienne. Le développement d’arthrose dans l’instabilité scapholunaire est due à l’horizontalisation du scaphoïde provoquant un conflit antérieur stylo-scaphoïdien. Le transfert du tendon ECRL sur le pôle distal du scaphoïde permet de restaurer la stabilité du carpe en offrant un levier à l'extension du scaphoïde, limitant son horizontalisation. Nos résultats à long terme montrent une absence de dégénérescence arthrosique dans 85% des cas, les mobilités fonctionnelles du poignet et la force de grasp sont conservées. Cette intervention est simple et fiable, elle ne nécessite aucun matériel spécifique ce qui la rend facilement accessible.
CO067 New option for TFCC repair: single tunnel transosseous arthroscopic repair.
Instability of distal radio-ulnar joint (DRUJ) is caused by a foveal detachment of TFCC which is the primary stabilizer of this joint. A single tunnel technique footprint foveal repair with two resorbable threads is prposed, that has the advantage of one single tunnel, increase of refixation area, retentioning or repair of radio-ulnar ligaments. Aim: the aim of this study is to present the results of a modified Chen’s technique with the use of two threads instead of four in order to simplify the technique and reduce operating times, and compare them to the original technique
We have treated 13 patients with this technique, mean age 41yo(16-64), 8 Males, 5females, 8 cases dominant wrist. Patients were affected by foveal detachment of TFCC (Atzei class II or III) diagnosed under arthroscopy. Nine patients were evaluated with a mean follow up 9.5months (6- 14 months). Four patients operated recently are still under study. All patients had pre-operative pain and limitation of work and sports activities expecially under load. Pre-operatively all patients had ballottment test positive (mean 2,1/3), mean VAS was 7.250.9, mean Mayo 49.44 12, mean DASH 39.72 20.1, mean PRWE 62.723, mean Grip 15 Kg
Data were compared to pre-operative evaluation. Mean Mayo score obtained was 92.56.45 (excellent) p< 0.01, mean DASH 4.161.6 p< 0.01, PRWE 9.98.2 p< 0.01, mean VAS 0.750.9 p< 0.01. All functional scores were statistically significant. Ballottment test was negative in all patients (0/3) compared to pre-op (p<0.01). Mean Grip raised to 28Kg (p<0.08). Comparing the results of the original technique to the modified technique the results were similar. In fact Chen’s results were: Mayo 95 (90-100) compared to modified technique 926.45; Chen’s DASH 10(9-15) compared to modified technique 4.161.6.
The advantage of this simplified technique are: the creation of a single ulnar tunnel, the use of a two resobable thread for the refixation of TFCC, no residual material in the joint, retensioning or repair of radio-ulnar ligaments in addition to refixation, reduction of operating time. From our preliminary results TFCC foveal refixation can be performed by modified Chen’s technique with excellent results, similar to the original technique.
The preliminary results are excellent but a wider study with a longer follow up is needed to give definitive results
CO068 Traitement arthroscopique par vis en compression des lésions périlunaires du carpe: recul moyen de 4 ans.
Les lésions périlunaires du carpe surviennent dans un contexte de traumatisme à haute énergie. La chirurgie a pour but de restaurer un alignement anatomique des os du carpe afin d’obtenir le meilleur résultat clinique. L’objectif de notre étude était d’évaluer les résultats à moyen terme des lésions périlunaires du carpe traitées par arthroscopie avec arthrodèse temporaire intra-carpienne par vis de compression scapholunaire et lunotriquétrale.
Nous avons conduit une étude rétrospective, monocentrique incluant les patients opérés d’une lésion périlunaire du carpe entre novembre 2015 et décembre 2020. Les critères d'exclusion étaient un âge inférieur à 18 ans, une chirurgie à ciel ouvert, une fixation par broche ou un suivi de moins de 2 ans. Les lésions ont été classées en 1) luxation périlunaire purement ligamentaire, 2) fracture-luxation périlunaire, et 3) lésion périlunaire sans luxation (PeriLunateInjuryNonDislocated ou PLIND). Au dernier suivi un examen clinique était réalisé et radiographique était réalisée.
Sur 16 patients présentant des lésions périlunaires, 11 ont été inclus. Les patients ont été opérés en moyenne à 11 jours du traumatisme, après qu’une réduction ait été réalisée en urgence. Le recul moyen était de 51 mois. Sept patients présentaient une luxation périlunaire purement ligamentaire, 3 patients une fracture-luxation et 1 patient une lésion de type « PLIND ». Comparativement au coté opposé, nous avons retrouvé une différence statistiquement significative concernant la mesure de l’angle scapholunaire (60±21 vs.50±15 degrés, p=0,02) et les amplitudes articulaires en flexion/extension (110±23 vs 130±16, p=0,002). Les scores moyens au quick-DASH et PRWE étaient respectivement de 9 et 12. Tous les patients ont repris leurs activités de la vie quotidienne à 6 mois.
Plusieurs articles ont déjà évoqué l’intérêt diagnostique et pronostique de l’arthroscopie dans la prise en charge des lésions périlunaires du carpe. La technique originale présentée a permis d’obtenir des résultats cliniques et radiographiques satisfaisants au recul moyen de 51 mois.
CO069 Algorithme basé sur l'apprentissage profond pour la détection automatique des luxations périlunaires sur les radiographies frontales du poignet.
This study proposes a Deep Learning algorithm to automatically detect perilunate dislocations in wrist frontal radiographs.
A total of 374 annotated radiographs, comprising 345 normal and 29 pathological ones, were utilized to train, validate, and test two YOLOv8 deep neural models. The first model is responsible for detecting the carpal region, and the second for segmenting a region between Gilula’s 2nd and 3rd arcs. The output of the segmentation model, trained multiple times with varying random initial parameter values and augmentations, is then given a probability to be normal or pathological through ensemble averaging.
On the considered dataset, the proposed algorithm achieves an overall F1-score of 0.880.
The F1-score reaches 0.928 on the normal subgroup with a precision of 1.0, and 0.833 on the pathological subgroup with a recall (or sensitivity) of 1.0, demonstrating that the diagnosis of perilunate dislocations can be improved through automatic analysis of frontal radiographs.
In this paper, we have introduced a DL algorithm designed to automatically detect PLDs in frontal wrist radiographs.
CO087 Résultats des arthroplasties IPP par voie latérale.
Les voies d’abord dorsales, transtendineuses ou non, sont les voies de référence pour la réalisation d’une arthroplastie IPP. Cependant des voies palmaires et latérales ont été décrites. Nous rapportons nos résultats des arthroplasties IPP par voie latérale.
Cette étude rétrospective mono-opérateur a été menée sur une période de 2 ans, avec une année de recul. Les arthroplasties IPP réalisées sur cette période ont été incluses. Il s’agissait d’arthroplastie en silicone (Kériflex – Kérimédical). Seuls les sujets présentant une arthrose primitive ont été inclus. Les causes post-traumatiques et les arthrites inflammatoires étaient exclues de cette étude. Les consultations préopératoire et postopératoire évaluaient la douleur (EVA), l’arc de mobilité articulaire, la déviation latérale, le Quick-Dash, ainsi que l’existence de complications postopératoires ou de reprise chirurgicale.
Sur cette période, 21 arthroplasties ont été réalisées chez 20 patients. Le sexe-ratio était de 6/14 (H/F) avec une moyenne d’âge de 62 années. La main droite était plus affectée que la main gauche (15/6). L’EVA était significativement amélioré après l’intervention opératoire. L’arc de mobilité moyen ne présentait pas de différence significative lors du contrôle postopératoire. La déviation latérale de l’IPP n’a jamais été aggravée par l’arthroplastie. L’arc de mobilité postopératoire de l’IPP était de 55° (35-75) avec un déficit d’extension moyen de 5° (0-12). Le Quick-Dash était systématiquement amélioré par la réalisation de l’arthroplastie avec à score moyen à 21 lors du contrôle postopératoire. Une fracture d’implant a été identifiée lors de la consultation à un an.
Dans notre série, l’arthroplastie IPP par voie latérale autorise un arc de mobilité satisfaisant sans aggravation de la déviation latérale et sans engendrer de déficit d’extension. Le contrôle des douleurs est inchangé, quel que soit l'abord réalisé pour l’arthroplastie. Celui-ci n’influence pas la survenue de complications comparativement aux autres abords décrits dans la littérature. Le respect de la bandelette médiane de l’appareil extenseur permis par la voie latérale est à l’origine de l’absence de déficit d’extension constaté dans notre série et permet une mobilisation postopératoire immédiate. Compte tenu de l’absence de retentissement clinique, l’implant fracturé n’a pas fait l’objet d’une reprise chirurgicale.
L’arthroplastie IPP par voie latérale est une voie d’abord autorisant une alternative sans risque et permettant de bons résultats cliniques dans la chirurgie de l’arthrose. Cet abord n’a pas d’influence sur la déviation latérale.
CO078 Allergie aux metaux : Qu'en est-il de la prothèse trapézo-métacarpienne ?
Allergy to implants is an emerging topic in orthopedic literature, yet its prevalence in non-weight-bearing prostheses is poorly documented, with only 3 cases described in the literature for trapeziometacarpal arthroplasty. The objective of this study was to evaluate the clinical outcomes following the removal of trapeziometacarpal prosthesis in suspected cases of metal allergy.
This retrospective cohort study spans from 2004 to 2024. We included all cases of trapeziometacarpal implant failure suspected to be due to metal allergy. Criteria analyzed included type of prosthesis, clinical signs of allergy (pain, itching, local dermatitis), radiological signs (bone lysis or aseptic loosening), skin patch tests (positive for prosthesis components), intraoperative findings, histological status, treatment, and outcomes after implant removal or replacement. Exclusion criteria included signs of infection, implant malposition, or a history of trauma.
Nineteen women and two men were included, with a follow-up period of 23 months. There were 9 Electra®, 7 Rubis II®, 5 Camargue®, and 2 Moovis® implants. All cases exhibited persistent, non-mechanical pain. Swelling was observed in 5 cases and dermatitis in 3 patients. All trapeziometacarpal joints remained flexible, unlike in cases of algoneurodystrophy. Radiologically, 12 cases of bone lysis were observed, with significant aseptic loosening in 4 cases, while no pathological findings were noted in 10 patients. Skin patch tests were conducted on 18 patients, with positive results for at least one component of the prosthesis in each patient (14 cobalt, 2 chrome-cobalt, 3 nickel, and 1 titanium). Intraoperatively, synovitis was observed in all patients, with macroscopic metallosis particularly evident in metal-on-metal prostheses, and bone lysis and loosening in half of the patients but no histological signs of metallosis were found. In all cases, symptoms either diminished or disappeared following prosthesis removal or replacement.
Although rare, implant allergy should be considered in cases of persistent, unexplained symptoms. Management should include full disclosure about the uncertain nature of this condition. The only way to confirm a diagnosis of metal allergy may be the resolution of symptoms after implant removal. In our experience, revision or replacement surgeries are prone to complications and are often more complex than the initial surgery. Therefore, in cases with a history of dermal metal allergy or allergy to other orthopedic materials, we recommend the use of hypoallergenic prostheses as a first option.
Metal implant allergy remains a diagnosis of exclusion, with no guidelines for either diagnosis or treatment. It is essential to investigate this condition thoroughly.
CO079 Allergie aux métaux dans l'arthroplastie trapézo-métacarpienne. Un scénario d'évolution constant.
L'allergie aux métaux reste une complication rare et le plus souvent sous-estimée, comme en témoigne la relativement pauvre littérature et en particulier concernant les membres supérieurs et la main. Cependant, l'augmentation du nombre d'arthroplasties trapézométacarpiennes réalises chaque année souligne l'importance d'une meilleure compréhension de cette problématique.
Nous avons réalisé une étude basée une série de reprise de prothèses trapézométacarpiennes afin d'évaluer l'incidence de cette complication et de définir une séquence de modifications radiologiques permettant de suspecter une éventuelle allergie aux métaux. Cette étude rétrospective monocentrique a porté sur une série de 38 patients opérés entre janvier 2014 et novembre 2023 pour une révision de prothèse trapézo-métacarpienne. Parmi eux, 18 patients (47,4%) ont été identifiés pour une allergie aux métaux suspectée ou confirmée. Les autres patients avaient subi une révision pour défaillance mécanique : luxation, fracture de l'implant en polyéthylène, fracture du trapèze, descellement tardif.
Pour les 18 patients concernés, nous avons analysé les données cliniques et les radiographies réalisées lors des contrôles postopératoires. Sur les 18 arthroplasties de révision, 10 patients ne présentaient aucun symptôme ou signe radiographique évocateur d'allergie. Chez les 8 autres patients (21% de la cohorte initiale), majoritairement des femmes âgées en moyenne de 66,6 ans, une ostéolyse métaphysaire a été observée entre 15 jours et 1 mois après l'intervention. Dans deux cas, une ossification métacarpienne périprothétique a également été constatée. Cliniquement, la plupart des patients ont eu une période asymptomatique de 15 jours à 1 mois avant l'apparition des symptômes et de l'ostéolyse, souvent accompagnée d'une inflammation locale, suggérant une possible complication septique.
Cette étude a mis en évidence un schéma d'évolution reproductible, caractérisé par l'apparition de signes radiographiques d'ostéolyse au cours du premier mois, suivie d'une détérioration clinique. Bien que cette évolution soit fortement évocatrice d'une hypersensibilité aux métaux, il est essentiel de ne pas exclure la possibilité d'une cause infectieuse, qui doit toujours être envisagée.
CO080 Repère anatomique pour l'articulation trapezo-scaphoidienne.
Despite the clear tendency to treat rhizoarthrosis with prosthetic replacement, the operation of trapeziectomy associated or not with ligamentoplasty still has a well-defined role. One possible -serious- complication, little reported in the literature, is the incorrect removal of the scaphoid. In our experience, to reduce this risk as much as possible, we use the intersection between the branch of the radial artery and the tendons of the first compartment as a landmark to locate the scapho-trapezial joint. To our knowledge, no article describes this landmark. This is why we decided, through this study, to check its reliability.
We included all patients - who met our inclusion criteria - who underwent trapeziectomy between April 1, 2021 and April 1, 2024. In all patients, during the access route to the trapeziectomy, once the radial artery had been solated, a 16G needle was inserted into the capsule at the level of the intersection between the extensor tendons of the first compartment and the branch of the radial artery and subsequently took a shot with the fluoroscope to see if the needle was actually in the scapho-trapezial joint.
Out of 212 operated patients, 186 met our criteria. The 186 (average age of 67 years) patients included were divided as follows according to sex and Eaton Littler stage of rhizoartosis: 127 women and 59 men; 11 (6 W, 5M) stage 1 – 63 (45 W, 18M) stage 2 – 79 (56W, 23M) stage 3 – 33 (20W, 13M) stage 4. Overall, the landmark was accurate in 178 cases (95,7%). There was no significant difference between men and women (neither in general nor between the various stages); there was no significant difference between stages 1, 2, and 3. Whereas there was a significant difference between the validity of the test in stages 1-2-3 vs stage 4 (p <0.00001).
We can conclude that the presented landmark is handy, being why the authors of this study always use it. It is indisputably valid in stages 1-2-3, and it is also fine to use it in stages 4, but with a little more attention given that sometimes it can be a little less precise.
CO081 Etude comparative entre trapézectomie totale et partielle. A propos de 60 cas.
Plusieurs techniques ont été décrites la prise en charge chirurgicale de la rhizarthrose. Le but de notre étude est de comparer entre les résultat de la trapézectomie totale et partielle associées à une ligamentoplastie et interposition tendineuse.
Il s’agit d’une étude rétrospective à propos de 60 cas de rhizarthrose opérés entre 2006 et 2022 ayant eu une trapézectiomie totale ou partielle associées à une plastie ligamentaire et interposition tendineuse d’un faisceau du tendon du long abducteur du pouce. Ont été évalués en pré et en post opératoire la douleur, l’opposition, la force de la pince pouce index et le qDASH score. Radiologiquement, on a évalué la classification de DELL et le raccourcissement de la hauteur de la loge trapézienne.
Les patients étaient 10 hommes et 50 femmes d’âge moyen de 54.4 ans avec recul moyen de 30 mois. La douleur et la faiblesse de la main étaient présents chez tous les patients. Les patients ont été répartis en deux groupes ; le premier groupe comportant 32 patients qui ont eu une trapézectomie totale et un deuxième groupe de 28 patients ayant eu une trapézectomie partielle. On a observé une amélioration comparable de la douleur chez les deux groupes. Le qDASH moyen pour le premier groupe était de 12,26 sur 100 et de 13,6 pour le deuxième groupe. La force de pince pouce index est de 90% par rapport au côté controlatéral pour le premier et de 94% pour le deuxième. A 12 mois, la hauteur de la loge trapézienne était de 5.6mm pour le premier groupe et de 9.1 mm pour le deuxième groupe. On a également eu recours à une reprise chirurgicale d’une trapézectomie partielle vers une totale chez un patient.
La trapézectomie avec ligamentoplastie et interposition tendineuse a comme avantage principal une amélioration de la douleur avec conservation de la mobilité. Cette amélioration se faisait au dépit d’une perte de force de serrage et de la pince pouce index qui reste cependant meilleure pour le groupe de trapézectomie partielle. La trapézectomie partielle est pratiqué pour préserver l’espace trapézo-métacarpien et éviter le raccourcissement du premier rayon. Néanmoins, cette technique nécessite plus d’expertise chirurgicale et l’accès difficile aux ostéophytes dans le bord ulnaire de la base du premier métacarpien pourrait en présenter une limite.
Les trapézectomies, partielle et totale, offrent des résultats fonctionnels similaires, l'avantage potentiel de la trapézectomie partielle pourrait être une meilleure récupération de la force de préhension.
CO082 Résultats fonctionnels des prothèses trapézo-métacarpiennes en cas d'arthrose pan-trapézienne radiographique : étude rétrospective multicentrique chez 67 patients à 58 mois de recul.
L'arthrose trapézométacarpienne est fréquemment associée à l'arthrose scaphotrapézotrapézoïdienne (STT). Les données sur les résultats à long terme des prothèses trapézométacarpiennes (PTM) chez les patients présentant une arthrose pan-trapézienne radiologique, mais symptomatique uniquement dans le compartiment trapézométacarpien, sont rares. L'objectif principal de cette étude rétrospective, multicentrique et multi-opérateur est d'évaluer l'efficacité des PTM sur le soulagement de la douleur chez les patients présentant une arthrose pan-trapézienne radiographique sans implication symptomatique de l’articulation STT.
Nous avons inclus de consécutivement tous les patients présentant une arthrose pantrapézienne sans implication symptomatique de l’articulation STT ayant été opéré d’une PTM seule dans 3 centres avec 3 opérateurs entre 2016 et 2023. Un total de 70 pouces chez 67 patients a ainsi été évalué par un opérateur unique et indépendant avec un suivi moyen de 58 mois. Le critère de jugement principal est la douleur quantifiée par le score EVA. Des scores fonctionnels comme le qDASH et le score de Kapandji ont également été recueillis. Une radiographie de contrôle a été réalisée pour étudier la progression radiologique de l’arthrose STT au dernier suivi.
Le score moyen de la douleur, quantifié par l'échelle visuelle analogique (EVA), est passé de 7,7 en préopératoire à 1,3 au du dernier suivi. Le score qDASH est passé de 58,0 en préopératoire à 10,1 au dernier suivi. Le score de Kapandji est passé de 7,7 en préopératoire à 9,4 au dernier suivi. Aucun patient n'a connu d’aggravation radiologique de leur arthrose STT. Il n'y a pas eu de réopération lors du dernier suivi.
Nos résultats retrouvent une diminution significative de la douleur à 58 mois de recul en moyenne. On retrouve également une amélioration significative du qDASH et du score de Kapandji. Ces résultats sont comparables à ceux obtenus lors de la mise en place d’une PTM sans atteinte radiologique de la STT dans la littérature. La principale alternative thérapeutique en cas d’arthrose pantrapézienne est la trapézectomie. Cette dernière présente des résultats à long terme identiques à ceux des PTM mais des résultats à court terme moins favorables.
Ces résultats suggèrent que chez les patients présentant une arthrose pan-trapézienne radiographique sans implication symptomatique du STT, la mise en place d'une PTM ne décompense pas cliniquement l'arthrose STT. Ainsi l’arthrose STT asymptomatique ne serait pas une contre-indication à la mise en place d’une PTM.
CO083 La double arthroplastie trapézo-métacarpienne et scapho-trapézo-trapézoïdienne dans l’arthrose péri-trapézienne. Les résultats cliniques et radiographiques de l’association MAIA + INCA.
Le gold standard du traitement chirurgical de l’arthrose péri-trapézienne symptomatique et douloureuse avec échec du traitement médical reste la trapézectomie +/- ligamentoplastie de suspension et/ou interposition. D’autres options thérapeutiques sont possibles : prothèse trapézo-métacarpienne isolée diminuant pour certains auteurs la pression sur la STT, résection du pôle distal du scaphoïde avec trapézectomie partielle arthroscopique, double arthroplastie d’interposition TM et STT en pyrocarbone. La double arthroplastie associant prothèse TM MAIA + implant STT INCA a pour objectif la stabilisation de l’articulation STT prévenant ainsi le risque de désaxation du carpe secondaire à la résection du pôle distal du scaphoïde.
9 patients d’âge moyen 69 ans ont été évalués. Les critères de jugement cliniques incluaient la douleur (échelle EVA), la mobilité avec l’indice d’opposition de Kapandji, la force (grasp et pinch) ainsi que le score fonctionnel QuickDASH. Une analyse radiographique sur incidences de kapandji recherchait des signes d’enfoncement ou de descellement des implants, d’usure du polyéthylène et d’ossifications ectopiques ainsi que de désaxation du carpe.
Le recul moyen était de 42 mois post opératoire (min=26, max= 73). L’EVA postopératoire était évaluée à 1,7/10. Le score d’opposition moyen était de 9/10. Le score QuickDash moyen était de 29,2/100. La force de la pince pollicidigitale terminolatérale était mesurée à 4,85 kg et la force de la prise palmodigitale à 16,3 kg soit une amélioration de 74%. L’antépulsion et l’abduction moyennes étaient respectivement de 35° et 30°. Aucune reprise chirurgicale n’a été réalisée. Au plan radiographique, on retrouvait 2 lisérés scaphoidiens, 1 enfoncement de l’implant trapézien avec 1 liseré stable. Nous n’avons pas retrouvé d’usure du polyethylène. Aucun cas d’ossification n’a été rapporté. Il n’existait aucune modification au niveau des tiges métacarpiennes. Nous n’avons pas observé de désaxation du carpe.
Les bons résultats cliniques et la survie de la double arthroplastie MAIA + INCA à moyen terme doivent être pondérés par les complications radiologiques et la faible taille de l’effectif. Il s’agit d’une option supplémentaire dans l’arsenal thérapeutique de l’arthrose péri-trapézienne dont le traitement constitue un véritable défi chirurgical.
CO084 Double arthroplastie d’interposition en pyrocarbone pour arthrose péritrapézienne : résultats à moyen et long terme.
La double arthroplastie d’interposition « intervention burger » par implants Pyrocardan® en trapézométacarpien (TM) et en scaphotrapézotrapézoidien (STT) est une technique conservatrice proposant une alternative à la trapézectomie en cas d’arthrose péritrapézienne symptomatique. Considérée comme radicale, la trapézectomie peut exposer le patient à une perte de force ou à un conflit métacarpotrapézoidien, avec des options limitées pour les chirurgies de révision. L’objectif de cette étude a été d’étudier les résultats cliniques et radiologiques à moyen et long terme de l’arthroplastie « burger » avec comme hypothèse qu’il s’agissait d’une technique fiable aux résultats au moins comparables à ceux d’une trapézectomie.
L’étude rétrospective, monocentrique, a porté sur 64 patients (69 interventions) dont 86% de femmes, âgés de 64,6 ans en moyenne, opérés entre 2009 et 2023. Le recul moyen était de 47 mois (9 à 174). Les deux implants d’interposition Pyrocardan® étaient mis en place par voie d’abord dorsale en TM et voie palmoradiale en STT. L’évaluation reposait sur des critères cliniques et radiologiques. Les révisions chirurgicales et autres événements post-opératoires étaient comptabilisés.
L’amélioration moyenne des scores fonctionnels a été de 31,7 points pour le QDASH et 40,7 pour le PRWE (p < 0,001). Les mobilités et la force ont été améliorées chez tous les patients évalués, la douleur a diminué de 4,5/10 (p < 0,001), avec une EVA de repos moyenne de 1,7/10. 74% des patients se déclaraient satisfaits. Les mobilités et la force ont été améliorées chez 95% des patients. 5 patients (7,8%) ont nécessité une révision chirurgicale dans les 2 premières années : 4 patients ont eu une trapézectomie, dont 2 ont bénéficié d’un autre implant (un Pyrodisk, et un Pi2).
Les résultats à moyen et long terme des arthroplasties « burger » sont comparables à ceux de la trapézectomie pour l’amélioration des scores fonctionnels et de la douleur. Les implants sont bien tolérés, les mobilités sont similaires au côté controlatéral. La force est mieux préservée chez les « burger », au prix d’un taux de révision plus important. La nécrose du trapèze a été la principale cause de révision chirurgicale, l’évolution a été favorable chez tous les patients opérés d’une trapézectomie secondaire.
L’arthroplastie « burger » est une technique fiable, associée à de bons résultats cliniques et radiologiques à moyen et long terme. Cette technique trouve sa place dans la stratégie thérapeutique pour la rhizarthrose avec atteinte STT, où une trapézectomie reste possible secondairement en cas d’échec.
CO085 Double arthroplastie pour arthrose combinée TM et STT ou comment sauver le trapèze.
La trapézectomie est généralement considérée comme le traitement de référence pour l'arthrose péritrapézienne, affectant les articulations trapézométacarpienne (TMC) et scaphoïde-trapézoïde (STT). Avec le développement des arthroplasties, en particulier au niveau de la TMC, l'arthroplastie double du pouce pourrait représenter une alternative intéressante. Cette étude avait pour objectif principal d'évaluer les résultats cliniques et radiologiques à six ans de cette double arthroplastie. L'objectif secondaire était d'examiner l'évolution des résultats en les comparant à ceux obtenus dans une étude sur la même série réalisée préalablement avec un suivi minimal de deux ans.
Cette étude rétrospective monoopérateur a concerné tous les patients ayant bénéficié d'une double arthroplastie du pouce utilisant un Pyrocardan™ pour la STT et une prothèse double mobilité pour la TMC (Moovis™ ou Maïa™) entre novembre 2012 et octobre 2017. Nous avons évalué les résultats cliniques (douleur, mobilités de la colonne du pouce, force de préhension moyenne mesurée par le Jamar Digital Hand Dynamometer et la force de pincement latérale moyenne mesurée par un pinchmètre), fonctionnel (Quick-DASH) et radiographiques.
Dix-sept patients (22 pouces) âgés en moyenne de 68 ans (SD 8,64) ont fait l'objet d'un premier suivi d'au moins deux ans avec un suivi moyen était de 39 mois (SD 17,6). Ensuite, douze patients (14 pouces) ont fait l'objet d'un deuxième suivi d'une durée minimale de six ans avec un suivi moyen de 87 mois (SD 14,5). L'EVA moyenne était de 1,2 (SD 2,02). L'opposition était bonne avec une échelle de Kapandki à 9,57 en moyenne (SD 0,93). La force de préhension était de 108% (SD 39,80) et la force de pincement latérale était de 119,8% (SD 63,41) par rapport au côté sain. Le score Quick Dash moyen était de 21,6 (écart-type 20,81) à deux ans et de 21,6 (écart-type 14,9) à six ans. Le taux de satisfaction a montré que 89,5 % des patients étaient très satisfaits à 2 ans et 50 % à 6 ans. 94,7% d'entre eux avaient "oublié" leur pouce dans la vie de tous les jours à 2 ans et 50% à 6 ans. L’évaluation radiographique n’avaient pas retrouvé d’anomalie périprothétique au niveau des deux implants. Enfin la survie des implants était de 100%.
L'arthroplastie de rhizarthrose étagée donne de bons résultats avec un maintien des résultats cliniques et fonctionnel dans le temps. Nous avons toutefois remarqué la satisfaction des patients avait tendance à s’altérer dans le temps. Un suivi à plus long terme sera intéressant.
CO086 Chirurgie combinée de l'arthrose radio-carpienne et trapézo-métacarpienne.
L’augmentation de l’espérance de vie en bonne santé entraîne une hausse des formes symptomatiques d’arthrose radio-carpienne (ARC) et trapézo-métacarpienne (ATM). Une chirurgie combinée des deux localisations pourrait améliorer les résultats cliniques, réduire la convalescence et optimiser la balance médico-économique. Cette étude compare les résultats d’une prise en charge combinée ARC+ATM à ceux d’une chirurgie isolée ARC ou ATM chez les patients avec formes symptomatiques.
Étude rétrospective monocentrique portant sur 9 patients opérés par chirurgie combinée ATM et ARC entre décembre 2000 et 2023. La chirurgie de l’ATM était une arthroplastie totale trapézo-métacarpienne et celle de l’ARC une scaphoidectomie et arthrodèse partielle du carpe 4 os (A4O). La chirurgie combinée associait, lors du même temps opératoire, ces deux techniques. Les patients opérés d’une chirurgie combinée ont été comparés à ceux ayant subi une PTM seule ou une A4O seule, appariés par caractéristiques démographiques (sexe et âge) . Les comparaisons ont porté sur la force de pince pouce-index, la force de préhension palmo-digitale, la mobilité du pouce selon Kapandji et la stabilité radiographique des implants. La mobilité du poignet et la consolidation de l’A4O ont aussi été évaluées. Les taux de complications et de réinterventions ont également été analysés.
Aucune différence significative n’a été observée entre les groupes chirurgie combinée et chirurgie seule pour l’ensemble des paramètres cliniques étudiés. À long terme, il n’y avait pas de descellement des implants et toutes les A4O avaient fusionné. Aucune complication mécanique ou réopération n’a été relevée. Quatre patients ont été perdus de vue.
Les points forts de cette étude sont l’homogénéité des échantillons de chirurgie isolée ou combinée, , l’exhaustivité des mesures et leur concordance avec les résultats rapportés dans la littérature avec des procédures isolées. Les limites incluent la taille limitée de l’échantillon, les perdus de vue et le caractère monocentrique de notre étude.
La chirurgie combinée en un temps des arthroses radio-carpiennes et trapézo-métacarpiennes semble fiable cliniquement et radiographiquement comparée aux chirurgies isolées. Elle pourrait réduire la convalescence globale et améliorer la balance médico-économique chez les patients souffrant d’arthroses multiples de la main au stade chirurgical.
COG16 - Overall Subjective Self-Assessment: une méthode simple pour analyser les plaintes des patients.
The Single Assessment Numerical Evaluation (SANE) published by Gire et al. [1] and the Self-Perceived Hand Normality published by Stirling et al. [2] are existing global assessments of hand function that correlates with the QuickDASH score, and which are thus useful to quantify the improvements observed after surgery. However, they do not provide a significant assistance to surgeons in the decision-making process. Therefore, a simple 2-step method, the Overall Subjective Self-Assessment (OSSA), is daily used in our hand department for each patient to assess their complaints.
The OSSA is a brief and interactive method that enables to quantify and rank the patient’s complaints according to what they believe impairs them. It is a self-assessment (subjective) that tailors the evaluation to the patient’s perspective, hence, it can be used as patient reported outcomes (PROMs) to obtain a more comprehensive understanding of the patient complaints, as reported by Rob et al. [3]. The OSSA is used at the beginning of the consultation, whether it is the initial visit or the last follow-up. The first part of this 2-step method provides an overview of the patient’s overall disability, while the second part allows to clarify the patient’s complaints, guiding the surgeon to determine the most appropriate aim to achieve. The evaluation starts by an overall assessment of the hand function, ranging from 0 to 10 points, which is similar to the SANE [1]. This subjective evaluation is performed by asking the patient: ‘‘How much do you rate your hand considering that 10 is a normal hand?’’. Then, the patient is asked to rate the loss and to assign the reasons for not obtaining a full score. There are two main categories to assign the specific causes: function (pain, mobility, strength, sensibility) and aesthetics.
The OSSA is particularly valuable for complex cases or when multiple hand disorders are observed. Moreover, this approach empowers and invites the patients to be involved in the decision-making process. The most impairing issue perceived by the surgeons are not always the patient’s primary concern. The doctor-patient relationship evolved over the years from a paternalistic one to an egalitarian one. Consequently, subjective symptoms and the patient’s opinion have a more prominent role in the treatment strategy, especially in the field of hand surgery, a care that do not save live but improve the quality of life.
The OSSA is a simple method that aligns with modern medical practice.
COG17 - Mesure des amplitudes articulaires des doigts longs par FlexRUMM, un outil vidéo assisté par l’intelligence artificielle.
La rééducation après réparation d’une rupture de tendons fléchisseurs relève le défi de maintenir l’équilibre précaire entre cicatrisation tendineuse, enraidissement et rerupture. Les amplitudes articulaires sont un critère de suivi indispensable au cours de la rééducation. Le goniomètre est actuellement le gold standard parmi les outils du rééducateur mais souffre d’une variabilité inter opérateur et de défauts de positionnement. L’objectif principal de cette étude est d’évaluer les performances de la mesure de la flexion des doigts à partir d’un enregistrement vidéo.
Nous avons développé un module d’acquisition vidéo (FlexRUMM) à partir de l’application RUMM fonctionnant sur des acquisitions photographiques. Une webcam nous a permis de réaliser les acquisitions vidéo. La technologie de Hand Tracking de Google Mediapipe a été utilisée pour estimer la position des mains dans l’espace. La flexion des articulations a été calculée géométriquement. La précision de l’application était déterminée en comparant la flexion estimée à celle mesurée par un goniomètre, et la reproductibilité à partir de la répétition des acquisitions. La flexion maximale des doigts était limitée par le port de 3 attelles thermoformées chez 10 volontaires sains.
Au total 2400 articulations ont été analysées. Pour la précision, le biais moyen était de 11 degrés (SD 27). Pour la répétabilité, l’indice de corrélation intraclasse ICC était de 0.95 (IC95 [0,94;0,96]).
Il existe une légère surestimation de la flexion avec un biais moyen de 11 degrés. Parmi les différentes articulations observées en flexion il existe : une surestimation des IPP et une sous-estimation des MCP, qui nous permettront de calibrer l’outil avant étude clinique. Enfin nous avons rapporté une plus grande dispersion des résultats en occlusion maximale ce qui nous paraît attendu compte tenu des difficultés de visualisation de la profondeur de champs et des articulations masquées par l’occlusion des doigts L’outil FlexRUMM reste un outil d’une excellente reproductibilité pour l’estimation des amplitudes polyarticulaires.
L’application FlexRUMM pourrait permettre de monitorer la progression clinique à l’aide d’un enregistrement vidéo, particulièrement dans le cadre de la supervision du protocole MAPP par le patient lui même ou par le rééducateur, autorisant également un enregistrement au cours de téléconsultations.
COG18 - Améliorer l'information des patients et la prise de décision dans la gestion de la raideur digitale – une approche multimodale.
La raideur digitale est une complication courante après un traumatisme ou opération, qui perturbe la fonction de la main. La nécessité d’une ténoarthrolyse du doigt et les résultats postopératoires dépendent de nombreux facteurs. Nous proposons une approche multimodale avec une évaluation pré- et postopératoire approfondie de la fonction manuelle et des mesures de résultats rapportés par les patients comme outil pour la prise de décision et l’information aux patients, et présentons nos résultats cliniques depuis 2022.
En 2022, notre établissement a initié un protocole pour évaluer les patients présentant des doigts raides dus à un traumatisme, une infection ou une chirurgie. Il comprenait l'évaluation de la douleur, de l'amplitude des mouvements (ADM), de la fonction de la main et de la force de préhension. En post-opératoire, les patients ont eu de la physiothérapie intensive, avec une fréquence diminuant progressivement, et des réévaluations à 3 et 6 mois postopératoires. Nous avons mené une analyse rétrospective sur les patients ayant suivi ce protocole.
Entre mars 2022 et avril 2024, nous avons inclus 18 patients ayant subi un traitement chirurgical pour une raideur digitale avec une évaluation de suivi à au moins 3 mois postopératoires. 12 patients ont subi une ténoarthrolyse et 6 une ténolyse. Au total, 24 doigts ont été opérés, avec 5 patients souffrant de raideur multidigitale. Le doigt le plus couramment affecté était l'annulaire (33,3 %), suivi du majeur (29,2 %). À 6 mois postopératoires, il y avait une augmentation moyenne de l’ADM de 39,7° par doigt, une diminution de 11,9 points au score DASH, une augmentation de 19,5 % au bilan 400 points, une augmentation de 10,3 % de la force de préhension et une diminution des douleurs de 1,7 points sur l'échelle visuelle analogique.
Avec ce protocole, nous avons obtenu une augmentation importante de l’ADM similaire aux résultats présentés dans la littérature, une augmentation de la force et de la fonction de la main et une légère diminution de la douleur. Contrairement aux publications récentes, nous avons inclus des doigts raides indépendamment de la pathologie sous-jacente, ce qui rend la comparaison des résultats difficile.
Une évaluation préopératoire approfondie de la fonction de la main dans les cas de raideur digitale est nécessaire pour la prise de décision, l'éducation des patients et la documentation légale. Notre approche renforce la collaboration avec les thérapeutes, améliore la communication avec les patients et vise finalement à améliorer les résultats cliniques après ténoarthrolyse.
COG20 - Orthèses d’inclusion motrice pour compléter le traitement des séquelles des traumatismes de la main et du poignet.
Les thérapeutes de la main ont pour objectif commun d’aider à la restauration d’une main fonctionnelle. Cependant leurs actions se limitent à quelques heures par semaine. Elles sont le plus souvent complétées par des exercices d’auto rééducation ciblés et le port d’orthèses de mobilisation. Or malgré les efforts et l’arsenal thérapeutique déployé il arrive parfois que la progression de la mobilité ralentisse voire stagne avec un TAM déficitaire. En dehors du temps de rééducation, la personne retrouve une utilisation spontanée de sa main. Inconsciemment elle met en place des stratégies de compensation de ses déficits pour réaliser les activités du quotidien. Ces mécanismes se font souvent au détriment de l’harmonie architecturale de la main et peuvent accentuer les raideurs, déséquilibres et déformations.
Pour répondre à cette problématique, depuis 2021 nous avons mis en place des appareillages que nous avons nommés « orthèses d’inclusion motrice ». Ils ont été proposés en complément du traitement en cours (kinésithérapie et appareillages de mobilisation). Ces orthèses ont pour objectif de restaurer un équilibre articulaire, osseux, proprioceptif et cortical et ainsi d’améliorer la mobilité active. Les critères d'inclusion, d'indication et de contre-indication de ce traitement ont été précisés. Dans cette étude rétrospective statistique de 32 cas retenus entre 2021 et 2024, nous avons mesuré le TAM au goniomètre de Cochin avant mise en place de l’attelle et à la fin du traitement.
La totalité des cas présente une augmentation du TAM avec un minimum rapporté de +10° et un gain maximal de +158°. Le TAM augmente de 47,8° par doigt en moyenne en fin de traitement. Le gain de mobilité moyen est de 6.2° par doigt par semaine. Il est noté une évolution plus significative sur les 3 premières semaines de traitement (+31.5° au TAM et gain moyen de +9°/semaine). Le délai moyen de mise en place de l’attelle est de 44 semaines post traumatique. 59% des cas ont porté l’attelle sur une durée inférieure ou égale à 6 semaines.
Il est rapporté une bonne observance thérapeutique avec un seul abandon de traitement. Ce traitement pourrait être proposé à titre préventif plus précocement dans le parcours de soin du patient.
Les orthèses d’inclusion motrice permettent d’augmenter significativement la mobilité active des doigts et complètent efficacement la rééducation des séquelles de traumatismes de la main et du poignet même à distance de la lésion initiale.
CO103 Suivi prospectif long de 60 duplications MP du pouce traitées par « Croissance Dirigée » sans brochage: amélioration des mobilités et prévention des désaxations secondaires.
Avec le temps long, les duplications Wassel IV du pouce se compliquent de raideur et de désaxation. Les techniques princeps comportent un abord dorsal ou latéral, et une correction osseuse des déformations. 42% des séries rapportent une déviation secondaire, de survenue retardée après 5 ans. Les déséquilibres tendineux ont été démontrés précocément. Cela justifie de repenser le traitement de cette malformation complexe. Nos objectifs sont au contraire de reconstruire un pouce adulte axé et mobile
Nous présentons 60 duplications MP consécutives traitées selon le principe de « Croissance Dirigée ». Cette approche dynamique repose sur le rééquilibrage tendineux précoce, et suffisant. Cela suppose un jeu tendineux actif et passif libre. Les brides et adhérences sont reprises précocément, car le glissement des tendons conditionne la réaxation. Nous décrivons une voie hélicoïdale, l’abord systématique du canal digital, et détaillons les astuces d’une reconstruction sans ostéotomie. Nous cherchons à montrer qu’il vaut mieux accepter une clinodactylie résiduelle de 20°, faire l’économie des ostéotomies pour préserver le glissement tendineux et confier la réaxation à la croissance.
Nos observations sont que: ⁃ Les classifications ont un intérêt relatif. Le concept de continuum tératoloqique est plus fidèle à la réalité. ⁃ Les anomalie tendineuses sont constantes, y compris des «4 rud ». ⁃ Les abords dorsaux et la « chirurgie des radios » sont obsolètes. On ne peut recentrer un fléchisseur par voie dorsale. Les ostéotomies sont source d’adhérences, le brochage antinomique avec le glissement tendineux
Les chirurgiens pédiatres savent qu’une technique doit être évaluée en fin de croissance. Nous avançons et validons avec un recul long (1-30 ans) qu’une balance tendineuse équilibrée peut corriger les déformations angulaires par la seule croissance, à condition de ne pas brocher. Le glissement tendineux qui rend possible cette réaxation est essentiel et amène à faire l’économie des ostéotomies, même pour une clinodactylie importante
Nous avons regroupé ces principes en un protocole de rupture, appelé « Croissance Dirigée » sans brochage. Nous observons que la réaxation du pouce a lieu précocément dans les premières années, d'autant plus vite que le doigt est mobile. En cas de bride ou de fixité du tendon fléchisseur la reprise précoce rétablit le glissement tendineux. La flexion, principal enjeu, est améliorée avec une courbe de progression liée à la qualité de reconstruction du canal digital. Le suivi prospectif valide cette approche dynamique : pouces plus mobiles, fonctionnels et finalement normo-axés avec un recul long.
CO104 Résultats fonctionnels du transfert de Huber-Littler chez l’enfant dans les anomalies congénitales du pouce.
Dans les hypoplasies ou agénésies du pouce après pollicisation, il existe très souvent un défaut d’opposition par absence ou faiblesse des muscles thénariens externes. Afin de renforcer l’opposition, un transfert musculo-tendineux peut être effectué comme celui de l’Abductor Digiti Quinti (ADQ) décrit par Huber. L’objectif de cette étude est d’évaluer les résultats fonctionnels à moyen et long terme du transfert de Huber chez l’enfant.
Tous les patients ayant eu un transfert de Huber pour anomalie congénitale du pouce avec un recul postopératoire minimal de 6 mois ont été inclus de façon rétrospective et monocentrique. Une évaluation fonctionnelle (Quick Dash, cotation de la force musculaire, évaluation cosmétique, et mesure des forces de préhension), ainsi qu’un bilan d’ergothérapie (Block and Boxes Test (BBT) et Melbourne Assessment 2 Test (MA2)) ont été réalisés au dernier recul.
11 transferts sur 10 patients ont été inclus avec une moyenne d’âge lors de la chirurgie de 6,9 ans (DS = 4,08) et un recul moyen de 3,73 ans (DS = 2,75). Dans 8 cas, il existait une hypoplasie sévère du pouce (Blauth ≥ IIIA) ; une association syndromique dans 4 cas, et une main bote radiale ipsilatérale dans 5 cas, dont 3 syndromiques. La moyenne du Quick Dash était de 77,73 (DS = 7,32). Le score de Kapandji moyen était de 7,86 (DS = 1,34) et la force musculaire, en moyenne de 3,91 (DS = 0,70) sur 5. L’aspect esthétique était en moyenne de 3,09 (DS = 0,83), la visibilité cicatricielle de 3,36 (DS = 0,81) et la satisfaction esthétique de 3,82 sur 5 (DS = 1,25). 9 patients sur 10 recommanderaient l’intervention à un autre patient du même âge et les résultats des tests BBT ET MA2 étaient très satisfaisants. Une retente du plan collatéral ulnaire a été nécessaire dans 3 cas, et 3 patients ont conservé une instabilité de l’articulation métacarpo-phalangienne. Aucun transfert n’a nécessité de reprise chirurgicale.
Dans cette série de patients atteints d’une hypoplasie sévère du pouce avec plus de 3 ans recul, les résultats cliniques subjectifs rapportés sont bons esthétiquement, fonctionnellement et sans morbidité associée. Cela est confirmé par la réalisation de tests ergothérapeutiques objectifs, validés et reproductibles.
Le transfert de Huber donne de bons résultats fonctionnels et esthétiques dans les hypoplasies sévères du pouce. Malgré l’existence de plusieurs tests cliniques et ergothérapeutiques, l’évaluation fonctionnelle de la main pédiatrique reste un défi.
CO105 Réanimation de l’opposition du pouce par transfert tendineux du fléchisseur superficiel du 4e doigt chez l’enfant. Résultats fonctionnels et esthétiques à propos de 13 cas.
L'opposition du pouce (OP) est une fonction essentielle pour la motricité fine de la main. Chez l’enfant, le déficit de l’OP peut être acquis ou congénital notamment dans le cadre d’une hypoplasie congénitale du pouce. Un traitement chirurgical peut être proposé pour restaurer cette OP, notamment le transfert du tendon du fléchisseur superficiel du 4e doigt (FS4D). Notre étude évalue les résultats de ce transfert tendineux chez l’enfant.
Treize transferts tendineux ont été réalisés dans notre centre entre janvier 2008 et mai 2023 chez 9 enfants de 10 mois à 4 ans (Moyenne 3,6 ans). Ils présentaient un déficit de l’OP unilatéral (5 cas) ou bilatéral (4 cas) dans le cadre d’une hypoplasie du pouce, d’une duplication du pouce ou en complément d’une pollicisation. L’ensemble des enfants ont été évalué par un kinésithérapeute spécialisé dans la rééducation de la main pédiatrique avec un recul moyen de 2,7 ans [0,5 ; 4,7] à un âge moyen de 6,4 ans [4,2 ; 8,9 ans]. L’OP est évaluée à l’aide de l’échelle de Kapandji. La préhension est évaluée à l’aide du score de Percival. La force de préhension et de la pince pouce-index est mesurée à l’aide d’un dynamomètre (Jamar et pour pince pollici-digitale). La sensibilité discriminatoire du pouce est évaluée à l’aide d’un discriminateur De Mayo. Le mouvement de flexion, la force, la sensibilité et la trophicité du 4e doigt sont également évaluées.
Le score de Kapandji moyen est de 7,3 [5 ; 10]. Le score de Percival moyen est de 18/22 [10 ; 22]. Les forces moyennes sont de 4,6 kg [0,1 ; 11] pour la préhension et de 1,5 kg [0 ; 2,6] pour la pince pouce-index. Le sensibilité discriminatoire de la pulpe du pouce moyenne est de 3 mm [2 ; 4]. Les niveaux de satisfaction parentale moyens déclarés sont de 8/10 [6 ;10] concernant la fonction et 9/10 [6 ;10] concernant l’esthétique. Enfin l’évaluation du 4e doigt est normale chez tous les enfants, ne présentant aucune séquelle.
Notre étude est limitée par le nombre de cas évalués mais aussi par leur âge. En effet, les enfants n’ayant pas acquis la totalité de leur motrice fine, peu d’outils ont été validés pour évaluer la fonction de la main.
Les résultats fonctionnels et esthétiques obtenus dans notre série suggèrent que le transfert tendineux du FS4D est une technique fiable pour la réanimation de l’OP chez l’enfant.
CO106 Évaluation fonctionnelle et esthétique à distance des patients opérés de syndactylies congénitales des doigts selon la technique de Gilbert : à propos de 73 commissures.
La prise en charge chirurgicale des syndactylies congénitales des doigts longs se compose de 3 étapes : la reconstruction commissurale par lambeau, la séparation des doigts par des incisions en Z et la couverture des pertes de substances cutanées par greffe de peau totale. Le but de cette chirurgie est de restaurer une fonction optimale à la main et d’éviter les séquelles. L’objectif principal de notre étude était d’étudier la qualité cicatricielle selon l'échelle de Vancouver au niveau des sites receveurs de greffe de peau selon le site donneur.
Les patients ont été revus en consultation afin de procéder à un examen clinique de la main. Les critères démographiques, cliniques, opératoires et post opératoires ont été recensés. Les critères secondaires évalués étaient la rétraction commissurale selon l’échelle de Withey, la présence d’un flessum ou d’une clinodactylie et la satisfaction des parents et des enfants.
Soixante-treize commissures ont pu être examinées chez 37 patients. Il s’agissait de syndactylies simples, complètes ou partielles, avec présence ou non d’une fusion unguéale. L’âge médian lors de l’intervention chirurgicale était de 10 mois [6 ;126]. Le suivi médian était de 125,5 mois [41,88 ;171,6]. L’échelle de Vancouver montrait des cicatrices non pathologiques au niveau des doigts et du site donneur pour toutes sauf une qui présentait une bride et une commissure présentait un épaississement. Dix commissures étaient hyperpigmentées (13,7%) et une pilosité était constatée pour 9,6%. Ces séquelles n’étaient pas retrouvées chez les patients dont la greffe était prélevée en face antérieure de poignet. L’échelle de Withey était évaluée grade 0 pour 90,4% des commissures et 5,5% des commissures étaient évaluées grade 2.
Ce que nous pouvons identifier dans notre étude, est la présence d’une hyperpigmentation présente au niveau des greffe de peau totale, lorsque cette dernière est prélevée en inguinal ou en face interne de bras. En effet, 100% des GPT inguinales de notre série retrouvent une hyperpigmentation à distance (p<0,01). Dans la littérature la majorité des résultats montrent également cette hyperpigmentation.
La greffe de peau totale prélevée en inguinal ou en face interne de bras entraine des séquelles esthétiques non négligeables. La prise de greffe au niveau de la face antérieure du poignet parait être une alternative à ces prélèvements. Le lambeau commissural dorsal selon Gilbert est une technique fiable et reproductible qui permet de minimiser les séquelles fonctionnelles telles que la rétraction commissurale.
CO107 Morbidité de la zone donneuse dans le traitement des syndactylies de l’enfant. Étude comparative rétrospective.
Lors du traitement des syndactylies de l’enfant, en fonction de la sévérité et de la technique de libération, une greffe de peau est souvent nécessaire. Plusieurs sites donneurs peuvent alors être utilisés avec des avantages et des inconvénients spécifiques à chaque zone. Les données de la littérature actuelle ne permettent pas de conclure à la supériorité d’un des sites, l’objectif était d’analyser spécifiquement la morbidité des 3 différentes zones donneuses de greffe de peau totale au membre supérieur et leurs résultats fonctionnels et cosmétiques.
Tous les patients opérés d’une syndactylie congénitale, avec un recul de plus de 6 ans, ont été inclus de façon rétrospective et bicentrique. Les formes associées à des malformations plus complexes (maladie des brides amniotiques ou ectrodactylie) ont été exclues. 3 sites donneurs différents ont été utilisé pour prélever la greffe de peau totale : pli du poignet, pli du coude ou de la face interne du bras. Une évaluation fonctionnelle avec analyse de la qualité de la cicatrice du site donneur (score OSAS) par le patient et l’examinateur couplée à une analyse des résultats fonctionnels et de la qualité de vie par des scores spécifiques (Withey, OSAS et PedsQL) ont été effectués au dernier recul.
Sur 116 patients, opérés entre 2008 et 2023, 74 patients représentant 104 commissures ont accepté de participer. La répartition en fonction du site donneur était : 12 patients dans le groupe « bras », 28 patients dans le groupe « coude » et 34 dans le groupe site « poignet » ; et le recul moyen était respectivement de 154,3 mois +/- 50,4, 47,5 mois +/- 36,7 et 69,8 mois +/- 43,8. La moyenne des scores OSAS retrouvait une différence statistiquement significative (p<0,01) entre les trois groupes concernant la zone donneuse : 17,7 + /- 9,1 pour le poignet, 18,2 +/- 12,1 pour le coude et 29,8 +/- 10,5 pour le bras. Pour la zone receveuse, il n’a pas été retrouvé de différence statistiquement significative du score OSAS en fonction du site donneur.
La prise de greffe de peau au niveau du poignet semble être associée à une moindre morbidité dans le traitement des syndactylies congénitales de l’enfant avec des meilleurs résultats objectifs et subjectifs sur la zone donneuse, que les prélèvements au niveau du coude ou du bras, sans différence sur les résultats cosmétiques et fonctionnels au niveau de la zone receveuse.
CO108 L'évaluation ergothérapique : un outil indispensable pour les indications chirurgicales dans le déficit longitudinal ulnaire.
Le déficit longitudinal ulnaire (DLU) est une affection congénitale très rare. Si l’ensemble des principes thérapeutiques visent à améliorer l'esthétique et la fonction du membre atteint, les indications chirurgicales sont encore mal définies. L’évaluation clinique du déficit longitudinal ulnaire est complexe en raison du large spectre des manifestations, et les améliorations apportées par la chirurgie peuvent être difficiles à estimer. L'objectif de cette étude était d'analyser l'évaluation ergothérapique en tant qu'outil aidant à identifier les indications chirurgicales et quantifier les bénéfices.
L’ensemble des patients présentant un déficit longitudinal ulnaire, de deux centres spécialisés, ont fait l'objet d'une étude rétrospective entre 1991 et 2024. Les caractéristiques morphologiques ont été décrites et des évaluations qualitatives et ergothérapiques ont été réalisées avant et après chirurgie pour analyser les déficits et les améliorations pré et post opératoire. Les scores PROMIS pédiatriques et AHA (assisting hand assessment) ont été utilisés pour évaluer la fonction et la qualité de vie.
25 mains atteintes chez 23 patients ont été inclues. 15 enfants ont eu une évaluation ergothérapique. 11 enfants ont eu une ostéotomie : humérale (5 cas) et de l'avant-bras (6 cas) ; 4 enfants présentaient une synostose radio-humérale.11 enfants ont eu une chirurgie de la main, la libération de la syndactylie étant l'intervention la plus fréquente. L'évaluation ergothérapique a permis de confirmer les indications chirurgicales dans 7 cas. La qualité de vie a été jugée bonne pour la majorité des cas, avec une moyenne de 7,2/10.
La rareté de cette pathologie, combinée à son large spectre de présentation clinique, complique la standardisation de la prise en charge chirurgicale et l'analyse des résultats. Cette étude confirme l'importance d'une évaluation multidisciplinaire avant la chirurgie. L'évaluation ergothérapique n'est pas encore standardisée pour les DLU mais certains tests reproductibles semblent intéressants dans cette évaluation, comme l'AHA.
Pour améliorer la prise en charge des patients atteints de DLU et pour des études ultérieures, un bilan standardisé avec évaluation fonctionnelle tel que décrit dans cette étude devrait être utilisé.
CO109 Atteinte de la main de l'enfant dans la maladie poly-exostosante.
La maladie poly exostosante est une pathologie génétique de transmission autosomique dominante se manifestant dans l’enfance et jusqu'à la puberté par l’apparition d'excroissances osseuses. Si le membre supérieur est un site d'atteinte bien connu, la fréquence de l'atteinte de la main est hétérogène entre les séries. Les os les plus touchés sont les métacarpiens de l'index et du cinquième doigt, avec des exostoses majoritairement observées autour des articulations métacarpophalangiennes. L’objectif de ce travail est d’analyser les présentations cliniques, les répercussions fonctionnelles des atteintes de la main ainsi que les indications chirurgicales et leurs potentielles complications.
Il s'agit d'une série monocentrique et rétrospective incluant tous les patients suivis pour maladie poly-exostosante, parmi lesquels une atteinte des mains a été spécifiquement recherchée. Les données démographique ainsi que l’âge à la première consultation, la durée du suivi, le nombre d’ intervention chirurgicale et les complications ont été repertoriées. Pour chaque patient, les radiographies des mains ont été analysées : nombre d’exostoses, localisation et trouble de l’axe.
Sur 52 patients inclus, 26 (50%) présentaient une atteinte de la main. L'âge moyen de la première consultation était de 7 ans avec un suivi moyen de 85 mois. 13 patients ont eu une chirurgie. La gêne fonctionnelle était présente chez tous les patients opérés, avec 3 patients présentant des douleurs, 7 des clinodactylies et 3 des tuméfactions. 4 complications ont été répertoriées : une récidive, une fracture, une épiphysiodèse et une raideur nécessitant une arthrolyse.
Dans cette série, une atteinte de la main a été retrouvée chez la moitié des patients atteints de maladie poly exostosante. Dans certains cas, la découverte était fortuite. En effet certains ont été inclus sur des radiographies pour la détermination de l'âge osseux ou lors de radiographie de l’avant-bras ou du poignet avec un bilan incomplet au niveau de la main. Pour des raisons de radioprotection nous n'avons pas réalisé de radiographies systématiques des mains à tous les patients atteints. Ainsi, on peut supposer qu’une atteinte de la main serait retrouvée chez un plus grand nombre de patients et qu’il persiste une sous estimation de sa prévalence.
L’atteinte de la main est fréquente chez les enfants atteints de maladie polyexostosante et nécessite souvent une chirurgie. Ces notions sont indispensables à connaitre par les médecins impliqués dans la prise en charge des patients pour adapter le dépistage lors du diagnostic, informer les familles et adapter la surveillance lors du suivi.
CO110 Réapparition des brides-rétractions aux doigts après une ancienne réparation de mêmes séquelles de brûlure dans une population des enfants africains à peau noire au cours de croissance.
Les séquelles de brûlures de doigts sont fréquentes auprès des enfants africains de peau noire, cela à cause de l’incidence élevée de brûlures et d’un accès limité au traitement standard. Les cicatrices pathologiques (hypertrophiques, chéloïdes) sont endémiques dans certaines régions d’Afrique. A notre connaissance, il n’existe pas de travaux publiés consacrées uniquement aux réapparitions des brides-rétractions après une ancienne réparation de mêmes séquelles de brûlure chez les enfants à peau noire au cours de croissance.
Il s’agit d’une étude rétrospective observationnelle, allant de janvier 20018 à décembre 2022. Les paramètres étudiés ont été : le sexe, l’âge de l’enfant à la première chirurgie, le type de traitement initial, le délai et l’âge de réapparition des nouvelles lésions (brides, rétractions), les antécédents individuels ou familiaux des cicatrices pathologiques, les types de lésions observées, les types de traitement proposés.
Un total de 34 doigts a été observé chez 14 enfants, soit 11 mains. Huit patients étaient du sexe masculin et 6 du sexe féminin. L’âge au moment de la première réparation des brides-rétractions était compris ente 1 à 4 ans. Le délai moyen de réapparition des lésions était de 2 ans avec des extrêmes allant de 5 à 31 mois. Vingt-un doigts ont bénéficié initialement des plasties en Z (61,7 %) et 14 doigts de greffe de peau totale (41,1 %).
Ces résultats préliminaires de la présente étude, la première à son genre, semblent prometteurs malgré le faible nombre de la population étudiée et du faible recul. Des études approfondies sur la nature histopathologiques des tissus excisés, les antécédents individuels et familiaux de cicatrisation, le meilleur moment d’une réparation des séquelles de brulure de la main chez les enfants en cours de croissance, s’avèrent plus qu’importantes pour cette population vivant en zone endémique des cicatrices pathologiques
CO111 Données normatives scanographiques du radius et de l’ulna chez l’enfant pour la planification numérique des ostéotomies correctrices.
De nombreuses affections, telles que les fractures consolidées avec cal vicieux ou les dystrophies de croissance peuvent nécessiter une ostéotomie correctrice chez l’enfant. Les radiographies conventionnelles, couramment utilisées pour la planification, sont insuffisantes pour évaluer les troubles rotatoires et les déformations complexes dans les 3 plans de l’espace. Le but de cette étude est d'obtenir des valeurs normatives au niveau de l'avant-bras de l'enfant pouvant être utilisées pour la planification numérique 3D des ostéotomies de l'avant-bras.
Il s'agit d'une étude descriptive rétrospective utilisant 62 scanners d’avant-bras de patients âgés de 4 à 21 ans. Le logiciel 3D Slicer a été utilisé pour la reconstruction 3D et pour effectuer les différentes mesures. Sept paramètres ont été évalués par trois opérateurs, incluant l'inclinaison radiale, l'index radio-ulnaire, l'inclinaison radiale, et les courbures du radius et de l'ulna dans les plans sagittal et frontal.
La variance ulnaire et l'inclinaison radiale tendent à augmenter avec l'âge, bien que cela ne soit pas statistiquement significatif (p = 0,4587 et p = 0,3915 respectivement), de même que les courbures de l'ulna dans les plans frontal et sagittal. L'inclinaison radiale moyenne est d'environ 20° avant l'âge de 12 ans, augmentant à environ 24° après 12 ans (p < 0,0027). La valeur moyenne de la courbure du radius dans le plan frontal, après 12 ans, est d'environ 13 mm, alors que des valeurs plus faibles sont observées pour les patients plus jeunes (10 mm pour les patients âgés de 8 à 12 ans, et 8 mm pour les patients âgés de moins de 8 ans) (p < 0.0014). Dans le plan sagittal, la courbure du radius augmente linéairement avec l’âge. Elle est de 5 mm pour les patients de moins de 8 ans, 7 mm pour ceux âgés de 8 à 12 ans, 10 mm pour ceux âgés de 12 à 18 ans, et environ 12 mm pour ceux âgés de 18 à 21 ans.
Cette étude présente une description de la morphologie des 2 os de l’avant-bras. La connaissance des paramètres radio-ulnaires distaux mais également des courbures est importante pour la planification d’une ostéotomie ce d’autant que la restauration de ces paramètres permettrait d’en améliorer les résultats cliniques.
CO112 Sarcome épithélioïde à la main et au membre supérieur : éléments cliniques et pronostiques.
Le sarcome épithélioïde (SE) est une tumeur maligne du sujet jeune peu connue. Localisée préférentiellement au niveau de la main, elle se caractérise par un aspect clinique et anatomopathologique trompeur. L’objectif de cette étude est de préciser les spécificités cliniques et pronostiques à long terme de cette tumeur à la main et au membre supérieur.
Nous avons analysé rétrospectivement les bases de données cliniques de 3 centres experts référents sarcome pour les patients atteints de SE au membre supérieur. Au niveau de la main nous avons précisé les zones atteintes sur chaque rayon digital. L’analyse de la survie a été réalisée selon la méthode de Kaplan Meyer.
Dix-huit patients ont été inclus sur une période moyenne de 5,6 ans. La main et le poignet étaient les régions les plus touchées du membre supérieur. L’atteinte du 1er rayon, du 2e rayon et de la 1ère commissure représentait 86% des patients. Aucune atteinte du 5e rayon n’a été constatée. La taille du SE allait de 150 mm à 5 mm. La tumeur a récidivé chez 59% des patients. Huit décès sont survenus. Ces derniers sont davantage survenus chez les patients qui présentaient une tumeur volumineuse, une localisation proximale et des métastases à distance. Le taux de survie à 5 ans était de 70,1 % et à 10 ans de 57,4 %.
Cette étude est la seule à proposer une analyse topographique précise de la tumeur à la main. Les cas isolés rapportés dans la littérature retrouvent fréquemment une atteinte des 1er et 2ème rayons qui semblent être les doigts les plus touchés par le SE. Notre série présente le taux de récidive le plus élevé comparativement aux autres études. Le taux de survie à 5 ans et à 10 ans varie beaucoup dans la littérature. La localisation proximale en amont du poignet et la taille importante de la tumeur semblent constituer un facteur de mauvais pronostic important.
La région anatomique et l’envahissement tumoral conditionnent l’espérance de vie du patient. Nous suggérons que toute lésion cutanée palmaire, localisée au niveau du pouce, de l’index ou de la 1ère commissure chez un sujet jeune, doit faire l’objet d’une biopsie systématique et non d’une simple surveillance ou d’examens d’imagerie complémentaires pouvant induit un retard diagnostic aux lourdes conséquences.
CO113 Traitement des tumeurs à cellules géantes du poignet en milieu défavorisé, à propos de six cas.
La tumeur à cellules géantes (TCG) est une tumeur ostéolytique primitive, de malignité intermédiaire et à agressivité locale, siégeant préférentiellement en zone métaphyso-épiphysaire des os longs. Elles sont volontiers récidivantes et concernent volontiers l’adulte jeune (20-45ans) avec une légère prédominance féminine. Le poignet représente la deuxième localisation après le genou.
Cette étude rétrospective a porté sur des caractéristiques épidémiologiques, cliniques et thérapeutique de la tumeur osseuseà cellules géantes du poignet en milieu défavorisé sur une période de 10 ans. Six patients ont été colligés.
L'âge moyen était de 33,6 ans, la prédominance était féminine (Sex-ratio = 2). La tumeur siégeait toujours dans la région épiphyso-métaphysaire avec une extension diaphysaire (2/6). Les tumeurs étaient localisées au radius distal (5 cas) et a l’ulna distal (1 cas). Le délai moyen de consultation était de 25,6 mois. La douleur était le maître symptôme dans tous les cas. La radiographie suffisait pour évoquer le diagnostic alors que la TDM a été réalisée dans 2 cas seulement et l’IRM dans 1cas. Une résection carcinologique a été réalisée dans 5 cas et une amputation dans un cas. Les résections étaient suivies d’une reconstruction par greffon de fibula non vascularisée dans 4 cas (radius) et d’une stabilisation du moignon ulnaire dans un cas. La tumeur a été confirmée histologiquement dans tous les cas. L’évolution a été marquée par une défaillance du matériel de synthèse dans un cas ayant nécessité une reprise chirurgicale. La consolidation a et acquise dans tous les cas de reconstruction et nous n’avons pas noté de récidives au recul moyen de 39 mois.
La tumeur osseuse à cellules géantes reste une tumeur rare, qui touche surtout la femme jeune avec une localisation préférentielle au niveau du poignet et du genou, son diagnostic repose sur la triple confrontation : clinique, radiologique et anatomo-pathologique. Son traitement est essentiellement chirurgical. Le traitement médical, et plus spécialement la thérapie ciblée antiostéoclastique, toujours en cours d'évaluation.
La tumeur osseuse à cellules géantes est une tumeur rare, le traitement chirurgical a donné de bons résultats, une étude multicentrique est à envisagée
CO114 Résultats cliniques de lipomes du col du radius opérés: une série de 12 cas.
Les lipomes sont des tumeurs adipocytaires bénignes fréquentes. Bien que les lipomes para-ostéaux du col du radius soient une cause rare mais connue de compression du nerf interosseux postérieur (NIOP) à l’avant-bras, les lipomes intra/intermusculaires au col du radius sont moins souvent rapportés. Cette étude vise à rapporter les résultats cliniques d’une série de tumeurs lipomateuses inter et intramusculaires du col du radius opérées.
Nous avons mené une étude rétrospective monocentrique continue sur des patients opérés pour exérèse d’un lipome intra ou intermusculaires du col du radius entre 2018 et 2023. L’évaluation à un an incluait la morphologie de la tumeur sur l’IRM injectée préopératoire, le type histologique de la tumeur sur l’analyse anatomopathologique, ainsi que la présence ou non d’un déficit moteur et/ou sensitif du nerf radial avant et après l’opération, et au dernier suivi.
Douze patients ont été inclus. L’âge moyen était de 61 ans avec une répartition de 7 femmes et 5 hommes. Les motifs de consultation étaient une gêne sur tuméfaction (10 cas), une gêne douloureuse (1 cas) et une paralysie nerveuse (1 cas). La taille moyenne des lipomes à l’IRM était de 51x51 mm avec des critères d’atypie dans 2 cas. Une biopsie préopératoire, réalisée dans 8 cas, montrait un aspect compatible avec un lipome bénin et une amplification négative du gène MDM2. Une neurolyse du NIOP et/ou du rameau superficiel du nerf radial (RSNR) per-opératoire a été nécessaire dans 9 cas. Les résultats anatomopathologiques montraient une taille moyenne de 65x46 mm avec 9 lipomes lipocytiques, 2 angiolipomes et 1 myxolipome. En post-opératoire, un déficit neurologique était présent dans 5 cas (41%). Une récupération nerveuse a été observée pour tous ces déficits au dernier recul.
Nous rapportons une série de 12 lipomes du col du radius opérés. Il s’agit à notre connaissance de la plus grande série de la littérature. Les tumeurs de la région du col du radius sont marquées par leur impact sur le NIOP bien qu’il ne soit pas le motif de consultation le plus fréquent.
Les lipomes inter-intra musculaires du col du radius sont des tumeurs bénignes rares dont la proximité avec le NIOP et le RSNR constitue une particularité. Les complications post-opératoires sont fréquentes et doivent être considérées dans la décision d’exérèse chirurgicale de ces tumeurs.
CO115 Traitement des pseudarthroses du scaphoïde carpien par greffe sous arthroscopie : comment optimiser la technique chirurgicale ?
La pseudarthrose du scaphoïde constitue un défi car sans traitement elle évoluera vers l’arthrose. L’équipe hongkongaise de PC Ho a décrit en 2011 une technique d’autogreffe spongieuse sous arthroscopie. Il existe plusieurs méthodes arthroscopiques pour le traitement des pseudarthroses du scaphoïde mais peu d’entre elles montrent clairement une supériorité à l’autre. Dans ce travail nous comparons deux séquences de prises en charge arthroscopiques des pseudarthroses du scaphoïde pour optimiser au mieux la technique opératoire et améliorer les taux de consolidations.
Etude rétrospective, monocentrique de 42 patients séparés en deux groupes ayant bénéficiés de deux techniques arthroscopiques différentes pour le traitement de leur pseudarthrose du scaphoïde, entre décembre 2011 et octobre 2023. Notre hypothèse était qu’une séquence opératoire avec curage du foyer sans matériel puis greffe spongieuse et enfin ostéosynthèse par broches (groupe 2) présenterait un meilleur taux de consolidation que la technique de mise en place des broches puis nettoyage et greffe du foyer de pseudarthrose avec broches en place (groupe1). Notre critère de jugement principal était le taux de consolidation osseuse qui était contrôlée par un scanner à 3 mois. Une évaluation fonctionnelle était réalisée avec mesure de la douleur, des amplitudes articulaires et de la force de poigne au dernier recul.
Dans le groupe 2, le taux de consolidation était de 96 % vs 59 % dans le groupe 1. Le délai de consolidation était aussi significativement en faveur du groupe 2 avec un délai de 3,1 mois contre 4,7 mois pour le groupe 1.
Nos résultats sur le taux de consolidation osseuse sont en accord avec la littérature dans le groupe 2. Nous pouvons citer dernièrement le symposium de la Société Française d’Arthroscopie de 2023 sur la prise en charge de la pseudarthrose du scaphoïde sous arthroscopie qui rapporte un taux de consolidation de 93,5 % à 3,4 mois. Dans le groupe 1, nous pensions que le taux d’échec était dû au comblement de l’espace interosseux par les broches plutôt que par la greffe et qu’ainsi, la présence de ces broches avant l’avivement du foyer de pseudarthrose et le positionnement de la greffe compromettait probablement la consolidation osseuse.
Un débridement du foyer de pseudarthrose ainsi que le positionnement de la greffe sans broche rendrait cette technique arthroscopique plus efficace. En effet, cela permettait, dans notre série, de majorer le taux de consolidation à 96 % à 3,1 mois.
CO116 Pseudarthrose du scaphoïde en zone 2-3 : reconstruction sous arthroscopie versus à ciel ouvert par voie radiale.
La pseudarthrose de scaphoïde est une pathologie fréquente et les techniques de traitement possibles sont multiples. Pour les pseudarthroses en zones 2 et 3 de Schernberg, la voie radiale et l’arthroscopie sont deux procédés qui rentrent en concurrence sans consensus pour choisir l’un ou l’autre. L’objectif de notre étude était donc de les comparer sur la consolidation et la récupération pour faciliter ce choix.
Nous avons comparé les populations de patients opérés à ciel ouvert par voie radiale et sous arthroscopie dans notre centre sur une période de deux ans (entre le premier janvier 2022 et le 31 décembre 2023) pour une pseudarthrose de scaphoïde en zone 2 ou 3. Pour l’ensemble de nos patients, nous avons étudié l’acquisition de la consolidation après la chirurgie et réalisé une analyse radiographique du carpe. Les patients ayant accepté d’être évalués ont permis d’obtenir des données de récupération et de fonctionnalité.
La population d’étude comprenait 54 patients dont 23 patients opérés sous arthroscopie et 31 par voie radiale. Les populations d’étude étaient similaires en dehors de différences significatives pour les travailleurs manuels (davantage dans le groupe voie radiale) et sur la zone de pseudarthrose (davantage de zone 2 dans le groupe arthroscopie). La différence n’était pas significative mais nous observions un taux de consolidation plus élevé chez les patients opérés sous arthroscopie (91,3%) que par voie radiale (74,2%). L’analyse radiographique pré et post opératoire ne montrait pas de modification significative. Dans chaque groupe, onze patients ont accepté d’être évalués cliniquement. Nous ne mettions pas en évidence de différence significative entre les deux groupes sur le plan fonctionnel, mais de meilleurs résultats en termes de force, d’amplitude, de scores fonctionnels et de reprise des activités étaient retrouvés dans le groupe arthroscopie.
Notre étude rapporte une tendance à une meilleure consolidation sous arthroscopie sans que celle-ci ne soit statistiquement significative. Sur le plan fonctionnel, nos résultats semblent indiquer une meilleure récupération dans le groupe arthroscopie. Notre principal biais concerne la comparabilité des groupes au niveau des zones de pseudarthrose et sur le délai de prise en charge mais l’ensemble de nos résultats sont concordants avec ceux de la littérature.
Nous ne mettons pas en évidence de différence significative entre les patients opérés sous arthroscopie ou par voie radiale pour une pseudarthrose de scaphoïde en zone 2 et 3 mais il semble que l’arthroscopie donne une meilleure consolidation et de meilleurs résultats fonctionnels.
CO117 L’ulna proximale un site de prélèvement intéressant de greffon pour le traitement des pseudarthroses instables du scaphoïde carpien.
L'un des éléments primordiaux qui est pris en considération lors de la cure chirurgicale des pseudarthroses du scaphoïde carpien, c'est le rétablissement de la morphologie du scaphoïde, par la correction des déformations qu'il subit dans les trois plans de l'espace. Pour cela, il faut un greffon cortico-spongieux solide et suffisant. Le recours aux prélèvements iliaques est la règle. L'ulna proximal nous semble aussi un site de prélèvement intéressant à plus d'un titre.
Nous avons utilisé ce type de greffon dans 98 pseudarthroses du scaphoïde carpien au stade IIB d'Alnot entre 2010 à 2022.
La consolidation a été obtenue chez 91 patients. La correction de la bascule du lunatum (angle résiduel inférieur à 10°) a été obtenue 90 fois et confirme ainsi l'efficacité de la greffe intercalaire pour rétablir l'alignement du carpe. Aucune complication n'a été signalée au niveau du site donneur.
En effet, ce site donneur répond parfaitement aux exigences techniques chirurgicales mais aussi aux attentes fonctionnelles et esthétiques du patient. Il offre une solution technique efficace, fiable, reproductible et sans morbidité. De plus, ce prélèvement osseux permet de conserver les propriétés des greffons autogènes en apportant un greffon cortico-spongieux de bonne qualité en quantité importante et suffisante. Ce site de prélèvement est ainsi devenu notre indication de première intention pour les greffes osseuses dans les pseudarthroses du scaphoïde carpien et ce quelle que soit la taille de la perte de substance osseuse. Les greffons iliaques ont un stock important d'os qui permet de prélever des unités cortico-spongieuses à la demande. Mais le recours à ce type de prélèvements comporte tout de même un nombre non négligeable d'inconvénients et de complications potentielles. Leurs prélèvements nécessitent une anesthésie générale et donc une hospitalisation. La zone métaphysaire de l'ulna richement vascularisée et dont les caractéristiques morphologiques sont mixtes. Le prélèvement est en arrière du coude, loin des axes vasculo-nerveux et sans risque sur l'articulation. Une seule anesthésie est nécessaire.
Le prélèvement du greffon cortico-spongieux au niveau de la métaphyse proximale de l’ulna est ainsi devenu notre indication de première intention pour les greffes osseuses dans les pseudarthroses instables du scaphoïde carpien et ce quelle que soit la taille de la perte de substance osseuse. Notre étude permet de confirmer, que ce type de greffe répond parfaitement aux préalables nécessaires à la consolidation qui requièrent une réduction correcte, une fixation stable et un apport osseux suffisant.
CO118 Greffe arthroscopique de pseudarthrose du scaphoïde stabilisée par broches : étude rétrospective de 32 cas.
L’objectif était d’évaluer les résultats cliniques et radiographiques de la cure de pseudarthrose du scaphoïde traitée par une greffe autologue sous arthroscopie medio carpienne et stabilisée au moyen de broches.
Il s’agissait d’une étude monocentrique observationnelle rétrospective menée de janvier 2020 à juin 2024. La chirurgie était réalisée sous arthroscopie du poignet par voie d’abord medio-carpienne exclusive. Une greffe osseuse radiale ou iliaque était réalisée et la pseudarthrose était stabilisée au moyen de trois broches. L’évaluation clinique se faisait sur la douleur (EVA), les mobilités, la force de poigne et par deux scores fonctionnels (Quick Dash et PRWE) La consolidation osseuse était évaluée par des radiographies standards à J15, M1, M2, M3, M6 et par un scanner à 3 mois post opératoire.
Trente-deux patients ont été revus avec un recul moyen de 9,75 mois (6-27). Il s’agissait de 4 femmes et de 28 hommes. L’âge moyen était de 28 ans (14-51), Le délai moyen entre la fracture et la chirurgie était de 23 mois (6-72). Cinq patients étaient fumeurs. La pseudarthrose était en zone 1 de Schernberg pour 3 patients, en zone 2 pour 9 patients, en zone 3 pour 11 patients et en zone 4 pour 9 patients. Trente patients ont eu une greffe d’origine radiale et deux une greffe d’origine iliaque. La douleur est passé de 5,2 à 1,2/10 (p<0,0001), le score quick DASH de 39 à 15 / 100 (p<0,0001) et le score PRWE de 57 à 21/150 (p<0,0001). La force de poigne est passée de 30,3 à 33,9 Kg (p=0,06). Il n’y a pas eu de modifications significatives des mobilités du poignet en post opératoire. La consolidation osseuse a été acquise chez 30 patients (93,8%). Deux pseudarthroses n’ont pas consolidés (6,3%). Un patient a été repris par greffe iliaque à ciel ouvert, un patient a refusé une nouvelle intervention chirurgicale.
Nos résultats sont comparables aux données récentes de la littérature et permettent de confirmer la fiabilité de la technique arthroscopique. Nous n’avons pas mis en évidence de raideur du poignet en post opératoire ce qui en fait un avantage par rapport à une chirurgie ouverte.
La cure de pseudarthrose du scaphoïde sous arthroscopie stabilisée par broches donne des résultats satisfaisants en termes de consolidation osseuse. Cette technique mini invasive limite le risque de raideur du poignet.
CO119 Résultats du traitement arthroscopique des kystes osseux du carpe.
Les kystes osseux du carpe peuvent être responsables de douleur du poignet s’ils sont volumineux ou fissuraires. Leur prise en charge est classiquement à ciel ouvert. L’arthroscopie permet de conserver la vascularisation capsulaire. Cette étude évalue le résultat clinique et radiologique après un curetage des kystes du carpe sous arthroscopie.
Pour cela nous avons mené une étude rétrospective, mono opérateur , bicentrique portant sur 5 cas avec un recueil minimal de 2 ans.
L’âge moyen était de 44 ans avec une durée moyenne de symptômes de 9,4 mois, la douleur était présente dans 100% des cas, la perte de force était constater dans 100% des cas avec une perte moyenne de 7,8 kg comparé au côté controlatéral, le semi lunaire était la principal localisation 80%, le. Le délai de prise en charge était de 2,8 mois, en post op la douleur persistait dans 20% des cas , avec une perte moyenne de mobilité d’environ 8° et un gain de force de 6kg.
La présentation clinique des lésions kystique bénignes des os du carpe est atypique, et peut porter confusion avec les lipomes ou la maladie de Kienböck, la confirmation diagnostique est principalement histologique. La littérature suggère que 80% des kystes osseux sont asymptomatiques alors que les autres peuvent être responsables de douleur du poignet et la perte de force. Le traitement des kystes osseux du carpe n’est pas systématique vu le faible risque de fracture pathologique. Une prise en charge symptomatique et un diagnostic précoce qui s’appuie sur la clinique, les radiographies standard, le scanner, l’arthroscanner et l’IRM afin de mieux étudier la lésion, sa localisation, ses rapports et aussi prédire le caractère pré-fracturaire
. La localisation dorsale est plus fréquente que la localisation palmaire ce qui est plus aisé à traiter sous arthroscopie. Le traitement sous arthroscopie des kystes osseux du carpe est aussi valable que le traitement à ciel ouvert concernant leurs résultats fonctionnels.
VF05 Aplasies radiales grade 3 : reconnaître les formes avec résidu radial distal, particularités de la radialisation.
Les aplasies radiales Baynes 3, ont été peu étudiées. L'élément radial peut être proximal ou distal mais son existence, loin d’augmenter la fonction de l’avant bras crée une difficulté chirurgicale supplémentaire pour la distraction puis l’alignement. Nous individualisons une forme comportant une épiphyse radiale distale, qu’il est possible de transloquer sous la diaphyse de l’ulna, ce qui améliore la dynamique de la radialisation
Nous analysons rétrospectivement les causes des mauvais résultats des aplasies radiales grades 3 et décrivons une forme peu connue comportant une épiphyse radiale distale Nous avons translaté deux fois la diaphyse ulnaire sur la physe radiale par une ostéotomie au col de l’ulna, en laissant in situ le noyau ulnaire distal, sans arthrotomie carpienne et nous avons aligné le carpe, l’épiphyse radiale et l’ulna par une broche totale comme pour une radialisation
Les types 3 avec radius proximal sont faussement plus simples que les types 4, car l’ anlage fibreux distal limite la distraction progressive et complique la radialisation, Les types 3 avec épiphyse radiale distale sont facilement confondus chez l’enfant jeune avec un grade 4 car l’épiphyse n’est pas encore ossifiée. Cette forme répond plus difficilement à la distraction. Elle n’est le plus souvent reconnue que lors de la tentative de radialisation, car elle empêche l’alignement du carpe et de l’ulna. Nous avons constaté que la correction du poignet était grandement facilitée par le transfert de l'ulna sur le noyau radial distal, et avons eu la surprise les deux fois de voir s’ossifier un néo ulna généré par le périoste laissé in situ. Nous avons ainsi créé, de façon fortuite, un avant bras en Y , qui parait stabiliser correctement le poignet avec un recul de moyen
Peu de publications analysent spécifiquement les grades 3. Certaines rapportent une reconstruction du radius distal par transfert libre, mais c’est ignorer les rapports de force musculaires et les principes de croissance dirigée: c'est une "chirurgie des radios". La radialisation est un concept de rupture. Ses limites sont le déséquilibre persistant entre les muscles radialisés et la prédominance des fléchisseurs ( grades 3-4).
Nous avons isolé un type d'aplasie radiale Baynes 3 mal connu, avec épiphyse distale et adapté la technique de radialisation. Le transfert de la diaphyse ulnaire sur l'épiphyse radiale distale, laissant l'ulna distal en place, a créé de façon inattendue un avant bras en Y, et surtout amélioré la dynamique de croissance par médialisation des tendons fléchisseurs
VF06 Technique Chirurgicale pour l’Ostéosynthèse de fracture distal du radius avec déplacement dorsal sans Assistance Intraopératoire (Single-Handed) : Une Option Viable pour les Jeunes Chirurgiens.
La fracture du radius distal avec déplacement dorsal est l'une des lésions orthopédiques les plus courantes, nécessitant des techniques chirurgicales qui garantissent une récupération fonctionnelle optimale tout en minimisant les complications. La méthode traditionnelle d’ostéosynthèse avec plaque palmaire, bien que considérée comme le gold standard, nécessite souvent une équipe multidisciplinaire. Face à la pénurie de personnel et à la nécessité d’optimiser les ressources, ce travail présente une technique réalisable par un seul chirurgien, adaptée particulièrement aux jeunes praticiens. L’objectif de cette étude est de démontrer que la technique d’ostéosynthèse du radius distal sans assistance intraopératoire est simple, efficace et sûre, réduisant la nécessité de soutien externe sans compromettre les résultats cliniques.
Les matériaux utilisés pendant la chirurgie incluent une plaque d’ostéosynthèse spécifique, des broches de fixation temporaire, un écarteur auto-statique et une rugine. La procédure est réalisée sans assistance intraopératoire, optimisant ainsi l’utilisation des ressources humaines. Dans la présentation vidéo, l’intervention sera montrée et décrite pas à pas, avec un accent particulier sur la mise en place des écarteurs et le positionnement des mains du chirurgien pour obtenir une bonne vue de la fracture et sa réduction ultérieure. L’intervention commence par: 1- incision selon l’approche de Henry de radius distal. La dissection est réalisée jusqu’au plan profond, avec désinsertion du muscle pronateur carré. 2- Stabilisation temporaire avec des broches de consoles comme dans la technique de Kapandji. La plaque d’ostéosynthèse est ensuite insérée de l’extrémité distale vers le proximal. 3- Fixation proximal de la plaque par l’orifice ovale, suivie d’un contrôle radioscopique. 4- Positionnement distal de la plaque: une broche ou vis verrouillés distale (bord cubital de préférence), en appliquant la plaque sur le pavé distal. 5- Fixation distale définitive avec quatre vis verrouillées monocorticales . En cas de réduction incomplète, correction en déplaçant les broches selon Kapandji. 6- Fixation définitive proximale avec deux vis verrouillées et le vis cortical précédent (reduction sur plaque), contrôle radioscopique final, et les broches temporaires sont retirées.
Cette technique, réalisable par un seul chirurgien, optimise l’utilisation des ressources humaines tout en maintenant les standards de sécurité et d’efficacité. Elle est particulièrement bénéfique dans les hôpitaux avec des ressources limitées. Les résultats préliminaires suggèrent que cette technique peut être mise en œuvre avec succès par de jeunes chirurgiens. La précision dans la mise en place de la plaque et la stabilisation temporaire sont essentielles pour garantir une récupération efficace.
VF07 Neurolyse du nerf radial et allongement des épicondyliens latéraux.
En cas d’épicondylite latérale rebelle au traitement médical avec syndrome tronculaire de la branche profonde du nerf radial, on peut être amener à réaliser une libération du nerf radial associée à un allongement des épicondyliens latéraux.
Le premier temps consistera en une neurolyse du nerf radial. Celle-ci s’effectuera par abord postéro-latéral via une incision cutanée réalisée au tiers proximal d’une ligne imaginaire allant de l’épicondyle à la styloïde radiale. Après ouverture de l’aponévrose anté-brachiale, les extenseurs radiaux du carpe seront progressivement ruginés du plan aponévrotique permettant d’accéder au faisceau superficiel du supinateur. Il sera ensuite réalisé une fasciotomie du plan aponévrotique libérant l’espace du faisceau superficiel du supinateur et permettant le repérage de la branche profonde du nerf radial. L’arcade de Fröhse peut être sectionnée. La libération de la branche profonde du nerf radial est poursuivie en effectuant une une myotomie du faisceau superficiel du muscle supinateur sur toute sa hauteur de façon à obtenir une libération complète du nerf. Dans un second temps, on peut procéder à l’allongement en zone musculo-aponévrotique des épicondyliens latéraux en regard du niveau où la branche profonde du nerf radial pénètre sous l’arcade du muscle supinateur, tout en conservant la continuité des masses musculaires. On réalise pour cela une incision transversale de l’aponévrose de l’extenseur commun des doigts et de l’extenseur ulnaire du carpe, à environ 5 cm de l’épicondyle, permettant d’obtenir un allongement d’environ 1 cm et d’accéder à l’extenseur propre du 5ème rayon qui est également allongé. Dès le post-opératoire immédiat, le patient est encouragé à mobiliser son membre supérieur sans restriction, ni immobilisation notamment du poignet.
VF08 Comment reconnaître et traiter un doigt bloqué (ou « locked finger ») ?
Le doigt bloqué, ou « locked finger », est une entité nosologique et sémiologique relativement rare qui reste assez méconnue, notamment dans les services d’urgence, et parfois même dans certains services d’urgence de la main.
Il convient de différencier ce blocage particulier du doigt des autres étiologies plus courantes de blocage et de ressaut des doigts longs (doigt à ressaut bloqué, luxation de tendon extenseur dans une vallée intermétacarpienne, flessum d’origine articulaire).
En effet, ce « locked finger » correspond à un blocage métacarpien en flexion avec extension impossible, survenant de manière aiguë. La conjonction de plusieurs éléménts anatomophysiologiques expliquent ce phénomène rare, et notamment le balayage sans retour possible d’un ligament collatéral de l’articulation métacarpophalangienne d’un ostéophyte situé au niveau de la joue métacarpienne.
Le traitement proposé est le plus souvent non chirurgical, et consiste en une arthrodistension par injection intraarticulaire dans l’articulation métacarpophalangienne de liquide (sérum physiologique ou anesthésique local), permettant un déblocage de l’articulation par manoeuvres externes.
Les différentes séquences vidéos permettent d’expliquer la présentation clinique et donnent des clés pour affirmer le diagnostic ; le traitement non chirurgical par arthrodistension est expliqué pas à pas, de manière pédagogique afin qu’il puisse être aisément reproduit.
VF09 Un doigt à ressaut atypique.
Nous rapportons le cas d'un doigt à ressaut au niveau de l'index chez une femme de 60 ans sans antécédents médicaux. Sa particularité est que le ressaut s'effectue au niveau de la poulie A3.
La patiente se plaignait de douleur et de blocages depuis environ un an. La douleur était surtout située en regard de l'interphalangienne proximale, ce qui est atypique et plus distal qu'habituellement. Le blocage était essentiellement matinal. Une petite tuméfaction était palpée au niveau du pli de flexion de l'IPP. L'échographie a confirmé un épaississement des tendons fléchisseurs du 2e rayon en regard de la poulie A3, asymétrique par rapport au côté controlatéral avec épaississement de la gaine tendineuse compatible avec des signes de ténosynovite sténosante. Une exploration chirurgicale a alors été réalisée.
En peropératoire, nous avons effectivement observé un épaississement important de la poulie A3 qui faisait 6 mm de longueur et nous avons pu constater un blocage des tendons fléchisseurs qui étaient trop volumineux pour s'engager facilement sous la poulie. Cela provoque donc un ressaut caractéristique mais au niveau de l'IPP. Nous avons réalisé un deuxième abord en amont de la poulie A1, comme habituellement pour un doigt à ressaut, mais celle-ci était d'apparence normale et il n'y avait pas d'épaississement tendineux à cet endroit ni de ressaut.
Il n'y avait pas de kyste de la poulie A3 associé. Nous n'avons pas trouvé d'autre pathologie associée comme par exemple un ostéochondrome, ce qui a déjà été décrit auparavant dans la littérature, mais uniquement un épaississement au niveau de la poulie A3. Il n'y avait pas non plus de ressaut associé au niveau de la poulie A1. Nous avons réalisé une exérèse totale de cette poulie A3 qui a été envoyée en anatomopathologie. L'analyse anatomopathologique est en faveur d'une ténosynovite chronique fibreuse hypertrophique. Il n'y a pas de signe de ténosynovite immune. Le testing per opératoire a alors confirmé la levée du ressaut après l'exérèse de la poulie A3.
Nous présentons le cas de ce doigt à ressaut au niveau de la poulie A3 car il est peu commun. Nous souhaitons attirer l'attention sur ce sujet afin de ne pas manquer le diagnostic en cas de présentation atypique d'un doigt à ressaut chez un patient afin de proposer le traitement adéquat.
VF13 Comment fait-on une dénervation d'articulation interphalangienne proximale par voie palmaire ?
La main est le site le plus touché par l’arthrose, elle touche dans 18% l’interphalangienne proximale (IPP). Elle est plus handicapante dans la vie quotidienne à l’IPP qu’à l’IPD. Pour la prise en charge de ces douleurs, il existe 3 solutions : l’arthrodèse, l’arthroplastie et la dénervation. Les deux premières sont invasives et irréversibles. Il existe plusieurs voies d’abords décrites : la voie latérale bilatérale, la voie dorsale et la voie palmaire.
Le principe de la dénervation est une section des branches à destinée articulaire des nerfs digitaux palmaires propres décrit initialement par FOUCHER sans induire de déficit sensitif distal. Elle ne coupe pas les ponts à la prise en charge future par les deux autres solutions. Elle est indiquée chez les patients douloureux ayant une arthrose primaire ou secondaire, avec une amplitude articulaire préopératoire de plus de 40° sans instabilité IPP.
La technique par voie palmaire (vidéo) : Sous anesthésie loco-régionale avec garrot à la racine du membre et sous grossissement optique (x3.0-3.5) Voie d’abord palmaire type Bruner avec une incision centrée sur l’IPP. Après ouverture du ligament de Grayson, les 2 pédicules sont individualisés. Chaque nerf digital est repéré, libéré et séparé de façon douce et atraumatique par rapport à l’artère digitale du pli de flexion métacarpo-phalangien au tiers proximal de la 2ème phalange. Les branches nerveuses se dirigeant vers l’artère digitale et l’articulation IPP sont repérées et sectionnées sans électrocoagulation bipolaire en préservant les branches vasculaires à destinée de la gaine des fléchisseurs et de l’articulation IPP. Les branches nerveuses sont sectionnées sans électroagulation. La fermeture cutanée par points séparés (4 /0). Une mobilisation d’emblée en postopératoire est indiquée avec autorééducation dans toute l’amplitude articulaire de l’IPP
Les avantages de cette technique : l’amélioration des douleurs de 85%, l’amélioration du quickDASH, un maintien de résultats à moyen et long terme et l’absence d’influence sur l’évolution arthrosique. Peu de complication (SDRC résolutif) et une reprise simple car elle permet soit l’arthroplastie soit l’arthrodèse. Les limites sont : l’absence d’amélioration des amplitudes, l’absence de correction de la clinodactylie qui est souvent un motif de consultation.
C'est technique chirurgicale fiable et reproductible. Permet une prise en charge douloureuse efficace sans couper de ponts aux autres techniques.
VF14 Reconstruction de la tête de phalange proximale par greffe chondro-costale.
Dans les cas de perte de substance ostéo-chondrales articulaires des doigts longs, les deux principales interventions chirurgicales sont l'arthroplastie ou l'arthrodèse. Chacune de ses techniques ont des avantages et inconvénients. Depuis les années 90 la reconstruction par greffe chondro-costale est décrite et utilisée par certains chirurgiens. Elle a pour avantage de redonner une mobilité comprise en moyenne entre 45 et 60° tout en évitant la mise en place de prothèses à haut risque d'usure et donc de chirurgie itérative. Cette technique reste peu répandue avec peu de series publiées dans la littérature.
Cette vidéo présente la technique opératoire de reconstruction de la tête de la phalange proximale par greffe ostéo-chondrale fixée par vis, dans un contexte de perte de substance osteo-chondrale avec incongruence articulaire de l'IPP dans les suites d'une fracture de la tête de la phalange proximale.
A un an de recul, le patient est satisfait du résultat avec un arc de mobilité de 45° (-30/75), un contact paume pulpe réalisable, une indolence. Radiographiquement le greffon est en place, il existe une désaxation de 5° dans le plan frontal.
La greffe chondro costale pour reconstruire une perte de substance articulaire des articulations des doigts longs est une technique a conserver dans son arsenal thérapeutique comme alternative à l'arthrodèse afin de conserver une certaine mobilité et à la prothèse qui donne des mobilités similaires et à haut risque d'usure chez les patients jeunes.
VF15 Comment je fais une double arthroplastie MAIA double mobilité + INCA dans l’arthrose péri-trapézienne.
En cas d’arthrose péri-trapézienne symptomatique avec échec du traitement médical, plusieurs options thérapeutiques sont possibles. Prothèse trapézo-métacarpienne isolée diminuant pour certains auteurs la pression sur la STT, trapézectomie +/- ligamentoplastie, résection du pôle distal du scaphoïde avec trapézectomie partielle arthroscopique, double arthroplastie d’interposition TM et STT en pyrocarbone. L’exposition à la fois de la TM et de la STT se fait par une seule voie d’abord que nous nous proposons de détailler par une vidéo explicative des différentes étapes.
Nous utilisons une voie d’abord latérale entre long abducteur et court extenseur du pouce en prenant soin de protéger les branches sensitives du nerf radial. La première étape consiste en un repérage mobilisation et protection de l’artère radiale. On lève un lambeau capsulaire en L à charnière proximale. Le bras longitudinal du L est localisé le long du tendon long abducteur du pouce partiellement détaché de la base du premier métacarpien avec le périoste. On exposition l’articulation STT. Un repérage scopique facilite la coupe de 3 à 4 mm est réalisée perpendiculairement à la base du métacarpien. Après résection des ostéophytes, le sizing est réalisé à l’aide du gabarit d’essai suivi d’une trépanation de la base du scaphoïde à l’aide de la râpe de l’ancillaire avant Impaction de l’implant INCA définitif. Puis on se porte sur l’articulation trapézo-métacarpienne. On résèque la base de M1 perpendiculairement à l’axe du métacarpien sur environ 3 à 4 mm en prenant soin d’emporter l’ostéophyte métacarpien médial. Après trépanation du métacarpien à la pointe carrée la préparation se fait à l’aide de râpes de taille croissante pour déterminer la taille de l’implant d’essai. La bonne exposition trapézienne facilite l’ostéophytectomie et le centrage à l’aide d’une broche guide avant passage de la fraise de l’ancillaire. Le gabarit d’essai confirme la bonne préparation trapézienne. L’implantation de la cupule trapézienne définitive se fait à 30° d’abduction et 30° d’antépulsion par rapport à l’axe de M2. On détermine la longueur du col modulaire autorisant un effet piston de 3 à 4 mm, une parfaite stabilité et l’absence d’effet came. La retente avec dorsalisation du long abducteur du pouce à la base de M1 lors de la fermeture permet de corriger l’hyper extension MCP.
La double arthroplastie prothétique MAIA + INCA est une alternative au gold standard qu’est la trapézectomie dans les arthrose péri-trapéziennes symptomatiques et douloureuses. Une technique chirurgicale reproductible facilite l’exposition garantissant le bon positionnement des implants.
VF16 Comment je fais un transfert de pulpe du 1er orteil.
Les amputations pulpaires du pouce relèvent systématiquement d’une solution de reconstruction dont l’indication dépend des conditions locales et générales du patient, mais aussi de son choix propre. Nous rapportons une technique de reconstruction pulpaire du pouce par un lambeau libre de pulpe du 1er orteil. Nous présentons le cas d’une amputation pulpaire traumatique du pouce gauche survenue chez un homme de 38 ans. Il présentait une exposition osseuse de toute la face palmaire de P2 D1 avec mise à nue de la gaine du long fléchisseur du pouce et une perte de substance (PDS) du pédicule ulnaire du pouce. Il n’existait aucun fragment cutané. Un parage chirurgical était réalisé en urgence. Les différentes solutions de reconstruction étaient présentées au patient et un délai de réflexion lui était laissé. À 72 heures du traumatisme, le transfert de pulpe était réalisé. Le patient était opéré sous une anesthésie générale avec une ALR des deux membres concernés. On démarrait par un parage-lavage complémentaire de la zone receveuse sous garrot pneumatique. Les dimensions de la PDS étaient relevées. Le nerf collatéral ulnaire était libéré et mis en attente. Un court abord oblique était réalisé au sommet de la première commissure afin d’identifier les vaisseaux radiaux et les mettre sur lacs. Le garrot était exsufflé après réalisation d’un pansement. On se portait sur le pied gauche, où le dessin du lambeau était fait aux dimensions de la PDS. Le garrot était insufflé sans exsanguination. Un abord longitudinal dorsal centré sur le premier espace intermétatarsien permettait la mise en évidence des veines du lambeau puis l’identification de la vascularisation artérielle selon Gilbert (IIB dans ce cas). Le nerf digitoplantaire fibulaire du premier orteil était repéré. L’ensemble de la palette cutanée du lambeau était libéré et laissé pédiculé en îlot. L’exsufflation du garrot permettait d’observer une recoloration progressive du lambeau sans fuite vasculaire. Le sevrage du lambeau était fait en charge. Le lambeau était agencé sur la PDS du pouce et fixé par des points de fils résorbables. Le pédicule vasculaire était tunnelisé jusqu’au sommet de la première commissure. Une anastomose terminolatérale avec l’artère radiale et deux anastomoses veineuses terminoterminales permettaient le raccordement vasculaire du lambeau. La suture nerveuse était faite à proximité immédiate du lambeau. La recoloration du lambeau était obtenue rapidement après exsufflation du lambeau. Les suites opératoires restaient simples avec un délai de cicatrisation inférieur à 3 semaines pour la main.
VF12 How I transfer the EPI to EPL with Walant.
In this video I present a case of a patient with EPL rupture after Distal radius fracture surgery. It’s shown how to do the Walant anesthesia. After that, it is rarvested the EPI, pulled to the wrist and transferred to the EPL. It’s interesting to evaluate the tendon tension transfer and test it will not rupture or fail after the tenorrhaphy. The video ends with the final results.
CO120 Flexor tendon repair in a socially deprived population : a retrospective cohort study.
Concerning patients suffering from social deprivation, access to hand therapy is often limited. Consequences of non-adherence to the post-operative protocol after flexor tendon repair can be devastating, such as secondary rupture, infection, and limited range of motion. The purpose of this study was to compare the outcomes of flexor tendon repair between socially deprived patients and those who weren’t.
We retrospectively analyzed a cohort of 122 patients who presented flexor tendon injuries, surgically repaired between January 2021 and January 2023. All the care took place at a single public institution where socially deprived patients benefit from free consultations, physical therapy, dressing changes and thermoformed splints.
We found a shorter length of follow up (1.82 vs. 4.77 months), a higher number of lost to follow up in the socially deprived group (55% vs 33%), a lower compliance to splint wear (60% vs 82%) and physical therapy (38% vs 70%). There were more postoperative infections in socially deprived patients we could follow than in the socially integrated group (8% vs 0%). There were no significant differences in terms of range of motion nor repeat surgery (25% vs 16%) amongst those who had at least two months follow up.
French public hospitals accept patients without insurance. Although these infrastructures require elevated expenses from the healthcare system, these seem necessary from a humanist point of view. An interesting complement to the results we observed is the analysis of the differences in expenses incurred by the inability of socially deprived patients to return to work, and the expenses that a prolonged hospital stay in order to educate the patient on physical therapy and wound dressing would represent. Indeed, a 4-to-5-day hospital stay during which the patient meets with a translator, learns flexor tendon repair rehabilitation protocol with the inhouse physical therapist and wound dressings would help with better return to work conditions, estimated at 13,414 €. When compared to the risk of job loss, long term social disability benefits, decline in quality of life and economical sustainability a few days hospitalization could seem beneficial in certain situations.
In conclusion, although comprehensive post-operative care is free, socially deprived patients have lower rates of follow up, and more post operative infections. Nevertheless, the real difference in outcomes remains unclear, as there is a large number of lost to follow-up in the socially deprived group.
CO121 Le pronostic fonctionnel des sections traumatiques des tendons fléchisseurs de la main au niveau de la zone II : une étude de 450 cas.
Les lésions des tendons fléchisseurs de la main au niveau de la zone II constituent un défi major, par leur fréquence et leurs répercussions fonctionnelles. La proximité des structures anatomiques augmente le risque de lésions pluritissulaires, nécessitant une prise en charge chirurgicale adéquate, un appareillage et une rééducation spécialisée.
Étude rétrospective, descriptive et analytique de 450 patients présentant une section des tendons fléchisseurs de la main en zone II, sur une durée de 6 ans (2017-2022). Les paramètres épidémiologiques, étiologiques, cliniques, thérapeutiques et évolutifs sont étudiés afin de proposer des recommandations pour améliorer le pronostic.
•L'âge moyen était 35 ans, avec une prédominance masculine. •45,84% des patient étaient des travailleurs manuels de force. •43,87 des sections étaient dus à des agressions et 54% des lésions touchaient le côté dominant, les doigts longs: 86% et zone T2 du pouce: 14%. •Atteinte des tendons fléchisseurs superficiel (TFCS) et profond (TFCP): 74% ; TFCS isolé: 14% ; TFCP isolé: 12%. •36,93% plaie tendineuse de type I ; 55,38% type II A ; 7,69% type II B, selon la classification d’Alnot. •Lésions associées: 41,5% des cas. •Durée moyenne d’attente: 48 heures. •96,7% des cas, suture primitive par le point de KESSLER modifié, réparation secondaire dans 3,3% des cas, l'incision en zigzag selon Brunner est la plus utilisée. •Immobilisation post-opératoire et auto-rééducation selon un protocole bien défini. •Évaluation des résultats selon les critères de White & Boyes sur un recul de 24 mois: 25,13% d’excellents et bons résultats, 68,6% de résultats moyens, 6,27% de mauvais résultats. •Variation significative du résultat fonctionnel entre les types de plaies tendineuses, 71,88% d’excellents et bons résultats pour les plaies de type I, 44,83% pour les plaies de Type II A et 37,5% pour II B.
Les lésions des tendons fléchisseurs de la main et surtout en zone II nécessitent une réparation pour restaurer à la fois la force et la mobilité. Pour renforcer la force, il est recommandé d'augmenter le nombre de brins dans les sutures centrales. Pour optimiser les résultats, un protocole de mouvement actif total devrait être initié immédiatement après la chirurgie. La comparaison en chirurgie des tendons fléchisseurs est extrêmement difficile vue la diversité des séries et des méthodes d'évaluation utilisées.
Les sections des fléchisseurs en zone II, anciennement appelée "no man's land", sont particulièrement difficiles en raison de la proximité des structures anatomiques et de la vascularisation précaire, rendant les indications et la gestion complexes.
CO122 Management of severely complex multiple zones flexor tendon injuries secondary to blade assaults.
Flexor tendon injuries secondary to blade assaults are complex and challenging, often involving multiple zones and levels of injury. These injuries can result in poor outcomes, including reduced range of motion, impaired grip strength, and pain. The literature on the management of these injuries is limited, and there is a lack of standardized criteria and guidelines for their treatment.
This retrospective study reviewed 25 cases of severely complex multiple zones flexor tendon injuries secondary to blade assaults treated at the University Hospital of Marrakesh over a 5-year period. The study aimed to describe injury patterns, surgical management, and outcomes, and to identify factors associated with outcomes. Data collected included demographic information, injury details, surgical techniques, and postoperative outcomes. Outcome measures included range of motion, grip strength, pain, sensibility, and functional scores.
The mean age of the patients was 28.4 ± 9.7 years. The majority of patients were male (88%) and manual workers (68%). The most common mechanism of injury was knife attack (68%). The mean number of injured zones per patient was 3.2 ± 0.9, and the mean number of injured tendons per patient was 6.4 ± 2.1. Nerve injuries were present in 80% of patients, and vascular injuries in 64%. Postoperative complications included tendon rupture (16%), infection (12%), and adhesions (24%). The mean range of motion of the injured fingers was 54.8 ± 15.6° for the DIP joint, 67.2 ± 18.4° for the PIP joint, and 19.6 ± 8.2° for the MCP joint. The mean grip strength of the injured hand was 68.4 ± 15.2% of the uninjured hand.
The findings of this study highlight the severity and complexity of flexor tendon injuries secondary to blade assaults. The study emphasizes the need for a meticulous surgical technique and comprehensive postoperative rehabilitation to optimize outcomes. The identified factors associated with poorer outcomes can help guide surgical decision-making and inform patients about potential complications.
This study provides valuable insights into the management and outcomes of severely complex multiple zones flexor tendon injuries secondary to blade assaults. The proposed management decision tree flowchart, based on the study's findings, can serve as a practical guide for surgeons treating these challenging injuries. Further research is needed to investigate the effectiveness of different surgical techniques and rehabilitation protocols to improve outcomes for these patients.
CO123 L'utilisation comme greffon libre du tendon de l'extensor indicis dans la réparation secondaire des lésions tendineuses est-elle sans conséquences ?
L'objectif de notre étude prospective était de vérifier l'efficacité de l'utilisation du tendon de l’extensor indicis comme greffon libre dans les réparations secondaires des lésions tendineuses de la main et juger de la morbidité de son sacrifice.
Les auteurs analysent les résultats d’une série de 32 interventions (2004-2022) des réparations de 30 lésions tendineuses (greffe de tendons fléchisseurs de la main) par l’utilisation de l’extensor indicis comme greffon libre faute de palmaris longus (absent).
Les résultats ont été évalué avec un recul moyen de 75 mois (120 -10) sur des critères subjectifs (douleur, force, limitation des activités, sensation de faiblesse de l’extensor indicis, satisfaction générale) et objectifs (amplitudes en flexion-extension des articulations MP et IP par rapport au côté controlatéral et signe des cornes). Nous n’avons eu à déplorer aucune complication post-opératoire. Aucun patient ne se plaignait de phénomènes douloureux, 13 patients avaient l’impression d’une faiblesse de l’extension de l’index par rapport au côté opposé mais ont reconnu qu’elle n’était nullement gênante. La majorité des patients étaient satisfaits.
Les réparations secondaires des lésions tendineuses ou ligamentaires de la main obligent l’emploi d’une greffe en utilisant le plus souvent le palmaris longus qui ne laisse aucun déficit remarquable. En cas de son absence les auteurs utilisent un autre lieu de prélèvement notamment au niveau du membre inférieur comme le plantaire grêle. Pour cela nous avons expérimenté l’utilisation de l’extensor indicis et nous avons évalué le retentissement de son sacrifice sur la fonction de la main. Cette idée nous est apparue par l’innocuité et l’absence de morbidité de son utilisation comme transfert dans les ruptures du tendon de l’extensor pollicis longus. En effet ce prélèvement semble ne pas provoquer de déficit dans la fonction d'un index privé de son extenseur propre, technique de prélèvement simple, néanmoins il existe comme conséquence une certaine faiblesse de l'extension, il reste donc prudent quant à la recommandation de cette technique chez les travailleurs manuels notamment de force.
Technique de prélèvement simple d’un greffon de bonne qualité mécanique reste une solution de sauvetage quand tous les autres sites de prélèvement ont été éventuellement épuisés. Le déficit d’extension que provoque semble ne pas être très gênant où souvent la faiblesse de l’extension de l’index peut être améliorée par la rééducation, mais la prudence est de mise quand le patient est un jeune et travailleur manuel.
CO124 Ligamentoplastie augmentée par Suture tape dans le cadre des luxations aigues et instabilités chroniques de l'articulation trapézo métacarpienne.
Les luxations traumatiques aigues et les instabilité chronique secondaire de l' articulation trapézométacarpienne sont des lésions rares, mais complexes. Leur prise en charge reste encore débattue. Le traitement chirurgical constitue une option thérapeutique qui est efficace et reproductible. La ligamentoplastie de reconstruction des structures ligamentaires de l'articulation trapézométacarpienne a déjà été décrite, notamment avec l'utilisation d'une structure ligamentaire synthétique de d'augmentation (Suture Tape) Nous proposons d'évaluer le résultat fonctionnel et clinique du recours à une ligamentoplastie libre, avec augmentation, de l'articulation trapézométacarpienne dans le cadre des lésions aiguës et chroniques d'instabilité de l'articulation trapézométacarpienne.
Nous avons mené une étude mono opérateur mono centrique au sein de notre unité de chirurgie de la main. Les patients âgés de 18 à 65 ans ont été inclus. Un antécédent de lésion au niveau de l'articulation trapézométacarpienne constitue un critère d'exclusion. Tous les patients ont bénéficié d'une ligamentoplastie avec un tendon palmaire long renforcé par un suture tête. Les paramètres cliniques et fonctionnels suivants ont été analysés de manière prospective : évaluation analogique de la douleur (EVA), score d'opposition, force de la pince pouce index, Quick DASH.
Nous avons inclus neuf patient de janvier 2021 à janvier 2024. Cinq patient présentent une instabilité chronique secondaire et quatre patient une luxation aiguë de l'articulation trapézométacarpienne. Aucune complication n'a été relevée. L'EVA moyenne 1,7, score d'opposition moyen de 9, le délai de retour à l'activité professionnelle plus petit de 5,4 semaines, le Quick Dash moyen était de 22,4.
La stabilisation chirurgicale en urgence des luxations trapézométacarpiennes reste débattue. Certains auteurs prônent une immobilisation par une contention externe ou un brochage intermétacarpien voire trans trapézométacarpien. D'autres auteurs on décrit de nombreuses techniques de ligamentoplastie à la fois pour les prises en charge des luxations aiguës, et pour les instabilités chroniques. Récemment, quelques techniques avec une augmentation d'un greffon tendineux libre ont été rapportées avec de bons résultas.
La technique de ligamentoplastie avec un greffon tendineux libre augmentée par Suture Tape, constitue une solution thérapeutique efficace, reproductible et fiable, dans le cadre de la prise en charge chirurgicale des instabilités post-traumatiques aiguës et secondaires chroniques.
CO125 Plastie stabilisatrice à l'extenseur ulnaire du carpe dans les implants hamatométacarpiens : étude de faisabilité.
L'arthrose hamatométacarpienne (AHM) est une affection rare, méconnue et sous-diagnostiquée . Elle impacte principalement les travailleurs manuels par la douleur et la perte de mobilité. Des techniques chirurgicales proposent une alternative à l‘arthrodèse intermétacarpienne par mise en place d‘une plastie d‘interposition en pyrocarbone après résection arthroplastique. Cette dernière présente un risque d‘instabilité dorsale de l‘implant. Notre travail étudie la faisabilité d‘adjoindre à cette technique une plastie dorsale stabilisatrice à l‘extenseur ulnaire du carpe (EUC).
Cette étude de faisabilité évalue sur pièce anatomique la possibilité, l'efficacité et les limites de la technique de plastie dorsale. Après individualisation et prélèvement d‘un hémi-EUC, une plastie de retournement est effectuée . Deux tunnels bornes sont effectués sur la base du métacarpien et un troisième au centre de l’hamatum.: l’hémi-EUC est alors positionné en “Z“ à la face dorsale de l‘AHM préalablement réséquée. Après réglage de la tension ligamentaire en position neutre du poignet , 3 systèmes d‘ancrage en interférence maintiennent notre plastie réalisant 3 jambages hamato-métacapriens. La mobilité de l'implant a été évaluée par des tests cliniques, biomécaniques et radiographiques .
Les résultats ont démontré la faisabilité technique de cette plastie dorsale ainsi que la stabilité de l'articulation H-M5 lors des tests radiographiques et biomécaniques particulièrement lors des mouvements composés en flexion et supination. La durée de cette procédure supplémentaire est de 9 min.
L’arthrose hamatomécarpienne est une affection pour laquelle l’arthrodèse intermetacarpienne est une option fiable mais au risque d’une perte de force et de mobilité du 5e rayon. Les rares séries décrivant la technique d’implant d’interposition en pyrocarbone et l’expérience des opérateurs rapportent des cas de luxation dorsale ou d’instabilité ressentie incitant à faire évoluer la technique. Ainsi cet artifice techniquement peu compliqué, ne rallonge que de peu la durée de l'intervention. Il pourrait permettre de réduire le risque de luxation dorsale en permettant aux opérateurs l’utilisation d’un implant moins contraint. Par ailleurs la stabilité supplémentaire s’opposerait aux mouvements de micromobilités prothétique source d’usure prématurée du pyrocarbone. Une étude comparative et sur une population plus grande devrait être effectuée.
La plastie dorsale stabilisatrice à l’hémi-EUC est un artifice technique facilement réalisable qui pourrait renforcer la technique existante d’implant pyrocarbone dans l’AHM. Des études cliniques supplémentaires sont nécessaires pour confirmer ces résultats et valider la technique. Cette innovation pourrait significativement améliorer la qualité de vie des patients affectés par cette pathologie rare mais invalidante permettant de restaurer disparition des douleurs, force et mobilité.
CO126 Performance de l'intelligence artificielle versus chirurgiens de la main dans la détection radiologique de fractures et luxations de la main.
L'intelligence artificielle (IA) s'est très largement développée ces dernières années dans notre vie quotidienne et professionnelle notamment comme outil d'aide au diagnostic radiologique aux urgences. L'objectif de cette étude était d'évaluer les performances diagnostiques d’un logiciel de lecture radiographique associé à un outil d’aide diagnostique basé sur l'IA (Deep Unity Gleamer Boneview) dans la détection des fractures et luxations de métacarpiens et de phalanges.
Cette étude était diagnostique, rétrospective, monocentrique. La population était tout patient admis aux urgences pour un traumatisme de la main ayant eu une radiographie de la main. Chaque radiographie a été analysée de manière indépendante par deux chirurgiens de la main séniors pour confirmer ou non la présence de fracture/luxation détectée. Une re-lecture des données discordantes entre les deux chirurgiens avec les dossiers cliniques a permis de définir le gold standard (GD) comparativement à l'IA. Les performances diagnostiques de l'IA dans la détection des fractures comparativement au GD ont été exprimées en sensibilité, spécificité, valeur prédictive positive (VPP), valeur prédictive négative (VPN) avec un intervalle de confiance (IC) à 95%.
Au total, l'analyse a été de 1915 dossiers de radiographies de main (1892 patients soit 4738 radiographies analysées) de décembre 2022 à janvier 2024. L’âge moyen était de 40,6 ans [16-99]. Le GD a identifié 457 fractures/luxations et 1458 radiographies sans lésions. L'IA a détecté 608 fractures/luxations et 1307 radiographies sans lésion. La sensibilité de l'IA était 97,6% (IC 95%, 95,7-98,7). La spécificité était de 88,9% (87,2-90,4). La VPP était de 73,4% (69,8-76,9) et la VPN était de 99,2% (98,7-99,7). Après re-lecture des données de l'IA, il y avait 11 faux négatifs.
L'IA possède des performances diagnostiques élevées avec une excellente sensibilité dans la détection de fracture/luxation de métacarpiens et de phalanges chez la population adulte comme cela est également montré dans les lésions du carpe et du radius distal dans la littérature.
L'IA s’avère très utile aux urgences mais doit rester un outil d'aide au diagnostic et ne permet pas de se soustraire à l'examen clinique et l'expérience acquise.
CO127 Ultrasound Assessment of Bone Consolidation in Metacarpal and Phalangeal Fractures.
This study aimed to evaluate the efficacy of ultrasound (US) compared to radiography in identifying bone callus formation and fracture consolidation in the hand, specifically in metacarpal and phalangeal bones.
A prospective observational study was conducted on patients with metacarpal and phalangeal fractures who were followed up at the hand surgery and microsurgery outpatient clinic of a philanthropic hospital in São Paulo, between July 2023 and April 2024. Patients were treated either conservatively or surgically with Kirschner wire fixation. Bone callus formation was assessed through serial US exams and weekly radiographs. The follow-up period concluded when evidence of fracture consolidation was observed in both imaging modalities.
A significant difference (p<0,001) was observed between the average time of appearance of the ultrasonographic callus (29,9 +9,5 days) and the radiographic callus (48 +14,1 days) across all analyzed variables.
The ultrasonographic callus appeared approximately 18.2 days earlier than the radiographic callus in all studied variables. Bone healing ultrassound assessment may be a good tool for early rehabilitation
This findings suggests that ultrasound is a viable and effective tool for the early diagnosis of bone consolidation in phalangeal and metacarpal fractures
CO128 Prise en charge percutanée des fractures articulaires des bases de phalanges avec enfoncement central.
Le traitement des fractures articulaires déplacées de la base des phalanges peut s’avérer complexe. La bonne prise en charge de ces fractures conditionne le résultat fonctionnel à court terme et le risque d’arthrose à long terme. La prise en charge à foyer ouvert est parfois complexe. Le traitement orthopédique ou le fixateur externe ne permettent pas la réduction d’un pavé central. L’objectif de ce travail est d’évaluer les résultats d’une technique peut invasive des fractures avec enfoncement d’un pavé central des fractures de base de phalange.
Cette étude clinique est une série de 5 patients présentant des fractures articulaires déplacées avec enfoncement d’un pavé central d’indication chirurgicale. La méthode consiste en un traitement percutané avec relèvement du pavé central par broche de 18/10 épointée centro-médullaire et stabilisation du pavé articulaire par broches ou vis de soutient sous contrôle scopique. Les patients sont pris en charge en urgence (dans les 7 jours suivant le traumatisme) pour une prise ne charge sous ALR au bloc opératoire. Ils sont revus à 7 jours, 21 jours post opératoires et le matériel est retiré entre 6 et 12 semaines post opératoires.
Les résultats montrent une bonne consolidation osseuse du pavé central et un résultat fonctionnel très satisfaisant chez l’ensemble des patients de la série.
Cette méthode chirurgicale, inspirée de la prise en charge des fractures du plateau tibial, est simple, rapide, peut invasive. Elle évite les prises en charge à ciel ouverte de type gun-shot ou les chirurgies ligamentaires associées. La récupération fonctionnelle est plus rapide et le risque d’enraidissement réduit.
La réduction du pavé central par une broche centro-médullaire percutanée avant stabilisation, dans les fractures articulaires de la base des phalanges avec pavé central enfoncé, semble une bonne alternative chirurgicale au traitement à ciel ouvert.
CO129 A comprehensive 3D printed external fixator for complex hand Injuries: design, clinical outcomes, and cost-effectiveness.
Finger injuries, particularly open fractures and septic arthritis, pose significant challenges in management due to their complexity and contamination. Traditional external fixators often lack adaptability and affordability. This study presents a novel 3D-printed external fixator designed to address these limitations and evaluates its clinical outcomes in 12 patients with diverse finger injuries.
A retrospective case series was conducted on 12 patients with complex finger injuries treated with the 3D-printed external fixator. The fixator's design, manufacturing process using fused deposition modeling (FDM) with polylactic acid (PLA) filament, and clinical outcomes were analyzed. Patient demographics, injury characteristics, operative details, and follow-up data were collected.
The mean patient age was 42.5 years (SD 15.2). Injuries included open fractures (n=8), septic arthritis (n=3), and fracture with concomitant septic arthritis (n=1). Mechanisms of injury included motor vehicle accidents (n=4), crush injuries (n=3), bites (n=2), and diabetic infections (n=2). Injuries involved the proximal interphalangeal (PIP) joint (n=5), distal interphalangeal (DIP) joint (n=4), metacarpophalangeal (MCP) joint (n=2), phalanges (n=7), and the first metacarpal (n=1). The mean follow-up duration was 14.3 months (SD 5.1). All fractures achieved union, with a mean time to union of 7.2 weeks (SD 2.3). Functional outcomes, assessed using the Quick Disabilities of the Arm, Shoulder, and Hand (QuickDASH) score, showed significant improvement, with a mean pre-operative score of 68.2 (SD 12.5) and a mean post-operative score of 15.4 (SD 8.7).
The efficacy of the 3D-printed external fixator system was supported by mechanical stress simulations and its lightweight design (5g-35g). The total cost of the fixator was less than 3 dollars, making it a cost-effective solution. External fixators, including this system, offer advantages over invasive surgery by minimizing scarring. The system's reduced bulkiness, flexibility, and lightweight construction contribute to its adaptability. Its design addresses complexities associated with metacarpophalangeal (MCP) articulation and concurrent fractures. The fixator's compatibility with standard 3D printers enhances its accessibility and affordability, making it a valuable tool for managing hand fractures.
The 3D-printed external fixator demonstrated excellent clinical outcomes in managing complex finger injuries. Its adaptability, affordability, and ease of fabrication make it a valuable tool for surgeons. Further research is warranted to validate these findings in a larger cohort.
CO130 Ostéosynthèse des fractures des métacarpes et des phalanges par le système de fixation externe HK2.
Le brochage percutané est une technique largement utilisée pour la stabilisation des fractures déplacées des doigts et du pouce, mais expose au risque de déplacement secondaire des fractures et de migration des broches. Le but de notre travail était d’évaluer les résultats cliniques et fonctionnels de l’utilisation du système de fixation externe HK2 (mini-fixateur externe). Le matériel est constitué de broches de Kirschner de 1,2 et 1,5 mm de diamètre, introduites en percutané, pliées et solidarisées entre elles à l’aide d’un connecteur en aluminium.
Dans cette série, multi-opérateur entre 2018 et 2023, nous avons opéré 35 patients ( 40 doigts), l’âge moyen est de 36 ans (15-74) avec une prédominance masculine (29 hommes et 6 femmes). Les fractures étaient fermées dans 39 cas, déplacées et localisées au niveau des métacarpes (30) ou des phalanges (10). Chez cinq patients deux rayons étaient fracturés. Le doigt le plus touché était l’auriculaire (20 cas). Le brochage percutané était croisé ou inter-métacarpien. Une mobilisation précoce était autorisée en postopératoire immédiat. L’ablation de matériel était faite, en box de consultation à la 6e semaine (5-8) postopératoire. L’évaluation incluait les mobilités digitales (TAM), la force de serrage au JAMAR, le QuickDASH, la satisfaction des patients et les complications.
Au recul moyen de 28 mois (4 – 68 mois), les résultats étaient très satisfaisants, sans aucune infection locale ni déplacement secondaire de la fracture ni des broches. Dans un seul cas, une réaction sur broches a été constatée. Comparativement au côté controlatéral, les mobilités des doigts (TAM) et la force de serrage étaient de 90% et 85% respectivement. Le QuickDASH à 8. Les patients étaient très satisfaits et satisfaits dans plus de 95% des cas.
Le système de fixation externe HK2 présente une stabilité primaire grâce à son système de connecteur externe de broches, ce qui permet une auto rééducation précoce de la main. Il a l’avantage aussi de la simplicité et efficacité de la technique, il évite l’abord chirurgical du foyer de fracture, ce qui présente un intérêt majeur dans les factures comminutives. Aucun déplacement secondaire n’a été constaté dans notre série. La récupération clinique et fonctionnelle était satisfaisante.
Le système HK2 est utile et facile d’utilisation dans le traitement chirurgical des fractures des métacarpes et des phalanges et nous pensons qu’il doit faire fait partie de l’arsenal thérapeutique dans la prise en charge de ces fractures y compris les fractures comminutives.
CO131 Est-il indispensable d'enfouir les broches après synthèse d'une fracture d'un metacarpien?
As already disclosed in the literature, K-wires are a reliable technique for unstable displaced metacarpal fractures. Whether percutaneous pinning or plate fixation is more appropriate for metacarpal fractures is still open to debate. Most surgeons utilizing K-wires bury them under the skin as exposed K-wires are reported to be associated with discomfort by the patients, limitation in the ADL, and infections. In our center, metacarpal fractures are usually treated with exposed K-wire osteosynthesis. We report our experience supporting this technique as reliable and well tolerated by the patients, as well as decreasing the costs of the operating room and the need to further hospitalizations
we analyzed the data of patients who underwent osteosynthesis with exposed K-wire for metacarpal fracture from February to September 2023. We collected demographic data for each patient along with the time between the osteosynthesis and the removal of the hardware, the presence of infection, comorbidities and the quick DASH score collected at four weeks from the surgery.
100 patients were finally included. 70% of patients were male, and the average age was 38,4 years old. The most involved digit was the fifth of the right hand (33.3%). The average time between the osteosynthesis and the wire(s) removal was 36,2 days. We registered 6 cases (6%) of infection and 1 case of intolerance due to the patient's unknown allergy to nickel. 5 cases were resolved with antibiotics, whereas the other patient with infection and the patient with an allergy had to undergo anticipated hardware removal and were immobilized in plaster. The average quick DASH was 22,44.
Exposed K-wires are a reliable technique for the osteosynthesis of metacarpal fractures with a short learning curve. Leaving the wire outside the skin allows an easy removal of the wire if an infection occurs. Despite the patient having to keep a bandage for the whole period of healing, ADL are not compromised with little or no pain. Once the fracture is healed the removal of the hardware is performed as an outpatient procedure, decreasing the number of hospitalizations and the costs for the structure.
CO132 Une petite physique de la broche de Kirschner et son application à la chirurgie de la main.
La broche de Kirschner, introduite au début du 20e siècle par Martin Kirschner dans le traitement des fractures osseuses, connaît depuis quelques années une renaissance dans la chirurgie de la main en raison de sa technique opératoire peu invasive et de sa fabrication moins coûteuse que celle des autres matériaux d'ostéosynthèse. Sa manipulation est considérée comme plus simple que celle des vis et des plaques d'ostéosynthèse. Mais ce dernier point n'est valable que si les propriétés physiques du matériau, les principes géométriques et physiques sont pris en compte lors de l'ostéosynthèse.
Nous nous sommes demandé quels facteurs l'influençaient le résultat du traitement des ostéosynthèses et des arthrodèses par broches de Kirschner ? Dans quelle mesure ce résultat dépend-il du choix du calibre des broches, de leur longueur, de leur point d'entrée, de l'angle de position et de la technique d'insertion des broches ? Des réflexions physiques sur la broche en soi, sur son perçage dans l'os, sur la stabilité de l'ostéosynthèse ou de l'arthrodèse et sur l'interaction tissulaire de la broche de Kirschner sont présentées. En se basant sur les principes géométriques et mécaniques, leur mise en œuvre pendant les ostéosynthèses et les arthrodèses est d'abord abordée de manière purement théorique. La dépendance du frottement par rapport au carré, de l'élasticité par rapport à la puissance 3 et de la déformation plastique par rapport à la puissance 4 a un impact direct sur la technique opératoire et la stabilité de la construction. Ainsi, une broche de Kirschner de 1,1 mm de diamètre a une élasticité 1,8 fois plus faible qu'une broche de 0,9 mm de diamètre, tout en étant 2,2 fois plus résistant à la déformation plastique. Les forces de levier associées au caractère creux des os expliquent en outre que seules des broches bicorticales, insérées selon un angle approprié, garantissent une stabilité durable. Cela est illustré par des applications cliniques courantes, par exemple l'ostéosynthèse classique ou intramédullaire au broche de Kirschner, placement d‘une vis canulée ou la transfixation selon la méthode d'Iselin des fractures du métacarpe.
Le respect des principes physiques, certes simples mais souvent ignorés, améliore, outre la prise en compte différenciée des données anatomiques, les résultats des traitements d'ostéosynthèse et d'arthrodèse par broches de Kirschner.
CO133 Ostéosynthèse des fractures spiroïdes de métacarpien par cerclage au fil, résultats cliniques et radiologiques.
Les fractures spiroïdes de métacarpien sont fréquentes. La stratégie thérapeutique continue d’évoluer avec la démocratisation du vissage centro médullaire lorsqu’une indication chirurgicale est indiquée : accourcissement du métacarpien, angulation, perte de contact osseux, clinodactylie. Les autres stratégies thérapeutiques sont l’ostéosynthèse par vis isolées ou plaque. Certains auteurs ont rapporté des cerclages au fil métallique. Nous proposons l’utilisation de cerclage au fil par un abord mini invasif.
43 fractures de métacarpiens ont été incluses (38 mains). Les critères d’inclusion étaient : (1) suivi clinique minimum d’un an (2) absence d’antécédant de fracture sur le même métacarpien (3) absence d’ostéosynthèse combinée. La technique opératoire consistait en un court abord de la fracture et un cerclage de la spire par deux ou plus nœud de type niceknot au fil non résorbable. Les critères cliniques d’évaluation étaient : mobilités des différentes articulations (MCP, IPP, IPD), douleur (échelle visuelle analogique) durée avant reprise du travail. Les critères radiologiques étaient : déplacement secondaire et consolidation. En postopératoire, une attelle de type repos poignet était positionnée à titre antalgique et la kinésithérapie était débutée immédiatement.
Cinq patients ont été perdus de vue. Au final, 37 fractures (35 mains) ont été évaluées. A 16 mois (+/- 3.2) de suivi moyen, les mobilités complètes et symétriques ont été observés chez 34/35 patients. La douleur était nulle au dernier suivi. La reprise du travail a été permise au terme de 3.6 sem. (+/- 1.7) chez les patients non travailleurs manuels et 6.9 sem. (+/- 2.5) chez les patients travailleurs manuels. Radiologiquement, la consolidation a été obtenue chez tous les patients sans déplacement secondaire. Aucune complication n’a été rapportée. Dans un cas, une empreinte osseuse de résorption du fil a été observée sans complication clinique.
La technique d’ostéosynthèse par cerclage au fil est une technique fiable et reproductible. Aucun retrait du matériel n’est nécessaire. Les avantages économiques et l’impact écologique sont à évaluer dans une étude plus importante.
CO070 L’échographie de la membrane interosseuse est-elle fiable après une fracture de la tête radiale ?
Les fractures de la tête radiale sont considérées comme des lésions isolées du cadre antébrachial (CAB). Compte tenu de la proportion des lésions associées de la membrane interosseuse (MIO) rapportée dans la littérature, nous avons supposé qu’il existait des lésions intermédiaires au syndrome d’Essex-Lopresti pourvoyeuses d’une instabilité du CAB. L’objectif de cette étude était d’établir l’incidence des MIO significativement lésées par contrôle échographique après une fracture de la tête radiale et d’évaluer la répercussion clinique de ces fractures au niveau du poignet au moment du traumatisme et à 1 an.
Nous avons prospectivement inclus des patients qui présentaient une fracture de la tête radiale, tout stade confondu de la classification de Mason, de 2019 à 2022. Une échographie dynamique à la recherche d’une lésion de la MIO était réalisée dans les 10 jours suivants la fracture et les patients étaient réévalués cliniquement à 10 jours, 6 semaines, 3 mois, 6 mois et 1 an. L’utilisation du score PRWE permettait d’évaluer la fonction du poignet à 1 an. Nous avons analysé la présence ou non d’une lésion de la MIO à l’échographie en fonction du stade de la fracture, du score PRWE à 1 an, de la présence ou non d’une douleur initiale au poignet, de l’index radio-ulnaire distal (RUD), du sexe et de l’âge.
Nous n’avons pas retrouvé de lésion de la MIO sur les 40 patients inclus dans notre étude. La présence ou non d’une douleur au poignet n’était pas corrélée significativement au stade de la classification de Mason ni à l’index RUD. Il n’existait pas de différence significative du score PRWE à 1 an en fonction du type de fracture, sauf pour les lésions d’Essex-Lopresti (p = 0,008).
Les douleurs initiales et l’altération fonctionnelle du poignet à 1 an peuvent être liées à une atteinte non visualisée à l’échographie de la MIO (lésion partielle de la BC, lésion proximale ou distale de la MIO), à une lésion d’un autre stabilisateur du CAB (complexe triangulaire fibro-cartilagineux ou TFCC) qui peut être isolée ou combinée à une atteinte de la MIO, ou à une aggravation progressive des lésions.
Des études complémentaires sont nécessaires pour évaluer la place de l’échographie dans le diagnostic des lésions de la MIO.
CO045 Maladie de Dupuytren: Un antécédent de fasciotomie percutanée à l'aiguille constitue-t-il un facteur de risque de complications postopératoires en cas une fasciectomie à ciel ouvert secondaire? Une étude rétrospective à propos de 62 cas.
La maladie de Dupuytren est une affection bénigne entraînant une contracture progressive des doigts et une incapacité fonctionnelle. De nombreux traitements ont été décrits. Si la fasciectomie à ciel ouvert reste le traitement de référence, la fasciotomie percutanée à l'aiguille (FPA) est une option fiable pour les contractures primaires non compliquées, avec toutefois un taux élevé de récidive conduisant souvent à une chirurgie secondaire par fasciectomie. Hypothèse : Un antécédent de traitement par FPA avant une fasciectomie à ciel ouvert augmente le risque de complications postopératoires après fasciectomie à ciel ouvert.
Une étude rétrospective monocentrique a été menée, incluant 62 interventions pour 56 patients opérés pour une maladie de Dupuytren palmo-digitale par fasciectomie à ciel ouvert entre novembre 2016 et novembre 2020. Aucune différence significative n'a été observée entre les deux groupes en ce qui concerne le stade de sévérité, les comorbidités, la mobilité préopératoire. Nous avons comparé les résultats des patients avec antécédent de FPA sur les mêmes doigts à ceux sans antécédents de FPA. Le critère de jugement principal était le taux de complications survenant pendant la chirurgie ou durant le suivi postopératoire.
Le taux de complications (amputations, lésions nerveuses, sepsis) était de 26% dans le groupe A (antécédent de FPA) contre 9% dans le groupe B (sans FPA préalable) (p=0,0482), correspondant à un risque relatif de complications de 2,8 (IC95 = [1,22 -6,42]) en cas de FPA préalable. Le temps de garrot par rayon opéré était plus élevé dans le groupe A par rapport au groupe B (34,1 min contre 24,9 min, p=0,0001).
: Un antécédent de FPA pour maladie de Dupuytren peut entraîner un taux plus élevé de complications majeures peropératoires ou postopératoires lorsqu'une fasciectomie ouverte est finalement réalisée en cas de récidive par rapport à une fasciectomie ouverte en première intention.
CO112 Sarcome épithélioïde à la main et au membre supérieur : éléments cliniques et pronostiques.
Le sarcome épithélioïde (SE) est une tumeur maligne du sujet jeune peu connue. Localisée préférentiellement au niveau de la main, elle se caractérise par un aspect clinique et anatomopathologique trompeur. L’objectif de cette étude est de préciser les spécificités cliniques et pronostiques à long terme de cette tumeur à la main et au membre supérieur.
Nous avons analysé rétrospectivement les bases de données cliniques de 3 centres experts référents sarcome pour les patients atteints de SE au membre supérieur. Au niveau de la main nous avons précisé les zones atteintes sur chaque rayon digital. L’analyse de la survie a été réalisée selon la méthode de Kaplan Meyer.
Dix-huit patients ont été inclus sur une période moyenne de 5,6 ans. La main et le poignet étaient les régions les plus touchées du membre supérieur. L’atteinte du 1er rayon, du 2e rayon et de la 1ère commissure représentait 86% des patients. Aucune atteinte du 5e rayon n’a été constatée. La taille du SE allait de 150 mm à 5 mm. La tumeur a récidivé chez 59% des patients. Huit décès sont survenus. Ces derniers sont davantage survenus chez les patients qui présentaient une tumeur volumineuse, une localisation proximale et des métastases à distance. Le taux de survie à 5 ans était de 70,1 % et à 10 ans de 57,4 %.
Cette étude est la seule à proposer une analyse topographique précise de la tumeur à la main. Les cas isolés rapportés dans la littérature retrouvent fréquemment une atteinte des 1er et 2ème rayons qui semblent être les doigts les plus touchés par le SE. Notre série présente le taux de récidive le plus élevé comparativement aux autres études. Le taux de survie à 5 ans et à 10 ans varie beaucoup dans la littérature. La localisation proximale en amont du poignet et la taille importante de la tumeur semblent constituer un facteur de mauvais pronostic important.
La région anatomique et l’envahissement tumoral conditionnent l’espérance de vie du patient. Nous suggérons que toute lésion cutanée palmaire, localisée au niveau du pouce, de l’index ou de la 1ère commissure chez un sujet jeune, doit faire l’objet d’une biopsie systématique et non d’une simple surveillance ou d’examens d’imagerie complémentaires pouvant induit un retard diagnostic aux lourdes conséquences.
CO107 Morbidité de la zone donneuse dans le traitement des syndactylies de l’enfant. Étude comparative rétrospective.
Lors du traitement des syndactylies de l’enfant, en fonction de la sévérité et de la technique de libération, une greffe de peau est souvent nécessaire. Plusieurs sites donneurs peuvent alors être utilisés avec des avantages et des inconvénients spécifiques à chaque zone. Les données de la littérature actuelle ne permettent pas de conclure à la supériorité d’un des sites, l’objectif était d’analyser spécifiquement la morbidité des 3 différentes zones donneuses de greffe de peau totale au membre supérieur et leurs résultats fonctionnels et cosmétiques.
Tous les patients opérés d’une syndactylie congénitale, avec un recul de plus de 6 ans, ont été inclus de façon rétrospective et bicentrique. Les formes associées à des malformations plus complexes (maladie des brides amniotiques ou ectrodactylie) ont été exclues. 3 sites donneurs différents ont été utilisé pour prélever la greffe de peau totale : pli du poignet, pli du coude ou de la face interne du bras. Une évaluation fonctionnelle avec analyse de la qualité de la cicatrice du site donneur (score OSAS) par le patient et l’examinateur couplée à une analyse des résultats fonctionnels et de la qualité de vie par des scores spécifiques (Withey, OSAS et PedsQL) ont été effectués au dernier recul.
Sur 116 patients, opérés entre 2008 et 2023, 74 patients représentant 104 commissures ont accepté de participer. La répartition en fonction du site donneur était : 12 patients dans le groupe « bras », 28 patients dans le groupe « coude » et 34 dans le groupe site « poignet » ; et le recul moyen était respectivement de 154,3 mois +/- 50,4, 47,5 mois +/- 36,7 et 69,8 mois +/- 43,8. La moyenne des scores OSAS retrouvait une différence statistiquement significative (p<0,01) entre les trois groupes concernant la zone donneuse : 17,7 + /- 9,1 pour le poignet, 18,2 +/- 12,1 pour le coude et 29,8 +/- 10,5 pour le bras. Pour la zone receveuse, il n’a pas été retrouvé de différence statistiquement significative du score OSAS en fonction du site donneur.
La prise de greffe de peau au niveau du poignet semble être associée à une moindre morbidité dans le traitement des syndactylies congénitales de l’enfant avec des meilleurs résultats objectifs et subjectifs sur la zone donneuse, que les prélèvements au niveau du coude ou du bras, sans différence sur les résultats cosmétiques et fonctionnels au niveau de la zone receveuse.
CO062 Résultats cliniques et qualité de vie après neurotisation du nerf musculocutané par les nerfs intercostaux à un recul moyen de 5,3 ans chez 17 patients.
L’objectif de notre étude était d’évaluer les résultats de la neurotisation des nerfs intercostaux (NIC) sur le nerf musculocutané (NMC) pour la réanimation de la flexion du coude chez les patients atteins d’une paralysie complète du plexus brachial post-traumatique (PCPB). Les objectifs secondaires étaient l’évaluation de la qualité de vie (Quick Dash et SF-36) et un retentissement sur la fonction respiratoire éventuel (échelle clinique mMRC).
Dans cette étude analytique rétrospective 17 patients ont été inclus, le suivi moyen était de 5,3 ans. Le résultat était considéré comme bon si la flexion du coude était supérieure ou égale à M3 selon l’échelle BMRC (≥M3) mauvaise si inférieure ( L’âge moyen était de 27,4 ans. La durée moyenne de dénervation était de 5,8 mois. 8 patients étaient dans le groupe ≥M3, 9 patients étaient dans le groupe Nos résultats montrent que la chirurgie de neurotisation des NIC sur le NMC permet dans environ un cas sur deux une récupération de flexion du coude chez les patients victime de PCPB. Bien que modestes ces résultats permettent chez ces patients une amélioration de leur qualité de vie sans complication per ou post opératoire.
CO020 « Mes mains j’y tiens ! ». Court-métrage éducatif pour la prévention des accidents de la main chez l’enfant.
Les traumatismes de la main représentent un véritable enjeu de santé publique en France et dans le monde, représentant une charge économique importante estimée à plusieurs milliards d’euros par an. En pédiatrie, les traumatismes de la main sont également très fréquents, et s’expliquent par la découverte, par les enfants, du monde qui les entoure et par leur ignorance des dangers. L’objectif de cette étude était de réaliser un court-métrage d’animation afin de sensibiliser et d’éduquer les enfants, et par ricochet, les parents, aux accidents habituels de la main.
Un film d’animation éducatif d’une durée de 5 minutes a été réalisé en collaboration avec une entreprise spécialisée dans les animations pour enfants afin d’adapter les messages aux plus jeunes. L’écriture du script a été effectuée de façon multidisciplinaire entre chirurgiens de la main enfants et adultes, pédiatres, psychologues, instituteurs, et des enfants conseils. L’objectif était de présenter l’anatomie de la main puis de décrire les principaux accidents et sites et les comportements à risques. Le projet a ensuite été validé par la Fédération Européenne des Services d’Urgences Mains (FESUM).
Sur 835 enfants interrogés, avec un âge moyen de 9,43 ans, 88% ont déclaré s’être déjà blessé aux mains et 86% connaitre quelqu’un ayant présenté un traumatisme de la main. 30% des enfants ne connaissaient pas les situations dangereuses. Sur 565 enfants interrogés après avoir vu le film, 97% ont déclaré avoir compris les situations dangereuses, significativement différent par rapport aux réponses pré-projection. 45% des enfants ont regardé le film avec leurs parents, 57% pensent pouvoir changer leurs habitudes et 33% ont recommandé à leurs proches de regarder le court-métrage.
Les blessures de la main devraient constituer un enjeu prioritaire, en particulier en termes de prévention. Plus de la moitié des traumatismes de la main chez l’enfant se produisent dans la maison ou le jardin. Les blessures de la main en pédiatrie sont principalement constituées par les écrasements de la phalange distale, les plaies par un objet tranchant, et les morsures. Si des systèmes de prévention existent, seulement moins de 10% des ménages en seraient équipés.
Ce court-métrage décrit les différentes possibilités d’accident et situations dangereuses, ciblant les enfants âgés de 6 à 12 ans, et indirectement les adultes. Bien que cette étude présente des résultats encourageants, la diffusion nécessite encore d’être élargie et son effet sur l’incidence des traumatismes de la main d’être étudié afin d’évaluer son impact et ses bénéfices.
CO105 Réanimation de l’opposition du pouce par transfert tendineux du fléchisseur superficiel du 4e doigt chez l’enfant. Résultats fonctionnels et esthétiques à propos de 13 cas.
L'opposition du pouce (OP) est une fonction essentielle pour la motricité fine de la main. Chez l’enfant, le déficit de l’OP peut être acquis ou congénital notamment dans le cadre d’une hypoplasie congénitale du pouce. Un traitement chirurgical peut être proposé pour restaurer cette OP, notamment le transfert du tendon du fléchisseur superficiel du 4e doigt (FS4D). Notre étude évalue les résultats de ce transfert tendineux chez l’enfant.
Treize transferts tendineux ont été réalisés dans notre centre entre janvier 2008 et mai 2023 chez 9 enfants de 10 mois à 4 ans (Moyenne 3,6 ans). Ils présentaient un déficit de l’OP unilatéral (5 cas) ou bilatéral (4 cas) dans le cadre d’une hypoplasie du pouce, d’une duplication du pouce ou en complément d’une pollicisation. L’ensemble des enfants ont été évalué par un kinésithérapeute spécialisé dans la rééducation de la main pédiatrique avec un recul moyen de 2,7 ans [0,5 ; 4,7] à un âge moyen de 6,4 ans [4,2 ; 8,9 ans]. L’OP est évaluée à l’aide de l’échelle de Kapandji. La préhension est évaluée à l’aide du score de Percival. La force de préhension et de la pince pouce-index est mesurée à l’aide d’un dynamomètre (Jamar et pour pince pollici-digitale). La sensibilité discriminatoire du pouce est évaluée à l’aide d’un discriminateur De Mayo. Le mouvement de flexion, la force, la sensibilité et la trophicité du 4e doigt sont également évaluées.
Le score de Kapandji moyen est de 7,3 [5 ; 10]. Le score de Percival moyen est de 18/22 [10 ; 22]. Les forces moyennes sont de 4,6 kg [0,1 ; 11] pour la préhension et de 1,5 kg [0 ; 2,6] pour la pince pouce-index. Le sensibilité discriminatoire de la pulpe du pouce moyenne est de 3 mm [2 ; 4]. Les niveaux de satisfaction parentale moyens déclarés sont de 8/10 [6 ;10] concernant la fonction et 9/10 [6 ;10] concernant l’esthétique. Enfin l’évaluation du 4e doigt est normale chez tous les enfants, ne présentant aucune séquelle.
Notre étude est limitée par le nombre de cas évalués mais aussi par leur âge. En effet, les enfants n’ayant pas acquis la totalité de leur motrice fine, peu d’outils ont été validés pour évaluer la fonction de la main.
Les résultats fonctionnels et esthétiques obtenus dans notre série suggèrent que le transfert tendineux du FS4D est une technique fiable pour la réanimation de l’OP chez l’enfant.
CO012 Blocage de l'hématome isolé ou associé au blocage du nerf périphérique dans la réduction des fractures du poignet. Étude prospective comparative.
La douleur perçue par le patient lors de la réduction d'une fracture du poignet provoque de l'inconfort et interfère avec le succès de la réduction. Malgré cela, peu d'études l'ont analysé, de sorte que la meilleure technique pour réduire la douleur n'a pas encore été définie. L'objectif de ce travail était d'évaluer si la douleur éprouvée lors de la réduction de la fracture du radius distal en utilisant le blocage de l'hématome plus le blocage nerveux au poignet est moindre que celle perçue en utilisant le blocage de l'hématome isolé et si le succès de la réduction fermée est au moins le même.
Étude clinique prospective comparative menée dans deux hôpitaux universitaires. Pendant une année, toutes les fractures aiguës du radius distal chez des patients adultes nécessitant une réduction fermée et une immobilisation ont été incluses dans l'étude. Les données démographiques, le type de fracture, l'échelle analogique visuelle de la douleur à différents moments, le succès de la réduction et les complications survenues ont été recueillis.
192 patients ont été inclus, 93 traités avec le blocage isolé de l'hématome et 99 avec le blocage de l'hématome plus nerveux. Il n'y avait pas de différences entre les groupes en termes de données démographiques, de comorbidités et de type de fracture. La douleur perçue dans les doigts lors de la réduction était de 7,3 points dans le groupe de blocage de l'hématome isolé et de 5,2 dans le groupe de l'hématome plus blocage nerveux (diminution statistiquement et cliniquement significative). Les différences trouvées à d'autres moments et endroits n'étaient pas statistiquement significatives. La réduction a été considérée comme satisfaisante dans 77/93 cas dans le groupe de blocage de l'hématome et dans 81/99 cas dans le groupe de l'hématome plus blocage nerveux. Aucune complication n'a été observée.
Le blocage de l'hématome plus le blocage nerveux au poignet est plus efficace que le blocage isolé de l'hématome pour réduire la douleur perçue lors de la réduction des fractures du poignet. Il est particulièrement efficace pour la douleur dans les doigts. Malgré cela, cette technique n'est pas suffisante. Nous estimons qu'il serait très utile de réaliser davantage d'études centrées sur cet aspect en raison de l'impact clinique important qu'elles pourraient avoir.
P04 Séquelles de Paralysie obstétricale du plexus brachial Place de la désinsertion du sous scapulaire et de l’ostéotomie de dérotation de l l’humérus.
Les paralysie obtéricales du plexus brachial ,POPB, survenat lors des accouchements naturels font suite à une élongation du plexus brachial pendant les manoeuves d’extraction du nouvea né. Duchenne de Boulogne n’a pas mis de doute sur la nature traumatique et les théories dysgénésique, malformative, vasculaire, malpositionnelle n'ont plus de défenseurs. La récupération spontanée témoigne d'une simple sidération radiculaire temporaire mais d’autres lésions avec une atteinte de la solution de continuité au sein du plexus brachial entraîne un handicap avec récupération partielle ou absente . La chirugie nerveuse a amélioré le resultat mais les geste palliatifs continuen à donner une resultat fontionel satisfaisant et esthétique meilleur
Prise en charge tous les nouveaux nés par Un simple suivi (kinésithérapie) . La rééducation précoce (mobilisations, stimulations, immobilisations et adjuvants) permet de conserver les qualités du système articulaire et musculaire, dans l’attente de la récupération de la commande nerveuse. Nous opérons les séquelles fonctionnelles (aucun geste sur les nerfs ) 41 cas Evolution naturelle La majorité des séquelles concerne l ’épaule avec une main correcte La main touchée reste la plus grave des atteintes clinique La gène fonctionnelle est la difficulté à amener la main à la Bouche et à la tête Techniques Désinsertion du sous scapulaire Age : moins de 04 ans Techniques Ostéotomie de dérotation de l ’humérus Age :plus de 06 ans Cas particuliers: L ’ostéotomie de l ’ humérus a été pratiqué sur des « mains » paralytiques
Le résultat esthétique est décevant pour les parents Il y a une nette amélioration du geste main-bouche pour les atteintes de l'épaule sur une bonne fonction de la main et du coude Lorsque la main est sévèrement atteinte tous les gestes faits ne ramènent aucune satisfaction
Les séquelles de paralysie obstétricale du plexus brachial sont souvent améliorés par de simples gestes chirurgicaux palliatifs. La rééducation prolongée des la naissance permet d ’avoir un meilleur résultat de la chirurgie La désinsertion du sous scapulaire et la dérotation de l ’humérus restent des gestes de choix mais sont souvent mal compris des parents qui ont longtemps attendu un geste depuis la naissance de l ’enfant .c’est pour cela qu’il est important d’en parler bien avant …
La chirurgie nerveuse est un choix à faire assez tôt par des mains habituées avec souvent la déception totale mais il ne faut pas rater l'âge du geste este palliatif
P05 Reconstruction par fibula libre des pertes de substances diaphysaires du bras et de l'avant bras dans les pertes de substance post-traumatique et les résections tumorales.
Les greffes osseuses vascularisées ont permis d'améliorer le résultat dans les pertes de substances diaphysaires nécessitant un matériel approprié et une qualification mais la place des greffes libres reste un geste thérapeutique simple et à la portée
Un cas de tumeur de l'humérus a bénéficié d'une résection de la diaphyse et une reconstruction par fibula libre Un cas de tumeur ulnaire métastatique pulmonaire a bénéficie d'une résection et une reconstruction par fibula libre Quatre patients porteurs de dislocation radio ulnaire distale ont bénéficié d'un allongement du radius et d'une greffe fibulaire libre Cinq patients porteurs de lésions de Monteggia négligées ont bénéficié d'un allongement de l'ulna et d'une greffe fibulaire libre
Aucun incident opératoire Evolution simple Consolidation et réhabilitation du greffon fibulaire Reprise de la fonction du membre supérieure
9023Pathologies froides (Statistiques 2001-2011); Rachis cervical C3C7 687Arthrodèses antérieures (aucun échec 1986-2007); Rachis cervical C1C2 76Arthrodèses postérieures (aucun échec 1986-2007); TCG du genou 19Cas, 12Juvara (un échec 1987-2004); Dislocations radio-ulnaires distales 4Allongement (aucun échec); Scolioses 346Greffes postérieures (un échec 1987-2016); LRE 337Greffes Latarget (aucun échec 2001- 2011); LCH 122Ostéotomie de Salter Greffe (aucun échec 1997-2007) Allongement diaphysaires 37Cas Type Wagner Greffe spongieuse (aucun échec 1987-2015); Gonarthroses 204Ostéotomie addition (aucun échec 1995-2015); Tumeurs 8Reconstruction fibula (1humérus, 1fémur, 2tibias, 1ulna, 1col fémoral et 2cotyles (aucun échec 1987-2015); Pseudarthroses diaphysaires 441Greffes (97 reprises 1987-2015) Pseudarthrose scaphoïde carpien 148Matti-Russe (27résorptions 1986-2015); Très peu de complications et d’échec, cicatrices inesthétiques et douleurs du site donneur Du point de vue physique les autogreffes corticales sont solides au début et c’est très bien mécaniquement et les spongieuses permettent un meilleur remplissage. Du point de vue caractéristique les autogreffes ont un haut pouvoir ostéogénique et sont intégrées très rapidement surtout si elles sont vascularisées Du point de vue spécifique la crête iliaque antérieure est surtout corticospongieuse règle les problèmes mécaniques ainsi que la fibula et la crête tibiale antérieure et la crête iliaque postérieure pour le remplissage d’os spongieux afin d’éviter le problème classique de la quantité et la qualité Du point de vue technique, en tenir compte dans la formation des chirurgiens Du point de vu global très peu de complications
Les greffes osseuses autologues en chirurgie orthopédique sont encore d’actualités malgré l’avènement des allogreffes, des hétérogreffes et les substituts osseux Il faut continuer à encourager les autogreffes surtout par la formation des chirurgiens engagés dans de ONG
P41 La survenue de fractures de l'avant-bras est elle influencée par le déficit de vitamine D chez les enfants sans antécédents autant que la violence des traumatismes a propos de 412 cas.
La fréquence des fractures de l'avant pour des traumatismes de violence différente chez des enfant en bonne santé serait du à un déficit de vitamine D
Etude prospective, 412 Fractures avant-bras (An2019), Age 1à14ans ; activité sportive au collège obligatoire, chutes banales peu violente fréquente, 77.6 % garçons, 57.3 % social bas , 57.2% sans activité sportive régulière, les enfants ayant une activité sportive régulière se fracturent à 8ans, , prise en charge urgente, calendrier vaccinal à jour, sans antécédents ni pathologie viscéral, tous radiographie Standard, 55 % prise en charge ambulatoire, 94% traitement orthopédique en première intention, 85 % maintenu traitement définitif, 11% chirurgie liée à la prévention d’une complication ou le type de déplacement
Le taux de vitamine D globale est bas chez 30% des enfants , Non accompagné de baisse du taux de calcium du phosphore de l’albumine présentant l’un des signes cliniques de l’insuffisance Vitaminique D, exposition solaire suffisante tout le long de l’année, l’élimination les antécédents personnels nous oriente vers un déficit d’apport alimentaire de vitamine D. Les fractures du radius proximal peu fréquente chirurgie 2é intention Le taux moyen de Vit D est à la limite de 30ng/ml, le niveau socioéconomique des enfants est bon, l’activité sportive régulière, aucune influence du taux bas sur le traitement mais le déplacement, Les fractures communes des 02 os de l’avant sont majoritaires 75% de tous les âges 1-14 ans, Une fracture l’Ulna isolée pour 4 du Radius isolée, les fracturés des 02 os sont d’un niveau socioéconomique bas, sans antécédent, leur activité sportive régulière différente, 80% chute propre hauteur, Les taux de Vitamine D est le plus faible (27,20ng/ml ), âges 4-12 ans, un niveau socioéconomique bas et une activité sportive régulière , les taux bas ont des conséquences osseuses pouvant se manifester par des fractures Les fractures distales des 02 os touchent surtout le quart inférieur à tout âge et le cartilage de croissance, 20% de taux de vitamine inferieur à 30ng/ml, de niveau socioéconomique différent, une activité sportive régulière différente
Une Exposition solaire suffisante, dès taux de Calcium et Phosphore normaux n’éliminent pas une insuffisance en Vitamine D La nécessite du contrôle régulier des taux de vitamine D chez l’enfant afin d’assurer une croissance correcte et éviter les lésions liées
Pour les mêmes circonstances avec un taux de vitamine D bas, les fractures des 02 os de l’avant bras sont les plus susceptibles d’avoir lieu.
P42 Les fractures ostéoporotiques du radius distal sont une source majeure de morbidité dans la population âgée constituant un fardeau significatif en matière de santé et d’économie à propos de 542 femmes menopausées.
La gestion des fractures ostéoporotiques très compliquées et difficile doit être prise charge en au cas par cas mais le cote préventif est primordial
Etude transversal a visée descriptive sur deux année (2014- 2015), 542 femmes fracturées; 40,7%-70-79ans ; 52,02% citadines ; 59,51% au foyer ; 59,3% Mariées ; 44,4% Multipares plus 4enfants ; 63% Antécédents médicaux ;76,5% une pathologie ; 58% HTA la moitié diabète ; 96,3% Ménopause effective ; 57,6% Ménopause plus 20ans ; 34,6 % Ménopausée à 49-52ans ; ATCD fracture 50% (3-6ans) ; fracture poignet 37,5 % accident domestique 87,5% bien évolué 100%; Actuellement 75% Chute domestique ; Aucune fracture identique dans la famille 70,4%, la sœur moitié des cas ; 37% Fémur proximal ; Parents vouté 33,3%, 63% Consommation laitage ; 96,3% non tabagique; Activité quotidienne ménage 96,3% et marche 83,3% ; Prise médicamenteuse 55,6% anti HTA 60% ; un seul médicament 66,5% et à titre préventif 74%, calcium 100% Vit D 43%; Douleur à 100%, Impotence à 100% ; Fracture du col du fémur 37%, poignet; 33,3% ; 40,4% maigres ; Traitement orthopédique 59,3% ; traitement médical 100% .
Prévalence de l’ostéoporose 66,7% ; 83% à l’âge de 60, à 100% en milieu rural et 89% retraités, 100% célibataire ;50% chez femmes ayant plus de 4 enfants et identique selon la prise de médicaments ou non ; 67% Diabétique et 100% si plus de 2 pathologies, 100% au-delà de 15 ans de ménopause,75% ATCD fracture récente ; 100% le poignet pour la fracture du col et si atteint de la mère ; 67% risque de chute domestique ;100% tabagisme; Prévalence 90%, fracture du col du fémur, 92% si maigre; Age 33% (71-80ans), Sex-Ratio 0.82, 100% vue 24heures, 100% traitement dans les 24heures, 63,85 % trans-cervicale de Delbet, 80% Pauwels II et III, 81 % Garden IV, 80% déplacée de Lamare ; 64 % chirurgie ; 34,90% vissage, 15,72% prothèse 34% traitement ; fonctionnel ; Revus à un an, 23,41% pseudarthroses, 30,14% nécrose ; Registres des décédés de l’état civil de la ville, 13,84% décédées dans l’année
L’ostéoporose doit être dépistée et traitée systématiquement ; Tout une hygiène de vie est nécessaire ; réadaptation particulière des personnes âgées; Les complications osseuses ont un rapport avec le type de la fracture
La fracture du radius distal sur une ostéoporose souffre d’un problème d’indication donc aucune synthèse ne pourrait permettre la reprise des activités antérieures
P43 Avantages de la technique de Metaizeau dans la réduction et l’ostéosynthèse des fracture-decollements du radius proximal chez l’enfant A propos de 38 cas.
Il s’agit de lésions graves touchant le cartilage articulaires et le cartilage de croissance ; la nécrose de l’épiphyse est rare ; La chirurgie à foyer ouvert classique est agressive d’ou l’ avantage de la chirurgie à foyer fermé
38 Fractures du radius proximal de l’enfant , fracture - décollements dont la bascule épiphysaire >est supérieure à 20° L’age est inférieur à 14 ans ( minimum 06 ans et maximum 14 ans ; moyen : 09 ans et 4 mois ; Le Sexe : 12 filles et 26 garçons ; Le mecanisme est difficile à préciser généralement indirect (chute sur la paume de la main ) Anatomie-pathologique : Classification de Métaizeau : Aucun cas Type I , bascule < 20° ; 17 cas Type II , bascule 20° - 45° ; 14 cas Type III, bascule 45° - 80° ; 07 cas Type IV , bascule > 80 Technique : Amplificateur de brillance : obligatoire, broches élastiques flexibles de Kirshner Réduction sans poinçonnage 21 cas / 38 : 11cas Type II et 10 cas Type III Réduction avec poinçonnage : 17 cas / 38 : 2 cas Type II ; 8 cas Type III ; 7 cas Type IV Suites post-operatoires : Plâtre babp : 21 jours ; Ablation de la broche : min : 30 jours et max : 50 jours ; en moyenne : 42 jours Auto-rééducation : flexion / extension pronation / supination
Recul : 09 mois ; 03 ans et 04 mois ; Moyenne : 23 mois ; Mobilité : récupération totale : raideur: 07 cas ; La raideur est peu fréquente, minimes Raideur en flexion / extension : 02 cas ; Raideur en prono-supination : 05 cas ; 1 cas type III ; 4 cas type IV bascule résiduelle 20° ; Nécrose epiphysaire 00 cas ; Synosthose radio-cubitale: 00 cas ; Cals vicieux : 04 cas (bascule résiduelle 15°) ; Troubles de la croissance : 01 cas (valgus de l’avant-bras)
Ses résultats sont probants.
Pathologie grave ; Répercussion fonctionnelle ; La technique de métaizeau permet une bonne réduction et une bonne consolidation tout en évitant d ’aborder le foyer et de majorer les dégats.
CO124 Ligamentoplastie augmentée par Suture tape dans le cadre des luxations aigues et instabilités chroniques de l'articulation trapézo métacarpienne.
Les luxations traumatiques aigues et les instabilité chronique secondaire de l' articulation trapézométacarpienne sont des lésions rares, mais complexes. Leur prise en charge reste encore débattue. Le traitement chirurgical constitue une option thérapeutique qui est efficace et reproductible. La ligamentoplastie de reconstruction des structures ligamentaires de l'articulation trapézométacarpienne a déjà été décrite, notamment avec l'utilisation d'une structure ligamentaire synthétique de d'augmentation (Suture Tape) Nous proposons d'évaluer le résultat fonctionnel et clinique du recours à une ligamentoplastie libre, avec augmentation, de l'articulation trapézométacarpienne dans le cadre des lésions aiguës et chroniques d'instabilité de l'articulation trapézométacarpienne.
Nous avons mené une étude mono opérateur mono centrique au sein de notre unité de chirurgie de la main. Les patients âgés de 18 à 65 ans ont été inclus. Un antécédent de lésion au niveau de l'articulation trapézométacarpienne constitue un critère d'exclusion. Tous les patients ont bénéficié d'une ligamentoplastie avec un tendon palmaire long renforcé par un suture tête. Les paramètres cliniques et fonctionnels suivants ont été analysés de manière prospective : évaluation analogique de la douleur (EVA), score d'opposition, force de la pince pouce index, Quick DASH.
Nous avons inclus neuf patient de janvier 2021 à janvier 2024. Cinq patient présentent une instabilité chronique secondaire et quatre patient une luxation aiguë de l'articulation trapézométacarpienne. Aucune complication n'a été relevée. L'EVA moyenne 1,7, score d'opposition moyen de 9, le délai de retour à l'activité professionnelle plus petit de 5,4 semaines, le Quick Dash moyen était de 22,4.
La stabilisation chirurgicale en urgence des luxations trapézométacarpiennes reste débattue. Certains auteurs prônent une immobilisation par une contention externe ou un brochage intermétacarpien voire trans trapézométacarpien. D'autres auteurs on décrit de nombreuses techniques de ligamentoplastie à la fois pour les prises en charge des luxations aiguës, et pour les instabilités chroniques. Récemment, quelques techniques avec une augmentation d'un greffon tendineux libre ont été rapportées avec de bons résultas.
La technique de ligamentoplastie avec un greffon tendineux libre augmentée par Suture Tape, constitue une solution thérapeutique efficace, reproductible et fiable, dans le cadre de la prise en charge chirurgicale des instabilités post-traumatiques aiguës et secondaires chroniques.
CO118 Greffe arthroscopique de pseudarthrose du scaphoïde stabilisée par broches : étude rétrospective de 32 cas.
L’objectif était d’évaluer les résultats cliniques et radiographiques de la cure de pseudarthrose du scaphoïde traitée par une greffe autologue sous arthroscopie medio carpienne et stabilisée au moyen de broches.
Il s’agissait d’une étude monocentrique observationnelle rétrospective menée de janvier 2020 à juin 2024. La chirurgie était réalisée sous arthroscopie du poignet par voie d’abord medio-carpienne exclusive. Une greffe osseuse radiale ou iliaque était réalisée et la pseudarthrose était stabilisée au moyen de trois broches. L’évaluation clinique se faisait sur la douleur (EVA), les mobilités, la force de poigne et par deux scores fonctionnels (Quick Dash et PRWE) La consolidation osseuse était évaluée par des radiographies standards à J15, M1, M2, M3, M6 et par un scanner à 3 mois post opératoire.
Trente-deux patients ont été revus avec un recul moyen de 9,75 mois (6-27). Il s’agissait de 4 femmes et de 28 hommes. L’âge moyen était de 28 ans (14-51), Le délai moyen entre la fracture et la chirurgie était de 23 mois (6-72). Cinq patients étaient fumeurs. La pseudarthrose était en zone 1 de Schernberg pour 3 patients, en zone 2 pour 9 patients, en zone 3 pour 11 patients et en zone 4 pour 9 patients. Trente patients ont eu une greffe d’origine radiale et deux une greffe d’origine iliaque. La douleur est passé de 5,2 à 1,2/10 (p<0,0001), le score quick DASH de 39 à 15 / 100 (p<0,0001) et le score PRWE de 57 à 21/150 (p<0,0001). La force de poigne est passée de 30,3 à 33,9 Kg (p=0,06). Il n’y a pas eu de modifications significatives des mobilités du poignet en post opératoire. La consolidation osseuse a été acquise chez 30 patients (93,8%). Deux pseudarthroses n’ont pas consolidés (6,3%). Un patient a été repris par greffe iliaque à ciel ouvert, un patient a refusé une nouvelle intervention chirurgicale.
Nos résultats sont comparables aux données récentes de la littérature et permettent de confirmer la fiabilité de la technique arthroscopique. Nous n’avons pas mis en évidence de raideur du poignet en post opératoire ce qui en fait un avantage par rapport à une chirurgie ouverte.
La cure de pseudarthrose du scaphoïde sous arthroscopie stabilisée par broches donne des résultats satisfaisants en termes de consolidation osseuse. Cette technique mini invasive limite le risque de raideur du poignet.
P44 Fracture isolée du trapèze : à propos d’un cas et revue de la littérature.
Les fractures isolées du trapèze sont rares, elles représentent 3% des fractures des os du carpe et peuvent passer inaperçues. Elles sont souvent associées à d'autres fractures de la main et du poignet, notamment la fracture de Bennett. Le mécanisme demeure mal connu, le diagnostic peut être difficile. L’objectif de notre travail était de mettre l'accent sur l'importance de l'examen clinique qui doit être minutieux et des incidences radiologiques spécifiques. La tomodensitométrie (TDM) doit être réalisée au moindre doute. Mal traitée, ces fractures peuvent être à l'origine de séquelles douloureuses au niveau de l'articulation trapézo-métacarpienne à type de rhizarthrose invalidante.
Homme âgé de 23 ans, victime d'une chute sur le poignet droit en extension. A l'examen, il présentait un œdème et une douleur dans la région thénarienne droite, une impotence fonctionnelle totale du pouce droit. Le diagnostic a été posé sur une radiographie de la main. Le traitement a été chirurgical avec réduction de la fracture et stabilisation par brochage.
La fracture a consolidé, sans complication, après six semaines et le patient a repris son travail après trois mois et ne présentait pas de douleurs à la mobilisation du pouce, ni de perte de force.
Les fractures isolées du trapèze restent rares, ou plutôt souvent méconnues. Les lésions associées sont celles de la colonne du pouce notamment la fracture de Bennett. Les radiographies simples sont peu performantes pour le diagnostic des fractures du trapèze du fait du chevauchement radiologique avec le trapézoïde. L'incidence spécifique de Kapandji de face et de profil, montre mieux le corps du trapèze et la base du premier métacarpien. La tomodensitométrie permet un diagnostic précis de ces fractures. Comme pour toute fracture articulaire, la réduction anatomique est de règle. Le traitement orthopédique donne de bons résultats pour les fractures isolées et non déplacées du trapèze. En cas de déplacement ou d'association à d'autres fractures du pouce, le traitement chirurgical s'impose et nécessite une réduction anatomique. L'ostéosynthèse peut faire appel à de fines broches de Kirschner, ou à un vissage. La trapézectomie peut être envisagée dans les fractures comminutives.
La fracture isolée du trapèze est très rare en traumatologie. Sa suspicion doit conduire à des investigations paracliniques plus poussées, car négligée, elle peut être à l'origine de séquelles douloureuses au niveau de l'articulation trapézo-métacarpienne avec un retentissement important sur l'activité quotidienne.
COG30 - Coopération nord-sud: des modèles qui font avancer notre profession.
L' Association des kinésitherapeutes de Côte d'Ivoire (AKCI) et l'Institut Sud Aquitaine de la main et du membre supérieur (ISAMMS) ont collaboré depuis 2021 pour apporter une spécialisation en thérapie de la main pour les kinésithérapeutes de Côte d'Ivoire. Ensuite, en 2023, l'ONG kiné en mouvement a initié un parténariat avec des experts Français en rééducation de la main pour une intervention ponctuelle dans la prise en charge de la des personnes souffrant de pathologies de la main. Partant de là, nous nous sommes proposés d'évaluer l'impact de ces collaborations sur la pratique de la kinésitherapie dans le pays.
: Nous avons comparé les niveaux de confiance et d'intervention des kinésitherpeutes dans la prise en charge des pathologies de la main avant et après la mise en oeuvre de ces collaborations. Un questionnaire d'évaluation du niveau d'intervention des kinésitherpeutes exerçant dans le pays a été réalisé en 2020 puis un autre en Juin 2024.
Nous avons constaté que les kinesiterapeutes ont un nouveau regard quant à la prise en charge des pathologies de la mains ce qui a succité la creation de la société Ivoirienne des Rééducateurs de la Main qui a pour role non seulement de developer et vulgariser cette spécificité mais aussi d’interagir avec les chirurgiens orthopédistes
Les coopérations Nord-Sud entre organisations professionnelles et de formations non gouvernementales peuvent aider à faire avancer notre profession. Nous voudrions la multiplication des modèles initiés en Côte d'Ivoire entre l'AKCI et ISAMMS d'une part et entre l'ONG Kiné en Mouvement et des experts Français en rééducation de la main, d'autre part, dans d'autres spécialités.
CO024 Résultats des prises en charges des phlegmons des gaines digitales sous WALANT en salle blanche.
L’anesthésie locale adrénalinée sans garrot en salle blanche est de plus en plus utilisée et montre des résultats au prise en charge plus classique concernant les pathologies courantes de la main. Elle permet de diminuer le coût économique et écologique des interventions en simplifiant le circuit de soin pour le patient. Elle permet également d’améliorer la rapidité de prise en charge des patients. L’anesthésie locale n’est que peu utilisée lors des infections. Le but de notre article était de rapporter les résultats de cette technique pour la prise en charge des phlegmons des gaines de la main.
Nous avons inclus l’ensemble des patients ayant bénéficié de cette technique de juin 2022 à décembre 2023. Les patients étaient opérés en salle blanche avec des champs stériles limités au membre opéré, l’opérateur portait une paire de gants stériles sans blouse. L’anesthésie locale était réalisée 30 min avant le geste chirurgicale afin de permettre l’effet de l’adrénaline. Les patients bénéficiaient d’une antibiothérapie post opératoire per os couvrant les germes les plus fréquents (AUGMENTIN).
Parmi les 21 dossiers revus, 5 patients ont nécessité une nouvelle intervention chirurgicale pour mauvaise évolution locale. Il s’agissait de patients présentant des terrains défavorables. Les amplitudes articulaires étaient satisfaisantes à 3 mois pour 76% des patients. Tous les patients n’ayant pas présenté de récidive septique avaient repris leurs activités à 3 mois. Aucune complication liée à l’anesthésie n’a été rapportée.
Nos résultats sont similaires à ceux retrouvés dans littérature : environ 38% de complications sous technique classique incluant récidive, raideur, nécrose tendineuse ou encore nécessité d’amputation. L’antibiothérapie associée permet d’apporter de meilleurs résultats. Elle doit être à large spectre pendant 7 à 14 jours et peut être exclusivement per os. Les cas d'ischémie liés à l’adrénaline sont exceptionnels et sont réversibles après injection de phentolamine.
La prise en charge des phlegmons des gaines digitales sous anesthésie locale adrénalinée sans garrot mécanique (WALANT) en salle blanche semble donner les mêmes résultats que les techniques traditionnels en terme de complications et de résultats fonctionnels. Nous recommandons cette technique afin de faciliter la prise en charge des patients. L’adrénaline doit être utilisée avec prudence chez les patients atteints de pathologie de la microcirculation.
CO047 Efficacité à Long Terme de la Ténoarthrolyse Antérieure de l'Interphalangienne Proximale dans la Prise en Charge de la Maladie de Dupuytren sévère.
Dans la maladie de Dupuytren, quelle que soit la méthode utilisée, le traitement des rétractions interphalangiennes proximales (IPP) a des résultats inférieurs et un risque de récidive plus important par rapport à celui des rétractions métacarpo-phalangiennes. L’aponévrectomie chirurgicale des rétractions IPP sévères donne une amélioration entre 40 et 46%. L’adjonction d’une ténoarthrolyse antérieure à l’aponévrectomie chirurgicale est controversée. Notre objectif était d’en évaluer les résultats cliniques à long terme.
Il s’agit d’une étude de cohorte rétrospective monocentrique incluant une partie des patients ayant été opérés pour maladie de Dupuytren incluant une ténoarthrolyse antérieure de l'articulation IPP entre 2006 et 2022 pour flessum > 45° préopératoire et en peropératoire flessum résiduel > 30° après aponévrectomie sélective. 39 patients (32 hommes, 7 femmes, âge moyen 66 ans) ont été revus soit 43 doigts avec un recul moyen de 56 mois. Il y avait 24% d’antécédents familiaux et 6% de localisations ectopiques. Le doigt le plus atteint était le 5ème doigt (79,4%) avec 88% d’atteinte pluridigitale. 35% des doigts opérés avaient déjà été opérés. La technique de la paume ouverte a été utilisée dans 90% des cas. Une analyse anatomopathologique selon Rombouts a été réalisée. En post-opératoire il y eu une orthèse palmaire d’extension digitale uniquement la nuit 4 mois. Les résultats à long terme ont été analysés à l'aide d’auto-questionnaires en ligne incluant la réalisation de photographies pour la mesure des angles à l’aide d’une application goniométrique. Les critères d’analyse comportaient l’âge à l’opération, le genre, le ou les doigts atteints, l’existence de localisations ectopiques, une raideur en hyperextension de l’interphalangienne distale, les scores fonctionnels, les amplitudes articulaires préopératoires / post-opératoires, les complications.
80% des patients ont eu une amélioration clinique, avec une régression d’au moins 45° du flessum. 54% des patients n’avaient plus de flessum IPP ou un flessum inférieur à 20°, 35% avaient un flessum inférieur à 45°. 14% des patients opérés ont présenté un syndrome douloureux régional complexe de type 1. Il n’y a eu aucune infection ou complication neurologique. Il n’a pas été montré de relation entre stade de la classification de Rombouts et amélioration clinique.
Avec l’un des reculs les plus importants, notre étude montre que la ténoarthrolyse antérieure lors de la chirurgie de la maladie de Dupuytren est une technique adaptée en cas de flessum important de l’IPP (supérieur à 45°) lorsque l’aponévrectomie sélective ne permet pas d’obtenir une extension peropératoire suffisante.
VF06 Technique Chirurgicale pour l’Ostéosynthèse de fracture distal du radius avec déplacement dorsal sans Assistance Intraopératoire (Single-Handed) : Une Option Viable pour les Jeunes Chirurgiens.
La fracture du radius distal avec déplacement dorsal est l'une des lésions orthopédiques les plus courantes, nécessitant des techniques chirurgicales qui garantissent une récupération fonctionnelle optimale tout en minimisant les complications. La méthode traditionnelle d’ostéosynthèse avec plaque palmaire, bien que considérée comme le gold standard, nécessite souvent une équipe multidisciplinaire. Face à la pénurie de personnel et à la nécessité d’optimiser les ressources, ce travail présente une technique réalisable par un seul chirurgien, adaptée particulièrement aux jeunes praticiens. L’objectif de cette étude est de démontrer que la technique d’ostéosynthèse du radius distal sans assistance intraopératoire est simple, efficace et sûre, réduisant la nécessité de soutien externe sans compromettre les résultats cliniques.
Les matériaux utilisés pendant la chirurgie incluent une plaque d’ostéosynthèse spécifique, des broches de fixation temporaire, un écarteur auto-statique et une rugine. La procédure est réalisée sans assistance intraopératoire, optimisant ainsi l’utilisation des ressources humaines. Dans la présentation vidéo, l’intervention sera montrée et décrite pas à pas, avec un accent particulier sur la mise en place des écarteurs et le positionnement des mains du chirurgien pour obtenir une bonne vue de la fracture et sa réduction ultérieure. L’intervention commence par: 1- incision selon l’approche de Henry de radius distal. La dissection est réalisée jusqu’au plan profond, avec désinsertion du muscle pronateur carré. 2- Stabilisation temporaire avec des broches de consoles comme dans la technique de Kapandji. La plaque d’ostéosynthèse est ensuite insérée de l’extrémité distale vers le proximal. 3- Fixation proximal de la plaque par l’orifice ovale, suivie d’un contrôle radioscopique. 4- Positionnement distal de la plaque: une broche ou vis verrouillés distale (bord cubital de préférence), en appliquant la plaque sur le pavé distal. 5- Fixation distale définitive avec quatre vis verrouillées monocorticales . En cas de réduction incomplète, correction en déplaçant les broches selon Kapandji. 6- Fixation définitive proximale avec deux vis verrouillées et le vis cortical précédent (reduction sur plaque), contrôle radioscopique final, et les broches temporaires sont retirées.
Cette technique, réalisable par un seul chirurgien, optimise l’utilisation des ressources humaines tout en maintenant les standards de sécurité et d’efficacité. Elle est particulièrement bénéfique dans les hôpitaux avec des ressources limitées. Les résultats préliminaires suggèrent que cette technique peut être mise en œuvre avec succès par de jeunes chirurgiens. La précision dans la mise en place de la plaque et la stabilisation temporaire sont essentielles pour garantir une récupération efficace.
CO005 Fractures du Radius Distal après 75 ans : Quelles fractures et quels patients opérer ? Évaluation prospective continue pendant les 6 premiers mois.
Le traitement chirurgical (TC) et le traitement orthopédique (TO) des fractures du radius distal après 65 ans ont des résultats fonctionnels similaires à 1 an post opératoire. Peu d'études évaluent ces résultats après 75 ans. Nous supposons que le TC apporte de meilleurs résultats cliniques et radiologiques que le TO. L’objectif principal de l’étude était de comparer à court terme, les résultats des deux traitements pour toutes fractures confondues et pour les fractures déplacées et très déplacées (bascule > 20°) du radius distal après 75 ans.
Cette étude prospective a inclus en deux ans 74 patients suivis 6 mois minimum. Le traitement dépendait du déplacement de la fracture, des comorbidités (Charlson) et de l’autonomie du patient. Le TC était une ostéosynthèse par plaque antérieure verrouillée à ciel ouvert (n = 24). Le TO était une manchette plâtrée 6 semaines sans réduction (n = 50). Les critères de jugement principaux étaient cliniques (amplitudes articulaires, force, scores EVA (échelle visuelle analogique), QuickDASH (Disabilities of the Arm, Shoulder and Hand), PRWE (Patient Rated Wrist Evaluation) et SF-36 (36-Item Short Form Health Survey). Les critères de jugement secondaires étaient les résultats radiologiques et les complications.
Le TC améliorait significativement de 7° : la flexion, l'inclinaison ulnaire, la supination, l'angle dorsal et la variance ulnaire dès 1,5 mois et la pronation et l’'index radio ulnaire distal dès le 6ème mois (p<0.05). Le TC améliorait significativement de 10° : la flexion, l'inclinaison ulnaire, la supination chez les fractures déplacées et très déplacées dès 1,5 mois (p<0.05).
Le TC améliore significativement les résultats cliniques et radiologiques après 75 ans dans les 6 mois post-fracture du radius distal. Le TC est conseillé pour les fractures du radius distal déplacées et très déplacées pour une récupération plus précoce des amplitudes articulaires. Au-delà des 6 mois, les résultats sont équivalents.
Cette étude nous encourage à proposer le traitement chirurgical en fonction du déplacement de la fracture et des exigences fonctionnelles du patient.
CO017 Our Experience as the Sole National Reference Center for Reimplantations and Catastrophic Hand Injuries During 2021-2023: Functionality and Quality of Life.
Reimplantation and revascularization procedures are critical for patients with catastrophic hand injuries. This study aims to analyze the epidemiology, functional outcomes, and perceived quality of life in patients treated for upper limb reimplantation over the past three years.
We conducted a retrospective analysis of 157 patients. Data collected included epidemiological details, injury mechanisms, transfer times, and amputation levels. Functional outcomes and quality of life were assessed using an online questionnaire incorporating sociodemographic and medical variables, the Russell test for subjective functionality, the QUICK-DASH for hand functionality, and the SF-12 for quality of life. A cross-sectional, descriptive, analytical, and correlational study was performed.
Most patients were male (89%), with 30% being smokers or ex-smokers. Right-handed individuals comprised 92% of the sample, but the left hand was more frequently injured (50%). Ages ranged from 1 to 89 years, with a mean age of 45.5 years (SD=19.89). Patients from 20 provinces were included, primarily transferred by ambulance. The most common injury mechanism was a saw (41%), often mixed with other mechanisms. Injury distribution included 48 thumb injuries, 45 multiple finger injuries, and 23 proximal amputations. Over 60% of injuries were work-related. According to the questionnaire, 68% of patients returned to their previous work activities. Satisfaction ratings showed 50% of patients considered their outcome "very good," 10% "good," 24% "fair," and 15% "poor." Additionally, 90% believed their limb was better than a prosthesis. Reimplantation failures occurred within the first 24 hours in 70% of cases. Of these, 31% were smokers, and nearly 40% had significant comorbidities. Partial necrosis occurred in 13% of cases, 6% experienced infection, and 3% had poor consolidation.
Measuring the quality-of-life post-reimplantation has proven invaluable in determining which cases benefit most from reimplantation versus those better managed with amputation. Standardized tools like the SF-12 and QUICK-DASH allowed us to assess functional outcomes and patient satisfaction objectively. Patients with significant comorbidities or smokers showed higher reimplantation failure rates, suggesting that primary amputation and early prosthetic fitting might lead to better quality of life and functionality in these cases. This approach enables clinicians to make more informed decisions, optimizing patient care and resource allocation.
Reimplantation and revascularization provide viable options for patients with severe hand injuries, with most patients reporting satisfactory outcomes. Future studies should focus on long-term functional results and quality of life improvements to further refine these procedures and its indications.
CO119 Résultats du traitement arthroscopique des kystes osseux du carpe.
Les kystes osseux du carpe peuvent être responsables de douleur du poignet s’ils sont volumineux ou fissuraires. Leur prise en charge est classiquement à ciel ouvert. L’arthroscopie permet de conserver la vascularisation capsulaire. Cette étude évalue le résultat clinique et radiologique après un curetage des kystes du carpe sous arthroscopie.
Pour cela nous avons mené une étude rétrospective, mono opérateur , bicentrique portant sur 5 cas avec un recueil minimal de 2 ans.
L’âge moyen était de 44 ans avec une durée moyenne de symptômes de 9,4 mois, la douleur était présente dans 100% des cas, la perte de force était constater dans 100% des cas avec une perte moyenne de 7,8 kg comparé au côté controlatéral, le semi lunaire était la principal localisation 80%, le. Le délai de prise en charge était de 2,8 mois, en post op la douleur persistait dans 20% des cas , avec une perte moyenne de mobilité d’environ 8° et un gain de force de 6kg.
La présentation clinique des lésions kystique bénignes des os du carpe est atypique, et peut porter confusion avec les lipomes ou la maladie de Kienböck, la confirmation diagnostique est principalement histologique. La littérature suggère que 80% des kystes osseux sont asymptomatiques alors que les autres peuvent être responsables de douleur du poignet et la perte de force. Le traitement des kystes osseux du carpe n’est pas systématique vu le faible risque de fracture pathologique. Une prise en charge symptomatique et un diagnostic précoce qui s’appuie sur la clinique, les radiographies standard, le scanner, l’arthroscanner et l’IRM afin de mieux étudier la lésion, sa localisation, ses rapports et aussi prédire le caractère pré-fracturaire
. La localisation dorsale est plus fréquente que la localisation palmaire ce qui est plus aisé à traiter sous arthroscopie. Le traitement sous arthroscopie des kystes osseux du carpe est aussi valable que le traitement à ciel ouvert concernant leurs résultats fonctionnels.
P21 Résultats fonctionnels et radiologiques du transfert du latissimus dorsi dans les séquelles des paralysies obstétricales du plexus brachial.
L’incidence de la paralysie obstétricale du plexus brachial (POPB) varie entre 0,4 et 2.5/1000 naissances. Un tiers présentera un déficit d’abduction (ABD) et de rotation externe (RE) de l’épaule. Le but de cette étude est d’évaluer les résultats fonctionnels obtenus après transfert isolé du latissimus dorsi (LD) sur la coiffe des rotateurs, associé parfois à une libération du subscapularis et de vérifier l’effet du transfert sur la déformation glénohumérale.
Etude rétrospective monocentrique : 26 patients répondant aux critères d’inclusions (déficit d’ABD et de RE de l’épaule, séquelle de POBP) . technique: transfert du LD sur la coiffe des rotateurs +/- libération du subscapularis (si RE passive <30°). Les valeurs du score de Mallet, RE et ABD en pré et post opératoire au dernier recul, ont été comparées par test de student. Les déformations glénohumérales (Classification de Waters) et les valeurs de la subluxation de la tête humérale, en pré et post opératoire, ont été comparées par test de Student. La rétroversion pré et postopératoire a été comparée par test de Wilcoxon. Une valeur de p ≤ 0,05 était considérée comme significative. La recherche de corrélations a été réalisée par test de Pearson.
L’âge moyen était de 5,1 ± 1 an (2,5 – 8,7 ans) et le recul moyen était de 3,6 ± 0,8 an (2,5 – 5,2 ans). Le score de Mallet global est passé de 13,3±1,2 (11 – 17) à 17±1,4 (15 – 20), test de Student p<0,0001 Le test de Student appliqué a la classification de Waters p < 0,003 La médiane de la rétroversion de la glène est passé de -10° (-5° à -40°) à -6,5° (-1° à -30°), test de Wilcoxon p < 0,002. Le test de Pearson (corrélation entre l’âge et le gain fonctionnel) r=0,09. Le test de Pearson (corrélation entre la sévérité de la déformation glénohumérale et le résultat fonctionnel) r=0,06.
Bons résultats fonctionnels en comparaison à 18 travaux scientifiques utilisant majoritairement le LD+teres major le remodelage articulaire à été statistiquement significatif , la littérature est controversée (comparaison avec 7 travaux)
Le transfert du LD seul est une bonne indication pour la réanimation des séquelles de POPB La libération du subscapularis est nécessaire si RE<30° meilleur résultats si âge< 6 ans permet un remodelage significatif de la déformation glénohumerale, même pour un stade V de Waters pas de corrélation entre la sévérité de la déformation articulaire et les résultats cliniques
CO111 Données normatives scanographiques du radius et de l’ulna chez l’enfant pour la planification numérique des ostéotomies correctrices.
De nombreuses affections, telles que les fractures consolidées avec cal vicieux ou les dystrophies de croissance peuvent nécessiter une ostéotomie correctrice chez l’enfant. Les radiographies conventionnelles, couramment utilisées pour la planification, sont insuffisantes pour évaluer les troubles rotatoires et les déformations complexes dans les 3 plans de l’espace. Le but de cette étude est d'obtenir des valeurs normatives au niveau de l'avant-bras de l'enfant pouvant être utilisées pour la planification numérique 3D des ostéotomies de l'avant-bras.
Il s'agit d'une étude descriptive rétrospective utilisant 62 scanners d’avant-bras de patients âgés de 4 à 21 ans. Le logiciel 3D Slicer a été utilisé pour la reconstruction 3D et pour effectuer les différentes mesures. Sept paramètres ont été évalués par trois opérateurs, incluant l'inclinaison radiale, l'index radio-ulnaire, l'inclinaison radiale, et les courbures du radius et de l'ulna dans les plans sagittal et frontal.
La variance ulnaire et l'inclinaison radiale tendent à augmenter avec l'âge, bien que cela ne soit pas statistiquement significatif (p = 0,4587 et p = 0,3915 respectivement), de même que les courbures de l'ulna dans les plans frontal et sagittal. L'inclinaison radiale moyenne est d'environ 20° avant l'âge de 12 ans, augmentant à environ 24° après 12 ans (p < 0,0027). La valeur moyenne de la courbure du radius dans le plan frontal, après 12 ans, est d'environ 13 mm, alors que des valeurs plus faibles sont observées pour les patients plus jeunes (10 mm pour les patients âgés de 8 à 12 ans, et 8 mm pour les patients âgés de moins de 8 ans) (p < 0.0014). Dans le plan sagittal, la courbure du radius augmente linéairement avec l’âge. Elle est de 5 mm pour les patients de moins de 8 ans, 7 mm pour ceux âgés de 8 à 12 ans, 10 mm pour ceux âgés de 12 à 18 ans, et environ 12 mm pour ceux âgés de 18 à 21 ans.
Cette étude présente une description de la morphologie des 2 os de l’avant-bras. La connaissance des paramètres radio-ulnaires distaux mais également des courbures est importante pour la planification d’une ostéotomie ce d’autant que la restauration de ces paramètres permettrait d’en améliorer les résultats cliniques.
P53 Une enquête de pratique évaluant les connaissances des spécialistes et le parcours de soins patients pour le diagnostic des amyloses cardiaques en France : focus sur les chirurgiens de la main.
Le diagnostic de l’amylose cardiaque à transthyrétine (ATTR-CM) doit être précoce pour permettre un traitement efficace. Les manifestations ostéoarticulaires inaugurent souvent la maladie et les rhumatologues et les chirurgiens orthopédistes ont un rôle à jouer dans ce diagnostic. Il est donc important d’évaluer leurs connaissances sur cette pathologie.
Une enquête électronique nationale a été envoyée à 69,1% des 20 439 médecins français potentiellement impliqués dans le parcours diagnostique de l’ATTR-CM. L’enquête a collecté des données concernant les connaissances des spécialistes (en particulier les signes et symptômes) ainsi que le parcours diagnostique des patients. Les données relatives aux chirurgiens orthopédistes de l’enquête 2024 seront présentées.
857 médecins ont répondu au questionnaire 2024 dont 77 chirurgiens orthopédistes. Les chirurgiens orthopédistes étaient principalement des chirurgiens de la main exerçant en clinique privée. La répartition des années d’exercice était homogène parmi les chirurgiens orthopédistes répondants (de moins de 5 ans à plus de 20 ans). 30% (22/73) des chirurgiens orthopédistes avaient déjà suspecté une amylose. Le type principal d’amylose suspecté était l’ATTR-CM (12/22). Parmi eux, la majorité, 75% (9/12) ont suspecté moins de 5 patients dans les 3 dernières années. Lorsque l’ATTR-CM est suspectée, 83% (10/12) des répondants réfèrent à un confrère, là où 17% (2/12) initient le bilan diagnostique avant d'adresser. La connaissance des réseaux de soins français « Réseau amylose » et « Filière Cardiogen » est faible : 34% (26/77) et 8% (6/77). L’ensemble des signes et symptômes de l’ATTR-CM (manifestations ostéoarticulaires comprises) étaient peu ou pas évocateurs de la pathologie pour les chirurgiens orthopédistes.
L’enquête française DIAM-ATTR est à notre connaissance la plus grande enquête ayant investigué les connaissances sur les amyloses cardiaques parmi différents spécialistes dont les chirurgiens orthopédistes. La limite principale de l’enquête réside dans la nature déclarative du questionnaire auto-administré.
Cette enquête met en avant le besoin de sensibilisation aux réseaux de soins existants et aux signes cliniques associés à l’ATTR-CM, en particulier chez les spécialistes impliqués, le plus en amont de sa suspicion. Les sociétés savantes et filières de soins jouent un rôle important dans la mise en place d’actions de sensibilisation pour un diagnostic précoce.
CO100 Reconstruction de l’artère ulnaire au canal de Guyon par un greffon artériel : étude anatomique.
Le syndrome du marteau hypothénarien correspond à une sténose, une thrombose ou un anévrisme de l’artère ulnaire dans le canal de Guyon. En cas de symptômes invalidants le traitement chirurgical s’impose. Les pontages veineux, par leur grande disponibilité et leur facilité de prélèvement sont les plus utilisés mais ils sont sujets aux thromboses. Afin de limiter ces reprises, certains auteurs ont proposé l’utilisation de pontages artériels. Leur taux de thrombose est en effet très faible. Pour ces greffons, le prélèvement est source de plus de morbidité que pour un greffon veineux. Compte tenu de la diversité du réseau artériel, nous émettons l’hypothèse d’un greffon artériel de calibre et de longueur concordant avec la reconstruction artérielle souhaitée, et dont le prélèvement serait peu invasif avec une rançon cicatricielle acceptable.
Nous avons réalisé une étude anatomique cadavérique pour étudier la faisabilité technique et les avantages de trois greffons artériels potentiels aux dépens des artères interosseuse antérieure, récurrente radiale et géniculée descendante. Après avoir crée une perte de substance de l'artère ulnaire afin de simuler la pathologie thrombotique, nous avons réalisé la reconstruction avec les différents greffons. Pour chaque candidat, nous avons mesuré la longueur, le calibre et la congruence avec le calibre de l'artère ulnaire.
Le calibre de l’ARR était nettement inférieur à celui de l’AU. L’AIOA, n’a pas été retenue dans cette étude comme greffon en raison de son calibre moyen qui aurait nécessité la réalisation d’un artifice plastique. L’ADG représentait la seule artère avec une congruence jugée acceptable. Ainsi, des anastomoses termino-terminales complètes et sans artifice plastique ont pu être réalisées uniquement avec ce greffon.
Notre étude anatomique confirme la faisabilité technique de prélèvement des AIOA, ARR et ADG avec une rançon cicatricielle acceptable. Nos résultats suggèrent que seules l’AIOA et l’ADG offriraient une longueur utile compatible. Néanmoins, la combinaison de la longueur artérielle disponible et de la congruence de diamètre font de l’ADG la solution la plus cohérente.
Le calibre et la morphologie de l’artère géniculée descendante en font un sérieux candidat pour les reconstructions de l’artère ulnaire au niveau du Guyon. La principale limite de ce greffon est sa longueur qui n’excède pas 6 cm. Le prélèvement de l’artère interosseuse antérieure pourrait palier au problème de longueur posé par l’artère géniculée descendante mais sa congruence de calibre avec l’artère ulnaire est moins bonne nécessitant le recours à des plasties vasculaires lors de la réalisation des anastomoses.
CO025 L’association rare de phlegmon de la gaine digito-carpienne et d’arthrite septique radio-carpienne : une série de cas.
La main est l’organe les plus exposé aux plaies, et donc aux infections. Une prise en charge retardée de celles-ci peut entraver le pronostic fonctionnel du membre. L’extension d’un phlegmon digital à la gaine carpienne est rare mais lourde de conséquences. Aux phlegmons des gaines peuvent s’associer des arthrites septiques digitales. L’association d’un phlegmon de la gaine carpienne et d’une arthrite radio-carpienne est moins connue et peut passer inaperçue. L’objectif de ce travail était d’étudier cette association pathologique.
Nous avons mené une étude descriptive, rétrospective, uni centrique analysant les données des patients pris en charge pour une arthrite radio-carpienne associée à un phlegmon digito-carpien de Janvier 2013 à Avril 2023. Les données épidémiologiques ainsi que les données d’hospitalisation et de suivi ont été étudiées. Le critère principal d’évaluation était le diagnostic initial de cette association pathologique et sa prise en charge chirurgicale. Les critères secondaires étaient les facteurs cliniques et paracliniques ayant permis d’évoquer le diagnostic d’association pathologique en urgence, ainsi que les données épidémiologiques des patients concernés.
Cinq patients correspondaient aux critères d’inclusion. Sur ces 5 patients, 3 ont bénéficié d’une prise en charge adaptée d’emblée consistant en un abord concomitant de l’articulation radio-carpienne et du phlegmon de la gaine carpienne. La durée moyenne d’hospitalisation était de 16,8 jours avec en moyenne 2 gestes chirurgicaux par patients. Les germes retrouvés étaient le Streptococcus dysgalactiae ou le Staphylococcus aureus. Les bilans d’imageries pré-opératoires (radiographies, échographie, tomodensitométrie) et les antibiothérapies post-opératoires étaient très disparates.
Les résultats de cette étude sont cohérents avec les données de la littérature sur les phlegmons digito-carpiens et sur les arthrites radio-carpiennes. Si la prise en charge des phlegmons est bien codifiée, des questionnements persistent sur les examens paracliniques à réaliser en cas d’arthrites radio-carpiennes, ainsi que pour leur traitement. Nous proposons un arbre décisionnel pour les patients présentant des phlegmons digito-carpiens afin de ne plus méconnaitre les arthrites radio-carpiennes concomitantes.
Cette série permet une approche de cette association pathologique rare, peu connue et sous diagnostiquée en urgence. Dans le cadre d’un phlegmon digito-carpien, il faut donc porter une attention particulière à l’articulation radio-carpienne et ne pas hésiter à s’aider d’examens complémentaires pour le diagnostic d’une arthrite septique radio-carpienne.
CO093 Le syndrome du lacertus: mythe ou réalité?
Le syndrome du lacertus est une compression dynamique du nerf médian au niveau du pli du coude par l’expansion fibreuse du tendon bicipital. Le but de cette étude était de définir les critères épidémiologiques et diagnostiques du syndrome du lacertus. L’objectif secondaire était d’analyser les résultats à court terme de la décompression chirurgicale du lacertus.
Nous rapportons les résultats préliminaires d’une étude prospective monocentrique sur 18 mois incluant les patients se présentant pour douleurs antéro-médiales du coude avec perte de force de poigne et de la pince, scratch collapse test positif et paresthésies du territoire du nerf médian. Les critères étudiés étaient l’EMG, le scratch collapse test, la force au pinch et grasp, la satisfaction subjective, l’EVA et le Quick DASH.
Sur cette période, 25 décompressions du lacertus (22 patients) ont été réalisées par voie mini-invasive sous anesthésie locorégionale ou sous WALANT et 169 interventions pour syndrome du canal carpien (14,8%). Trente-six pourcent étaient associés à une chirurgie du canal carpien, 16% étaient des échecs de décompression du canal carpien. Le double crush syndrome représentait 5,3%. Il y avait 10 femmes et 12 hommes. L’âge moyen était de 42,9 ans (26-79). Tous avaient des activités de flexion du coude avec pronosupination répétés. L’EMG retrouvait : 52% normal, 32% bloc sensitif isolé et 16% bloc sensitif et moteur. Le scratch collapse test était positif chez tous les patients en préopératoire. L’évaluation à 4 semaines postopératoires, retrouvait une disparition des paresthésies et une négativation du scratch collapse test chez 100% des patients. L’EVA était améliorée de manière significative (5,5 vs 1,1, p< 0,05), de même que les mesures du pinch (7,1 kg vs 10,4 kg, p<0,05) et le grasp (30,5 kg vs 37,6 kg, p<0,05). Le Quick-DASH a été amélioré de manière significative (32 (2-85) vs 10 (0-61), p<0,05). Le taux de satisfaction subjectif était de 88%. Les 3 patients moyennement satisfaits correspondaient à une névralgie cervicobrachiale, une rhizarthrose homolatérales et un syndrome des loges chronique de l’avant-bras.
Le syndrome du lacertus reste mal connu et sous diagnostiqué. Il touche principalement une population jeune et active avec prédominance des gestes en pronation-supination. Il doit être évoqué devant tout syndrome de compression du nerf médian avec composante musculaire et/ou dissociation électromyographique. Les résultats après décompression chirurgicale et le taux de satisfaction des patients sont bons à court terme avec une régression rapide des symptômes.
COG26 - Fractures de la première phalange des doigts longs : traitement orthopédique versus traitement chirurgical. Etude rétrospective de 62 cas.
Introduction : La prise en charge des fractures de la première phalange des doigts longs est souvent chirurgicale et parfois orthopédique. Si l'intervention chirurgicale permet une restitution anatomique osseuse la plus parfaite possible, le traitement orthopédique peut quant à lui laisser subsister des défauts d'alignement. Matériel et méthode : Une étude rétrospective monocentrique a été menée, incluant 53 patients adultes (62 fractures de P1) présentant tous des fractures de la première phalange des doigts longs sans lésions associées. Trente-cinq fractures ont été traitées de façon chirurgicale, 27 de façon orthopédique. Sur les 35 fractures opérées, 18 ont été stabilisées par vis, 8 par broches et 9 par plaque vissée. Les critères d'évaluation des résultats retenus étaient le déficit d'extension active et passive de l'articulation inter-phalangienne proximale (IPP), la mobilité totale passive (TPM) et active (TAM) ainsi que la distance pulpe pli palmaire distal (DPPD). Résultats : Au sein de l’échantillon étudié, 92,6% des fractures traitées de façon orthopédique ne présentaient pas de déficit d’extension active de l’IPP. Les fractures de P1 traitées de façon chirurgicale présentaient un TPM et un TAM moyens supérieurs aux fractures de P1 traitées de façon orthopédique. Quels que soient les critères d’évaluation retenus, les fractures réduites par vis présentaient de meilleurs résultats comparativement aux fractures réduites par broches ou plaques. 90% des fractures réduites par vis présentaient un contact PP avec une DPPD nulle à 3 mois post-opératoires. Discussion : L’importance de l’indication initiale est primordiale. Les fractures stables, non déplacées et extra-articulaires, qui ne présentent pas de troubles de rotations peuvent être traitées efficacement de façon orthopédique. Les fractures instables, déplacées et articulaires doivent être traitées chirurgicalement. Conclusion : Les fractures de la première phalange des doigts longs peuvent être traitées efficacement de façon orthopédique ou chirurgicale avec des résultats fonctionnels comparables. Dans le cas des fractures traitées orthopédiquement c'est la consolidation clinique qui autorise la mobilisation. S'il existe une ostéosynthèse, la mobilisation sera immédiate. La précocité de la prise en charge est un élément déterminant. L'auto-rééducation et l'implication du patient dans sa prise en charge sont capitales.
CO063 Le transfert biceps brachial triceps brachial dans les cocontrations biceps brachial deltoïde Pour restaurer l’abduction de l’épaule dans les séquelles de paralysies plexus brachial obstétrical.
Le déficit d’abduction de l’épaule est une séquelle fréquente avec un retentissement fonctionnel important dans les paralysies du plexus brachial obstétrical. Notre objectif était d’apporter les indications opératoires et les résultats du transfert du biceps brachial sur triceps dans les cocontractions biceps deltoïde dont elle est une cause majeur de ce déficit d’abduction
Les deux patients étaient des enfants âgés de 6 et 10 ans. la durée moyenne de suivi était de sept mois. ils s’agissait de déficit d’abduction de l’épaule sur séquelles de paralysie de plexus brachial obstétrical. Une des deux épaules était vierge l’autre opérée à bas âge pour libération antérieure et à l’âge de huit ans pour une libération inferieure . Les deux ont bénéficié de transfert biceps triceps
Nous avons évalué rétrospectivement une série de deux enfants opérés en octobre 2023, le premier temps consiste à prouver que la flexion du coude entrave l’abduction de l’épaule en testant l’abduction de l’épaule coude en extension par le biais d’une attelle coude en extension chez les deux enfant et après avoir toxiné le biceps brachial chez un des deux enfants, le deuxième temps consiste au transfert du biceps sur triceps après test clinique préalable des muscles brachial et supinateur les critères d’évaluation étaient d’évaluer l’abduction active de l’épaule et la flexion active du coude
Le transfert biceps brachial triceps brachial pour rétablir l’abduction de l’épaule est indiqué après test clinique par attelle coude en extension et/ou test médicamenteux par toxine botulique confirmé par examen electromyographique cocontraction biceps brachial deltoïde et après test préalable du brachial et du supinateur à sept mois de recule amélioration nette de l’abduction active 100 degré d’amélioration ( 60 degrés en pré opératoire et 160 degrés en post opératoire). La flexion active du coude était satisfaisante et fonctionnelle
La technique de transfert biceps brachial triceps brachial est une technique fiable pour restaurer le déficit de l’abduction, le gain fonctionnel est de 100 degrés en moyenne. La mobilité de l’épaule nous semble améliorée dans certain type de séquelle d’épaule obstétrical en rapport avec une Co contraction biceps brachial deltoïde avec un flessum du coude par ce transfert biceps brachial sur le triceps sans retentissement majeur sur la flexion du coude. Nous espérons enrichir notre série et avoir un recul suffisant pour une bonne évaluation de la stabilité des résultats avec l’âge.
CO044 Arthroplastie TMC Touch® : bons résultats et taux de survie élevé à 6,5 ans.
L’arthroplastie trapézométacarpienne dans l’arthrose a montré des résultats prometteurs à court terme grâce à la dernière génération d’implants. Le but de cette étude prospective était d'évaluer les résultats cliniques et radiologique d'une prothèse trapézométacarpienne à double mobilité (Touch®) avec un suivi à moyen terme.
Au total, 57 patients ont été inclus. Les résultats cliniques ont été rapportés avant la chirurgie puis au dernier recul. Nous avons étudié la douleur, l'opposition du pouce, l'amplitude de mouvement (abduction radiale, antépulsion et rétropulsion) ainsi que la force au pinch. L'indice M1/M2 a été mesuré radiologiquement afin d’évaluer la récupération de la longueur du pouce, et toute déformation en Z ou hyper extension métacarpo-phalangienne (MCP) a été signalée. Une évaluation radiologique a été réalisée et toutes complications ont été rapportées.
Le suivi moyen était de 6,5 ans (5 – 8,8). L'EVA a chuté de 7,3 à 0,4. L'amplitude de mouvement a considérablement augmenté et la force au pinch s'est améliorée de 67 % à 102 % par rapport au côté opposé. Une hyper extension MCP était présente chez 26 (46 %) cas avant l'intervention chirurgicale et chez 19 (33 %) cas au suivi. Une déformation en Z a été rapportée dans 13 (23 %) cas avant l'intervention chirurgicale et dans 2 (4 %) cas après. Au dernier recul, les radiographies rapportaient une ostéolyse mineure pour 11 cas (4 au niveau du trapèze et 7 au niveau du 1er métacarpien). Une seule reprise chirurgicale (2 %) a été nécessaire en raison d’un descellement de la cupule 7 ans après l’intervention chirurgicale. Aucune luxation n’a été rapporté. Tous les patients étaient satisfaits ou très satisfaits du traitement.
Après 6,5 ans moyen d'implantation de la prothèse Touch®, tous les résultats cliniques se sont améliorés avec un très faible taux de complications. Les ostéolyses radiographiques n'étaient pas statistiquement liées aux résultats cliniques. Nous avons précédemment étudié et rapporté des résultats prometteurs avec la même prothèse après plus de 3 ans de suivi.
Notre étude prospective confirme que l'arthroplastie TMC par prothèse double mobilité Touch® est une option sûre et efficace dans l'arthrose TMC à court et moyen terme. Une étude similaire doit être poursuivie pour fournir des résultats à long terme de cette arthroplastie.
P23 Évaluation à moyen terme de l'articulation radio-ulnaire distale après fracture de Galeazzi.
Notre objectif était d’évaluer les résultats fonctionnels et radiographiques à long terme de l’articulation radio-ulnaire distale (ARUD) dans les fractures-luxations de Galeazzi après une réduction anatomique et une fixation stable du radius.
Dix patients, d’un âge moyen de 32 ans, ayant subi une fracture-luxation de Galeazzi traitée par ostéosynthèse à foyer ouvert du radius et réduction à foyer fermé de l’ARUD, ont été évalués rétrospectivement, avec un suivi minimum de six ans. Lors de l’évaluation finale (moyenne : huit ans), l’ARUD a été analysée objectivement et subjectivement en termes d’amplitude articulaire (AA), de force de préhension, de test de ballottement, de douleur lors de la charge axiale, de fonction selon l’échelle visuelle analogique (EVA) et du score DASH. Des radiographies ont été effectuées pour détecter une éventuelle subluxation de l’ARUD et/ou une arthrose.
Six patients présentaient un test de ballottement positif comparatif, mais aucun ne signalait de douleur pendant cette manœuvre. Aucune différence significative de l’AA entre le poignet blessé et le poignet sain opposé n’a été observée. La force de préhension moyenne du poignet blessé représentait 67 % de celle du côté opposé. Le score moyen de douleur sur l’EVA était de 0,6, et la fonction globale moyenne sur l’EVA était de 9. Le score DASH moyen était de 4. L’évaluation radiographique n’a montré aucune subluxation évidente chez aucun des patients, et aucun ne présentait de modifications articulaires sévères.
Six patients présentaient un test de ballottement positif comparatif, mais aucun ne signalait de douleur pendant cette manœuvre. Aucune différence significative de l’AA entre le poignet blessé et le poignet sain opposé n’a été observée. La force de préhension moyenne du poignet blessé représentait 67 % de celle du côté opposé. Le score moyen de douleur sur l’EVA était de 0,6, et la fonction globale moyenne sur l’EVA était de 9. Le score DASH moyen était de 4. L’évaluation radiographique n’a montré aucune subluxation évidente chez aucun des patients, et aucun ne présentait de modifications articulaires sévères.
P24 Paralysie du serratus anterior : transfert du grand pectoral associé au tendon demi-tendineux (à propos d’un cas).
La paralysie du serratus anterior est responsable d'une scapula alata invalidante qui récupère dans 75 % des cas, La scapula alata est une pathologie rare, elle se traduit par un décollement du bord spinal et de la pointe de l'omoplate à partir de la cage thoracique lors de l'antépulsion et de l'abduction du bras. Il est dû à une paralysie isolée du nerf thoracique long dans diverses circonstances étiologiques. [1] c’est une pathologie handicapante sur le plan fonctionnel et esthétique, les avis quand à son traitement sont toujours partagés.Le traitement chirurgical n’est envisagé qu’en cas d’échec du traitement fonctionnel. Nous rapportons un cas d’une patiente présentant une paralysie du nerf long thoracique traitée par le transfert du tendon du muscle grand pectoral.
Il s’agit d’une patiente de 24 ans sans ATCD particulier qui a consulté pour un décollement de l’omoplate droite et un déficit d’abduction et d’antépulsion de l’épaule droite au-delà de 90° (Fig1) .L'examen clinique a objectivé une limitation de l'antépulsion et l'abduction à 90°. L’EMG a confirmé notre diagnostic. Un traitement fonctionnel initial pendant 6 mois a été fait sans récupération fonctionnelle notable .Un traitement chirurgical par transfert du tendon grand pectoral a été proposé.
A la fin du 4e mois postopératoire, le résultat obtenu était excellent avec notamment l'obtention d'une antépulsion et d'une abduction complètes. La patiente est satisfaite du résultat.
La paralysie du dentelé antérieur due à une longue lésion du nerf thoracique est rarement rencontrée. En raison de la longueur du nerf et de sa relative vulnérabilité lors de son passage le long de la paroi thoracique latérale, il est susceptible d'être blessé. Cela peut se produire lors d'un traumatisme contondant ou lors d'une intervention chirurgicale dans la région thoracique supérieure. L’avantage essentiel du traitement chirurgical de la paralysie du nerf thoracique long est qu'elle corrige le décollement scapulaire tout en maintenant une bonne mobilité articulaire scapulo-thoracique [2] avec un résultat fonctionnel satisfaisant et une immobilisation post-opératoire plus courte. Le principal inconvénient semble être la perte de la force musculaire.
A la lumière de nos résultats et ceux de la littérature, il parait clair que la stabilisation dynamique de la scapula par le transfert du grand pectoral associée au DT est une intervention séduisante et donne des résultats très satisfaisants, beaucoup de critiques sont faites sur la récupération de la force musculaire, ce qui en limite l'indication quand les exigences professionnelles des patients sont importantes.
P45 Luxation négligée de la trapézo-métacarpienne : comment intervenir ?
La luxation trapézo-métacarpienne est une lésion rare. Nous rapportons ici un cas de luxation négligée de cette articulation chez une patiente de 60 ans, survenue à la suite d’un traumatisme direct, et traitée par ligamentoplastie à l’aide d’une bandelette tendineuse du long abducteur du pouce dorsalisé, associée à un embrochage de l’articulation trapézo-métacarpienne, avec un suivi de 12 mois. Nous discuterons notre cas en le comparant à la littérature existante, en décrivant la technique utilisée et en la comparant avec d’autres approches.
Il s’agit d’une patiente de 60 ans, sans antécédents pathologiques notables, non professionnelle, victime d’un accident domestique il y a six mois. Elle a fait une chute de sa hauteur, impactant sa main gauche, poignet en extension, et première commissure ouverte, entraînant un traumatisme fermé de la main gauche avec douleur et impotence fonctionnelle. Le diagnostic de luxation trapézo-métacarpienne a été posé trois mois après le traumatisme. La patiente a consulté pour une douleur au niveau de l’articulation trapézo-métacarpienne. L’examen clinique a révélé une subluxation dorso-radiale du pouce gauche. Une radiographie standard selon les incidences de Kapandji a confirmé le diagnostic de subluxation négligée de l’articulation trapézo-métacarpienne, sans lésions ostéo-cartilagineuses associées, ce qui a été confirmé par une TDM. Le traitement chirurgical a consisté en une ligamentoplastie avec une bandelette tendineuse du long abducteur du pouce dorsalisé, associée à un embrochage direct de l’articulation trapézo-métacarpienne.
Douze mois après l’intervention, la patiente ne présentait plus de douleur, la mobilité du pouce était comparable à celle du côté opposé, et la congruence articulaire était bonne.
Les luxations trapézo-métacarpiennes négligées sont rares, mais ne doivent pas être ignorées, car elles peuvent évoluer vers une rhizarthrose. La ligamentoplastie avec une bandelette tendineuse du long abducteur du pouce dorsalisé, associée à un embrochage direct de l’articulation trapézo-métacarpienne, est une technique facile à exécuter, permettant de traiter ce type de lésion avec de bons résultats fonctionnels.
CO075 Luxation négligée du coude : quelles solutions ?
Les luxations négligées du coude entraînent souvent une altération de la fonction articulaire. Le traitement chirurgical est compliqué en raison de la rétraction du muscle triceps brachial. Nous présentons notre expérience dans le traitement de ces luxations négligées par réduction sanglante via une approche postérieure, parfois accompagnée d’un allongement du tendon tricipital par plastie en VY.
Cette étude prospective a été réalisée entre janvier 2018 et décembre 2022. Les patients inclus présentaient une luxation du coude non réduite depuis plus de 21 jours. Nous avons traité 7 patients (6 hommes et 1 femme), d’un âge moyen de 26,7 ± 10,5 ans (19-49 ans). Le délai moyen de consultation était de 9,4 ± 2,6 mois (6-14 mois). Avant la chirurgie, la flexion moyenne était de 19° ± 10° (5°-40°) et le déficit d’extension était de 5,6° ± 6,2° (0°-20°), avec une amplitude de mouvement moyenne de 13,3° ± 5,2° (5°-25°). Une réduction sanglante avec allongement du tendon tricipital par plastie en VY a été réalisée chez 3 patients.
Le suivi moyen était de 17 ± 2,1 mois (12-20 mois). Après l’intervention, la flexion moyenne était de 114,6° ± 9,9° (100°-135°) et le déficit d’extension moyen était de 37,3° ± 11,1° (20°-60°). L’indice de performance du coude de la Mayo Clinic était en moyenne de 75 ± 8,2 (60-85), avec 4 résultats bons et 3 moyens. L’amélioration globale de l’amplitude du coude était statistiquement significative. Trois cas de parésie du nerf ulnaire ont été observés, lesquels ont régressé en deux mois.
L’amélioration fonctionnelle du coude après réduction sanglante, associée à un allongement du tendon tricipital par plastie en VY, a été satisfaisante.
P49 L'arthrodèse scapho-trapézo-trapézoidienne (STT) dans la maladie de Kienbock.
La maladie de Kienböck est une nécrose avasculaire du semi-lunaire. L’évolution spontanée de cette maladie vers l’arthrose est lente mais constante. Les procédés thérapeutiques sont nombreux et dépendent du stade évolutif de la maladie. L’arthrodèse scapho-trapézo-trapézoidienne (STT) a été largement acceptée comme une modalité de traitement favorable pour la maladie de Kienböck à un stade avancé depuis que Watson et al l’ont décrite en 1985. En raison du manque d’études cliniques, les résultats restent controversés.
Il s’agit d’une étude rétrospective colligeant 32 patients sur une période allant de 1978 à 2021. Nous avons évalué, au cours de ce travail, les données épidémiologiques, cliniques selon la cotation de michon et paraclinique sur la radiographie standard ainsi que les résultats thérapeutiques.
L’âge moyen de nos patients était de 37.6 ans. Le côté dominant était concerné dans plus de la moitié des cas. En pré-opératoire, la douleur était présente chez tous les patients mais limitant peu l’activité, la mobilité était plus ou moins conservé avec une diminution de la force chez plus de 80% des patients. L’instabilité du carpe était présente chez tous les patients avec un angle radio-scaphoidien de 60° en moyenne. En post-opératoire, les résultats selon le score de michon était bon dans 21 cas et moyens dans 11 cas. Nous avons noté également en post-opératoire, une amélioration de l’angle radio-scaphoidien d’environ 12°.
Au cours de l’évolution naturelle de la maladie de Kienböck, la diminution de la hauteur du semi-lunaire provoque l’affaissement rotation du scaphoide entraine d’une part un accroissement des contraintes sur la colonne du semi-lunaire, et d’autre part, une incongruence avec diminution des surfaces de contact entre son pole proximal et le radius. L’arthrodèse STT a été proposée pour enrayer cette évolution. Nous avons pu constater après étude de cette série que l’arthrodèse STT a permis de stopper l’effondrement du carpe et par le même biais retarder l’échéance de l’arthrose. Le reproche d’enraidissement du poignet que l’ont fait à cette arthrodèse STT doit etre mis en balance avec le résultat sur la douleur et sur la force.
Au début, se fut l’ère des lunarectomies et remplacement par implant de Swanson avec surtout des problèmes d’instabilité du carpe, ce qui nous a amené à l’arthrodèse STT. Cette affection n’est pas uniquement un problème de nécrose de cet osselet, mais surtout un problème d’instabilité carpienne qu’il convient de traiter afin d’éviter l’évolution vers l’arthrose.
P34 Perspectives culturelles en santé et modes d’évaluation post-opératoire.
Quantifying the results of medical interventions has evolved over time but challenges remain. Initially, hand surgeons used concrete assessments like range of motion and/or pinch strength. With a shift towards patient-centered care, numerous pathology-specific patient-reported outcome measures with standardized closed ended questions were developed mostly in the western English-speaking countries. Much of the language in these tools has been validated cross-culturally, but the question remains “how well these specific items capture patients' values across different cultures?”. Therefore, we used an open-ended PROM the Patient Specific Functional Scale (PSFS) to assess patients' priorities for two common hand diagnoses: carpal tunnel and trigger finger. This allowed us to evaluate the breadth of variation of experiences and treatment goals across cultures.
We conducted a multi-institutional, international study on patients with diagnosis of carpal tunnel and trigger finger. Patient desires were recorded using the PSFS and the qualitative methodology of template analysis was undertaken on their responses.
Patient responses from 225 PSFS scores from 3 continents and 5 countries were evaluated. Patients provided diverse functional impacts from trigger and carpal tunnel which were categorized according to the International Classification of Functioning. There were diverse patient responses with variations in the proportion of domains represented in each country (Figure 1). There was variation in the types of household chores each country listed. Writing and typing were universally important, but prioritization varied across countries. All countries, but the United States listed driving and/or riding a motorcycle as an important goal. Another activity that all countries except the United States listed as important was doing dishes. Regarding quality of life, respondents mentioned aspects like numbness, pain, sleep, reading, sports and walking. Qatar was the only country to list prayer as a surgical goal, while Austrians were the only country to list reading and book-holding as a central goal. Sleeping was valued in all countries except the USA.
PROMS are used to gauge the success and value of medical interventions and often use closed questions about specific functions. However, codifying functional impact becomes problematic when designed in a specific population and then universally implemented. This study highlights the diversity of functions patients hope to improve and that this varies across cultures.
Standardized tools which are primarily Western-oriented, miss the richness of the individuals’ goals and overlook cross-cultural differences, hindering accurate outcome evaluation and intercultural comparisons. Achieving truly patient-focused care necessitates more open and inclusive assessment tools.
CO084 Double arthroplastie d’interposition en pyrocarbone pour arthrose péritrapézienne : résultats à moyen et long terme.
La double arthroplastie d’interposition « intervention burger » par implants Pyrocardan® en trapézométacarpien (TM) et en scaphotrapézotrapézoidien (STT) est une technique conservatrice proposant une alternative à la trapézectomie en cas d’arthrose péritrapézienne symptomatique. Considérée comme radicale, la trapézectomie peut exposer le patient à une perte de force ou à un conflit métacarpotrapézoidien, avec des options limitées pour les chirurgies de révision. L’objectif de cette étude a été d’étudier les résultats cliniques et radiologiques à moyen et long terme de l’arthroplastie « burger » avec comme hypothèse qu’il s’agissait d’une technique fiable aux résultats au moins comparables à ceux d’une trapézectomie.
L’étude rétrospective, monocentrique, a porté sur 64 patients (69 interventions) dont 86% de femmes, âgés de 64,6 ans en moyenne, opérés entre 2009 et 2023. Le recul moyen était de 47 mois (9 à 174). Les deux implants d’interposition Pyrocardan® étaient mis en place par voie d’abord dorsale en TM et voie palmoradiale en STT. L’évaluation reposait sur des critères cliniques et radiologiques. Les révisions chirurgicales et autres événements post-opératoires étaient comptabilisés.
L’amélioration moyenne des scores fonctionnels a été de 31,7 points pour le QDASH et 40,7 pour le PRWE (p < 0,001). Les mobilités et la force ont été améliorées chez tous les patients évalués, la douleur a diminué de 4,5/10 (p < 0,001), avec une EVA de repos moyenne de 1,7/10. 74% des patients se déclaraient satisfaits. Les mobilités et la force ont été améliorées chez 95% des patients. 5 patients (7,8%) ont nécessité une révision chirurgicale dans les 2 premières années : 4 patients ont eu une trapézectomie, dont 2 ont bénéficié d’un autre implant (un Pyrodisk, et un Pi2).
Les résultats à moyen et long terme des arthroplasties « burger » sont comparables à ceux de la trapézectomie pour l’amélioration des scores fonctionnels et de la douleur. Les implants sont bien tolérés, les mobilités sont similaires au côté controlatéral. La force est mieux préservée chez les « burger », au prix d’un taux de révision plus important. La nécrose du trapèze a été la principale cause de révision chirurgicale, l’évolution a été favorable chez tous les patients opérés d’une trapézectomie secondaire.
L’arthroplastie « burger » est une technique fiable, associée à de bons résultats cliniques et radiologiques à moyen et long terme. Cette technique trouve sa place dans la stratégie thérapeutique pour la rhizarthrose avec atteinte STT, où une trapézectomie reste possible secondairement en cas d’échec.
CO098 Syndrome de torsion des nerfs (Hourglass Syndrome): apport de l'échographie et résultats de la neurolyse intra neurale.
Le syndrome de torsion des nerfs, nommé « Hourglass-Like Fascicular Constriction » (HLFC) est rapporté sur les nerfs du membre supérieur. Il s’agit d’une neuropathie mécanique constrictive, résultant de la torsion intrafasciculaire du nerf. Le diagnostic repose sur un faisceau d’arguments cliniques et échographiques. Il peut être associé à un syndrome de Parsonage Turner. Nous présentons ici une série de cas de HLFC. Le but était de mettre en évidence les zones de striction préférentielles selon le nerf et les différences avec ses diagnostics différentiels, notamment les syndromes canalaires.
Cette série portait sur 10 cas de HLFC (6 Hommes et 4 Femmes), dont 2 cas de déficit du nerf interosseux antérieur (NIOA), 4 de nerf interosseux postérieur (NIOP) et 4 de nerf ulnaire (NU). Une analyse échographique dynamique par un même opérateur entrainé était réalisé ainsi qu'un examen électromyographique (EMG). Tous les patients sans récupération clinique ni électromyographique à 3 mois ont été traités par neurolyse épi et périneurale.
Tous les patients présentaient une paralysie motrice soudaine et profonde sauf 1 (atteinte sensitive). Un antécédent de traumatisme ou de micro-traumatisme répété a été retrouvé chez 70% des patients. Le délai d’apparition des symptômes variait entre 2 jours à 3 semaines après un traumatisme. Deux patients présentaient un syndrome de Parsonage Turner associé. Les patients ont été pris en charge dans une moyenne de 6.2 mois du déficit, devant l’absence de récupération spontanée dans les 3 premiers mois. Aucun cas de compression externe peropératoire n’a été mis en évidence. Tous les patients ont récupéré complètement après neurolyse épi et périneurale à l’évaluation à 6 mois en moyenne.
Le syndrome de torsion des nerfs diffère des syndromes canalaires par sa présentation clinique et paraclinique. Les zones de striction préférentielles du NIOA était 3 cm au-dessus de l’épicondyle médial, entre 2 à 6 cm au-dessus de l’épicondyle latéral pour le NIOP, soit en amont de leur division anatomique avec leur tronc nerveux principal. Un diagnostic précoce, à l’aide de l’IRM, de HLFC du nerf phrénique dans les syndromes de Parsonage Turner pourrait changer la prise en charge des patients.
Le syndrome de torsion des nerfs est une entité probablement sous-estimée et potentiellement grave. La triade clinique : antécédent de traumatisme ou microtraumatisme répété, douleur sévère, aigue et paralysie motrice soudaine est évocatrice. Le diagnostic doit également être évoqué devant un syndrome de Parsonage Turner ne récupérant pas spontanément.
CO066 Traitement de l’instabilité scapholunaire par transfert actif d’ECRL via un tunnel trans-scaphoïdien : technique opératoire et résultats à long terme.
L'atteinte du ligament interosseux scapholunaire est la lésion ligamentaire la plus fréquente au poignet. Elle peut entraîner une instabilité carpienne qui aboutira à une dégénérescence arthrosique du poignet. Aucun consensus n’existe sur la prise en charge des instabilités scapholunaires au stade pré-arthrosique. Nous rapportons dans cette étude les résultats cliniques, fonctionnels et radiographiques au recul moyen de 7 ans d’une série de patients opérés par le même chirurgien selon la technique de ligamentoplastie dynamique par transfert d’extensor carpi radialis longus (ECRL) selon Chuinard via un tunnel osseux scaphoïdien.
Entre décembre 2011 et décembre 2021, 144 ligamentoplasties scapholunaires par transfert dynamique d'ECRL ont été réalisées dans notre centre. Quarante-deux patients ont été inclus dans l'étude et revus au recul moyen de 7 ans [range 3-13 ans]. Nous avons mesuré les amplitudes articulaires passives, la force de grasp, et le stade arthrosique radiographique. Le bilan fonctionnel reposait sur l'auto-questionnaire du Disabilities of the Arm, Shoulder, and Hand (QuickDASH) score. Une analyse descriptive a été réalisée comparant les mobilités articulaires postopératoires au secteur de mobilité utile retrouvé dans la littérature.
La technique opératoire apporte de bons résultats fonctionnels (qDASH 17,15). Les amplitudes postopératoires couvrent le secteur de mobilité utile du poignet. Soixante-quatorze pour cent des patients avaient des amplitudes articulaires supérieures au seuil de mobilité utile et confortable du poignet. Quatre-vingt-dix-huit pour cent des patients avaient des amplitudes articulaires supérieures au secteur de mobilité utile minimal du poignet. En moyenne, la force de grasp du côté opéré diminuait de 13 % par rapport au côté sain. De l’arthrose type SLAC wrist était retrouvée chez 6 patients, les deux tiers étaient de stade 1 et aucun ne présentait de déformation en DISI. Un patient a développé une infection ostéoarticulaire nécessitant une reprise.
La technique de transfert tendineux actif consiste à introduire un stabilisateur actif dans la cinématique carpienne. Le développement d’arthrose dans l’instabilité scapholunaire est due à l’horizontalisation du scaphoïde provoquant un conflit antérieur stylo-scaphoïdien. Le transfert du tendon ECRL sur le pôle distal du scaphoïde permet de restaurer la stabilité du carpe en offrant un levier à l'extension du scaphoïde, limitant son horizontalisation. Nos résultats à long terme montrent une absence de dégénérescence arthrosique dans 85% des cas, les mobilités fonctionnelles du poignet et la force de grasp sont conservées. Cette intervention est simple et fiable, elle ne nécessite aucun matériel spécifique ce qui la rend facilement accessible.
CO082 Résultats fonctionnels des prothèses trapézo-métacarpiennes en cas d'arthrose pan-trapézienne radiographique : étude rétrospective multicentrique chez 67 patients à 58 mois de recul.
L'arthrose trapézométacarpienne est fréquemment associée à l'arthrose scaphotrapézotrapézoïdienne (STT). Les données sur les résultats à long terme des prothèses trapézométacarpiennes (PTM) chez les patients présentant une arthrose pan-trapézienne radiologique, mais symptomatique uniquement dans le compartiment trapézométacarpien, sont rares. L'objectif principal de cette étude rétrospective, multicentrique et multi-opérateur est d'évaluer l'efficacité des PTM sur le soulagement de la douleur chez les patients présentant une arthrose pan-trapézienne radiographique sans implication symptomatique de l’articulation STT.
Nous avons inclus de consécutivement tous les patients présentant une arthrose pantrapézienne sans implication symptomatique de l’articulation STT ayant été opéré d’une PTM seule dans 3 centres avec 3 opérateurs entre 2016 et 2023. Un total de 70 pouces chez 67 patients a ainsi été évalué par un opérateur unique et indépendant avec un suivi moyen de 58 mois. Le critère de jugement principal est la douleur quantifiée par le score EVA. Des scores fonctionnels comme le qDASH et le score de Kapandji ont également été recueillis. Une radiographie de contrôle a été réalisée pour étudier la progression radiologique de l’arthrose STT au dernier suivi.
Le score moyen de la douleur, quantifié par l'échelle visuelle analogique (EVA), est passé de 7,7 en préopératoire à 1,3 au du dernier suivi. Le score qDASH est passé de 58,0 en préopératoire à 10,1 au dernier suivi. Le score de Kapandji est passé de 7,7 en préopératoire à 9,4 au dernier suivi. Aucun patient n'a connu d’aggravation radiologique de leur arthrose STT. Il n'y a pas eu de réopération lors du dernier suivi.
Nos résultats retrouvent une diminution significative de la douleur à 58 mois de recul en moyenne. On retrouve également une amélioration significative du qDASH et du score de Kapandji. Ces résultats sont comparables à ceux obtenus lors de la mise en place d’une PTM sans atteinte radiologique de la STT dans la littérature. La principale alternative thérapeutique en cas d’arthrose pantrapézienne est la trapézectomie. Cette dernière présente des résultats à long terme identiques à ceux des PTM mais des résultats à court terme moins favorables.
Ces résultats suggèrent que chez les patients présentant une arthrose pan-trapézienne radiographique sans implication symptomatique du STT, la mise en place d'une PTM ne décompense pas cliniquement l'arthrose STT. Ainsi l’arthrose STT asymptomatique ne serait pas une contre-indication à la mise en place d’une PTM.
P22 Mains congénitales au Vietnam, une mission humanitaire,18 ans d'expérience.
L'association Aide Médicale aux Enfants du Vietnam a été créée par le Professeur Alain CARLIER et le Professeur Toan KHUC en 2006. Au cours de nos missions, nous travaillons au sein de l'Hôpital Pédiatrique d’Hanoi qui draine tout le nord Vietnam dans le service d’orthopedie infantile Le nombre de malformations congénitales au Vietnam a été trés impacté par la guerre et notamment par la pulvérisation de défoliant comme l'agent orange. L'effet toxique de ces défoliants a entrainé une augmentation du nombre d'anomalies congénitales sur plusieurs générations. Nous avons pris en charge de nombreuses malformations : aplasie ou hypoplasie du pouce , main bote radiale, syndactylies complexes dans le cadre de syndrome malformatif comme le syndrome d’APERT, macrodactylie. Nous avons aussi sollicité pour des pathologies post traumatiques, des séquelles septiques, des plexus obstétricaux. Nous avons partagé nos connaissances avec les chirurgiens vietnamiens qui ont gagné en compétence, nous leur avons apporté une aide matérielle indispensable. Cette mission a apporté les conditions nécessaires pour que nos collègues et amis vietnamiens puissent prendre en charge leur patients congénitaux de manière optimale.
La mission. se déroule en général sur une semaine Les chirurgiens vietnamiens recrutent toute l'année les patients présentant des pathologies complexes Nous les voyons lors d'une consultation dés notre arrivée. Nous pouvons voir entre 50 et 70 enfants Nous organisons le programme pour la semaine. Nous intervenons tous les jours. Juste avant de partir nous réalisons les pansements nécessaires et donnons les dernières consignes` Nous restons en contact tout l'année grace au réseau pour répondre aux questions des parents et des chirurgiens.
Cette mission a atteint son but : - Apporter nos connaissances techniques pour soigner les enfants - Transférer nos connaissances à nos collègues vietnamiens qui ont acquis les compétences nécessaires pour une meilleures prise en charge des malformations
Grace a cette mission, nous avons créé une collaboration technique et humaine efficiente. Nous avons pris en charge de nombreux enfants. Nous avons permis à nos amis chirurgiens vietnamiens de devenir autonome. Cette mission doit perdurer. Pour cela nous avons besoin de compétences chirurgicales en mains congénitales. Notre présentation a pour but de la faire connaitre et de donner envie de la partager avec nous
P62 Regenerative peripheral nerve interface (RPNI) pour la prévention des douleurs post-amputation.
Après amputation majeure au membre supérieur, les douleurs sont fréquentes, avec un retentissement non négligeable sur la qualité de vie de nos patients et leur capacité à être appareillé. Il peut s’agir de douleurs du membre fantôme, de douleurs du membre résiduel liées ou non à des formations névromateuses objectivées. De nombreuses techniques actives et passives de prise en charge des nerfs lors de la chirurgie se sont développées mais il n’existe actuellement pas de gold standard. La technique de Regenerative Peripheral Nerve Interface (RPNI) consiste en un manchonnage musculaire perinerveux des torons du moignon nerveux proximal. L’objectif de ce travail est de présenter les résultats disponibles dans la littérature sur la technique de RPNI réalisée dans la prévention des douleurs post-amputation majeure de membre.
Les bases de données Pubmed, ScienceDirect, Google Scholar, ont été consultées à l’aide de mots clés préétablis (Regenerative Peripheral Nerve Interface », « amputation », « phantom limb pain », « neuroma pain »), à la recherche d’articles anglophones et francophones publiés jusqu’à juin 2024.
6 articles ont été inclus. La technique RPNI était utilisée au moment de l’amputation dans 4 études (RPNI prophylactique), ou lors d’une chirurgie secondaire pour névromes symptomatiques dans 2 études (RPNI thérapeutique). L’ensemble des études étaient rétrospectives avec une durée de suivi moyen inférieure à 1 an. Au total, 176 patients ont été évalués en prophylaxie primaire (correspondant à 181 amputations du membre inférieur et 10 amputations du membre supérieur) et 30 patients ont été évalués en prophylaxie secondaire (correspondant au traitement de névromes issus de 14 amputations du membre inférieur et 17 amputations ou autres traumatismes du membre supérieur). Les résultats sont concordants et montrent une diminution des douleurs post amputations (échelle VAS) et une amélioration de la qualité de vie (PROMIS score ou MFDPI). Une étude met en évidence de manière objective l’apparition plus fréquente de névromes dans le groupe contrôle par suivi échographique comparativement au groupe traité par RPNI.
Les RPNI semblent montrer une efficacité dans la diminution des douleurs post amputation qu’il s’agisse de douleurs du membre fantôme ou de douleurs résiduelles, qu’elle soit faite en préventif ou en curatif.
Il s’agit d’une technique chirurgicale prometteuse, simple et rapide qui nécessite d’être évaluée de manière prospective et contrôlée.
CO018 Une étude prospective sur la douleur et satisfaction des urgences mains opérées sous WALANT.
L’utilisation de la wide-awake local-anesthesia no-tourniquet (WALANT) en chirurgie de la main est en plein essor. Plusieurs études ont montré que la satisfaction des patients était plus grande qu’avec un bloc axillaire. Toutes ont été faites en chirurgie programmée et son utilisation en chirurgie d’urgence est peu documentée. Sa validation dans ce domaine reste donc à démontrer. Nous proposons ici d’étudier la douleur et la satisfaction des patients opérés de traumatismes de la main sous WALANT.
Il s’agit d’une étude observationnelle prospective réalisée dans un centre « Urgence Main ». Une anesthésie WALANT était réalisée chez les patients avec plaie et/ou fracture de la main selon les principes du Dr LALONDE. Les patients mineurs, non coopératifs, avec infection de la main, et les réimplantations digitales étaient exclus. La douleur a été évaluée avec une échelle verbale simple pendant l’anesthésie, pendant l’intervention et 72h après la chirurgie. La satisfaction en postopératoire immédiate et à 72h a été évaluée selon une échelle de Likert. L’anxiété préopératoire a été mesurée par le score APAIS. Le temps de réalisation de la WALANT ainsi que le saignement peropératoire ont également été évalués.
Entre le 1e août et le 1e mars 2024, 205 patients ont été inclus. Les plaies représentaient 85% de la cohorte (n=174) et les fractures 15% (n=31). L’âge moyen était de 39 ans ± 16. Le score d’anxiété APAIS était de 11/30 ± 4 et n’était pas corrélé avec la douleur à l’injection. Le temps moyen pour réaliser la WALANT était de 3.4 min ± 1.9. La douleur lors de l’injection était en moyenne de 3.4/10 ± 1.7. La douleur pendant la chirurgie était en moyenne de 1.2/10 ± 1.5. L’hémostase a été réalisée par tamponnement dans 70% des cas (n= 144), n’a pas été nécessaire dans 20% des cas (n=41), et a nécessité un garrot dans 10% des cas (n=21). En postopératoire immédiat, 90% des patients étaient très satisfaits et 10% satisfaits. La douleur à 72h était de 2.4/10 ± 1.3. Trois infections (1.5%) ont été notées au décours de la chirurgie.
À notre connaissance, cette étude est la première grande série prospective démontrant une application sûre et satisfaisante de la WALANT en traumatologie de la main.
La WALANT est une anesthésie sûre et rapide, compatible avec l’activité d’urgences main. Elle permet d’opérer sans douleur des plaies et des fractures, simples ou complexes, avec une grande satisfaction des patients.
P46 P4+ Utilisation des sangsues en chirurgie de la main : une revue systématique.
La thérapie par les sangsues fait partie de l’arsenal thérapeutique médical depuis des millénaires Après un déclin au XIXème siècle devant l’avènement de l’asepsie et suite à la grande épidémie de choléra en 1832, le renouveau de l’utilisation des sangsues en médecine date des années 80 avec l’essor de la chirurgie reconstructrice. En particulier pour la gestion post-opératoire des lambeaux ainsi que des réimplantations digitales. L’objectif de ce travail était d’effectuer une revue systématique de la littérature sur l’utilisation des sangsues particulièrement en chirurgie de la main.
Notre revue a été réalisée selon la méthode PRISMA. Dix articles ont été retenus au total.
La plupart des études dataient des années 2000 et étaient majoritairement américaines. La plus récente datait de 2021. Il s’agissait d’études rétrospectives avec 2 à 15 ans de recul. Les sangsues étaient utilisées pour diminuer la congestion veineuse des lambeaux aux membres supérieurs, pour les revascularisations et les réimplantations de doigts. La durée de traitement par sangsues était de 1 à 7 jours environ. En chirurgie de la main, le taux de « succès » de l’hirudothérapie était de plus de 50%. Les complications les plus fréquentes liées à l’hirudothérapie étaient l’infection et l’anémie nécessitant respectivement une antibiothérapie adaptée ainsi que des transfusions itératives.
L’hirudothérapie est une thérapeutique complémentaire utilisée en chirurgie de la main du fait de son indéniable efficacité et fait l objet de trop peu de publication au regard des services rendus. Elle fait partie intégrante de l’arsenal thérapeutique en cas de congestion veineuse si la chirurgie de reprise est insuffisante.
CO113 Traitement des tumeurs à cellules géantes du poignet en milieu défavorisé, à propos de six cas.
La tumeur à cellules géantes (TCG) est une tumeur ostéolytique primitive, de malignité intermédiaire et à agressivité locale, siégeant préférentiellement en zone métaphyso-épiphysaire des os longs. Elles sont volontiers récidivantes et concernent volontiers l’adulte jeune (20-45ans) avec une légère prédominance féminine. Le poignet représente la deuxième localisation après le genou.
Cette étude rétrospective a porté sur des caractéristiques épidémiologiques, cliniques et thérapeutique de la tumeur osseuseà cellules géantes du poignet en milieu défavorisé sur une période de 10 ans. Six patients ont été colligés.
L'âge moyen était de 33,6 ans, la prédominance était féminine (Sex-ratio = 2). La tumeur siégeait toujours dans la région épiphyso-métaphysaire avec une extension diaphysaire (2/6). Les tumeurs étaient localisées au radius distal (5 cas) et a l’ulna distal (1 cas). Le délai moyen de consultation était de 25,6 mois. La douleur était le maître symptôme dans tous les cas. La radiographie suffisait pour évoquer le diagnostic alors que la TDM a été réalisée dans 2 cas seulement et l’IRM dans 1cas. Une résection carcinologique a été réalisée dans 5 cas et une amputation dans un cas. Les résections étaient suivies d’une reconstruction par greffon de fibula non vascularisée dans 4 cas (radius) et d’une stabilisation du moignon ulnaire dans un cas. La tumeur a été confirmée histologiquement dans tous les cas. L’évolution a été marquée par une défaillance du matériel de synthèse dans un cas ayant nécessité une reprise chirurgicale. La consolidation a et acquise dans tous les cas de reconstruction et nous n’avons pas noté de récidives au recul moyen de 39 mois.
La tumeur osseuse à cellules géantes reste une tumeur rare, qui touche surtout la femme jeune avec une localisation préférentielle au niveau du poignet et du genou, son diagnostic repose sur la triple confrontation : clinique, radiologique et anatomo-pathologique. Son traitement est essentiellement chirurgical. Le traitement médical, et plus spécialement la thérapie ciblée antiostéoclastique, toujours en cours d'évaluation.
La tumeur osseuse à cellules géantes est une tumeur rare, le traitement chirurgical a donné de bons résultats, une étude multicentrique est à envisagée
CO125 Plastie stabilisatrice à l'extenseur ulnaire du carpe dans les implants hamatométacarpiens : étude de faisabilité.
L'arthrose hamatométacarpienne (AHM) est une affection rare, méconnue et sous-diagnostiquée . Elle impacte principalement les travailleurs manuels par la douleur et la perte de mobilité. Des techniques chirurgicales proposent une alternative à l‘arthrodèse intermétacarpienne par mise en place d‘une plastie d‘interposition en pyrocarbone après résection arthroplastique. Cette dernière présente un risque d‘instabilité dorsale de l‘implant. Notre travail étudie la faisabilité d‘adjoindre à cette technique une plastie dorsale stabilisatrice à l‘extenseur ulnaire du carpe (EUC).
Cette étude de faisabilité évalue sur pièce anatomique la possibilité, l'efficacité et les limites de la technique de plastie dorsale. Après individualisation et prélèvement d‘un hémi-EUC, une plastie de retournement est effectuée . Deux tunnels bornes sont effectués sur la base du métacarpien et un troisième au centre de l’hamatum.: l’hémi-EUC est alors positionné en “Z“ à la face dorsale de l‘AHM préalablement réséquée. Après réglage de la tension ligamentaire en position neutre du poignet , 3 systèmes d‘ancrage en interférence maintiennent notre plastie réalisant 3 jambages hamato-métacapriens. La mobilité de l'implant a été évaluée par des tests cliniques, biomécaniques et radiographiques .
Les résultats ont démontré la faisabilité technique de cette plastie dorsale ainsi que la stabilité de l'articulation H-M5 lors des tests radiographiques et biomécaniques particulièrement lors des mouvements composés en flexion et supination. La durée de cette procédure supplémentaire est de 9 min.
L’arthrose hamatomécarpienne est une affection pour laquelle l’arthrodèse intermetacarpienne est une option fiable mais au risque d’une perte de force et de mobilité du 5e rayon. Les rares séries décrivant la technique d’implant d’interposition en pyrocarbone et l’expérience des opérateurs rapportent des cas de luxation dorsale ou d’instabilité ressentie incitant à faire évoluer la technique. Ainsi cet artifice techniquement peu compliqué, ne rallonge que de peu la durée de l'intervention. Il pourrait permettre de réduire le risque de luxation dorsale en permettant aux opérateurs l’utilisation d’un implant moins contraint. Par ailleurs la stabilité supplémentaire s’opposerait aux mouvements de micromobilités prothétique source d’usure prématurée du pyrocarbone. Une étude comparative et sur une population plus grande devrait être effectuée.
La plastie dorsale stabilisatrice à l’hémi-EUC est un artifice technique facilement réalisable qui pourrait renforcer la technique existante d’implant pyrocarbone dans l’AHM. Des études cliniques supplémentaires sont nécessaires pour confirmer ces résultats et valider la technique. Cette innovation pourrait significativement améliorer la qualité de vie des patients affectés par cette pathologie rare mais invalidante permettant de restaurer disparition des douleurs, force et mobilité.
P63 Fractures d'Impaction de la Base de la Deuxième Phalange - À Propos de Deux Cas.
Les fractures articulaires d'impaction de la base de la deuxième phalange (P2) peuvent être négligées en phase aiguë, entraînant une malunion avec des séquelles importantes (douleur chronique, raideur et arthrose précoce). La réduction articulaire et l'ostéosynthèse ou l'ostéotomie précoce sont des traitements sûrs qui pourraient aider à prévenir ces complications. Les auteurs présentent les résultats dans deux cas.
Les auteurs présentent deux cas se manifestant par douleur et raideur de l'articulation interphalangienne proximale (IPP), avec une angulation latérale du doigt, à une moyenne de 6 semaines après le traumatisme. Les examens ont confirmé un décalage articulaire égal ou supérieur à 2 mm, une angulation latérale de l'IPP (moyenne de 13º) et une subluxation dorsale dans un cas. Pendant l'intervention chirurgicale, la surface articulaire a été évaluée par une voie palmaire ("shotgun"), et la correction du décalage a été réalisée par ostéotomie articulaire et fixation par mini-vis avec interposition de greffon osseux spongieux. Le protocole post-opératoire comprenait une mobilisation active précoce alternant avec une attelle en extension de l'IPP.
Les auteurs ont évalué deux patients avec une âge moyenne de 17 ans. Le suivi comprenait des évaluations cliniques et radiographiques à 2, 6 et 12 semaines, ainsi qu'à 6, 12 et 24 mois. Lors du dernier suivi (24 mois), les deux patients ne présentaient aucune douleur (zéro sur l'échelle visuelle analogique) ni déformation clinique, un arc de mouvement moyen de 0-95º et une force moyenne de préhension et de pincement de 33 et 4,5 kg, respectivement. Les deux patients ont présenté une amélioration du score fonctionnel (QuickDASH moyen 0,77). Radiographiquement, une consolidation des fractures et une angulation latérale moyenne de l'IPP de 6º ont été vérifiés. Aucune complication n'a été notée, et les patients ont repris leurs activités sans limitations 3 mois après la chirurgie.
Sur les deux cas présentés, les résultats à moyen terme montrent une bonne récupération fonctionnelle sans complications évidentes. L'ostéotomie articulaire par voie palmaire semble être un traitement sûr pour les fractures d'impaction de la base de P2. Il sera intéressant de faire une évaluation avec un temps de suivi plus long pour pouvoir vérifier ces résultats sur le long terme.
L'ostéotomie articulaire par voie palmaire semble être un traitement sûr pour les fractures d'impaction de la base de P2. Il sera intéressant de faire une évaluation avec un temps de suivi plus long pour pouvoir vérifier ces résultats.
CO052 Résection de première rangée du carpe : Peut-on prévoir une évolution défavorable ?
Dans les poignets douloureux chroniques d’origine inflammatoire, dégénérative ou post traumatique la résection de première rangée du carpe (RPRC) permet de conserver de meilleures mobiltés que les arthrodèses intracarpiennes en apportant une réelle amélioration sur la douleur. Une évolution défavorable connue de cette intervention est l’apparition d’une arthrose radiocarpienne secondaire. L’objectif de cette étude est de déterminer s’il existe des facteurs prédictifs, en particulier radiologique d’une telle évolution
Tous les patients opérés d’une RPRC sans interposition entre 2004 et 2022, sur deux centres hospitalo-universitaires, quelle que soit l’indication opératoire, ont été inclus. Ceci représentait 97 patients, âgés de 18 à 75 ans. Les patients avec interposition tendineuse ou de matériel (RCPI), ceux avec un recul inférieur à 2 ans et ceux sans imagerie étaient exclus. Ont été évalués en pré et post opératoire les critères cliniques suivants : la mobilité, la force, un score fonctionnel ; et sur le plan radiographique : la translation ulnaire, la perte de hauteur du carpe, la fermeture de l’angle radiocapitate, l’évolution arthrosique radiocarpienne post opératoire
37 patients ont été revus en consultation présentielle, 1 en téléconsultation, et les données de 30 patients ont été évaluées sur dossier, et 30 patients ont été perdus de vue. Le recul moyen après chirurgie de résection de première rangée était de 89,5 mois (extrêmes 24 - 288). Au dernier recul, l’arc de mobilité moyen en flexion extension était de 78°, le quickDash moyen des patients revus en consultation était de 26, la force au dynamomètre de Jamar était en moyenne de 74% par rapport au côté controlatéral. Sur les radiographies réalisées au dernier recul, 40 des patients présentaient une arthrose radiocarpienne de gravité variable selon la classification de Culp (stade 2: 13, stade 3 :17) mais seulement 5 ont justifié d’un traitement symptomatique dont 3 ont justifié une reprise chirurgicale (2 arthrodèses radiocarpienne, 1 RCPI)
Nos résultats sont cohérents avec ceux de la littérature. Les variations morphologiques du capitatum estimées sur l’imagerie ne semblent pas influer sur une potentielle évolution arthrosique, le plus souvent bien tolérée. Il serait intéressant de réaliser un bilan arthroscopique avant de confirmer l’indication de RPRC
Les résultats de cette étude confirment que la RPRC est une intervention bien tolérée, leur permettant de réduire leurs douleurs par rapport à leur état en pré-opératoire. Dans cette étude, on ne retrouve pas de corrélation entre l’aspect radiologique du capitatum, l’étiologie et une potentielle évolution défavorable
CO096 Does a hypothenar fat pad flap procedure provide an added value over an open carpal tunnel release in revision surgery for patients with recurrent carpal tunnel syndrome? A systematic review.
Carpal tunnel syndrome (CTS) is a common health issue and can be treated with a surgical carpal tunnel release (CTR) providing mainly lasting clinical relieve. However, in some patients, symptoms recur after a variable period. Redo surgery can be considered and different techniques have been propagated. This systematic review aims to investigate whether a hypothenar fat pad flap (HFF) technique provides better clinical outcomes than a second open CTR as revision surgery in these cases.
Nine out of 764 articles, included after a systematic search in four databases (PubMed, Embase, Web of Science and Scopus), met our in- and exclusion criteria. We reported following outcomes: Tinel sign, pain score, sensibility, grip- and pinch strength, (q)DASH (Disabilities of the Arm, Shoulder and Hand) score, BCTQ (Boston Carpal Tunnel Questionnaire) and/or satisfaction.
Both open CTR as HFF are likely to improve post-surgical pain and sensibility, moreover patients score better on the (q)DASH and BCTQ after the intervention. A HFF provides a significant post-surgical amelioration on both grip- and pinch strength tests and shows a clear trend towards decreased post-interventional present Tinel sign. However, for these outcomes, no data considering open CTR was available.
When interpreting the results, it is important to keep in mind the limitations of this resume. Most importantly, there were no directly comparative studies available for the selected outcomes. Meaning data from different studies reporting outcomes after either HFF or CTR were compared. Furthermore, the included studies have all quite small populations and some of them did not even do statistical analysis on their data. Although we have been very strict in selecting only patients with recurrent symptoms, there is a wide variety of definitions used to describe recurrence.
In our knowledge, this is the first systematic review with a single focus on these two procedures in a well-defined population with recurrent carpal tunnel symptoms reporting this extensive amount of outcomes. As reported outcome studies on revision carpal tunnel surgery are very heterogeneous and data are difficult to compare, no superiority of either one technique can be concluded. We believe this review is important to highlight the lack of comparative studies in this orthopedic area and may serve as a matrix for a qualitative (randomised) controlled trial to further investigate superiority of one of both revision techniques.
CO032 Lambeau perforant de l’artère surale médiale pour la couverture des pertes de substances de la main, étude anatomique.
Le lambeau MSAP est un lambeau fascio-cutané de la région du mollet vascularisé par les perforantes de l'artère médiale surale émergeant elle-même de l’artère poplitée. Ce dernier semble présenter des caractéristiques propices à son utilisation pour les pertes de substances cutanées de la main cependant ses variabilités anatomiques mal connues rendent sa pratique courante peu fréquente. Nous décrivons ainsi une étude cadavérique visant à explorer la variabilité de l'anatomie du lambeau MSAP et son applicabilité pour les pertes de substances cutanées de la main.
Dix lambeaux MSAP ont été disséqués au Laboratoire d’anatomie de la faculté de médecine de Nancy, France, sur 5 cadavres frais (2 hommes et 3 femmes). Les lambeaux ont été prélevés par un même opérateur avec une taille de palette cutanée constante de 10x8cm, centrés sur un point situé à 10cm du creux poplité sur la ligne joignant le milieu du creux poplité et la malléole interne. Après repérage des différentes perforantes cutanées, la dissection de l’intégralité du pédicule sural médial jusqu’à son émergence a été effectuée. Les caractéristiques du pédicule et de ses perforantes ont été recueillies puis une simulation de couverture des faces dorsale et palmaire de la main a été réalisée.
La distance moyenne entre le milieu du creux poplité et la perforante principale était de 9,8cm et le nombre moyen de perforantes cutanées était de 2,2. 95% des perforantes ont été retrouvées à plus ou moins 3cm de notre repère à 10cm du creux poplité. La longueur moyenne du pédicule vasculaire était de 13,35cm et son diamètre moyen de 2,45mm pour l'artère et 3,1mm pour la veine.
Nos résultats sont similaires avec ceux de la littérature. Pour la taille de palette cutanée choisie, l'agencement du lambeau permettait une couverture intégrale des faces dorsale et palmaire de la main. Comparativement au lambeau antéro-latéral de cuisse, le lambeau MSAP semble avoir un pédicule plus long, un nombre de perforante comparable, un diamètre du pédicule légèrement plus petit et une épaisseur plus fine.
Le lambeau MSAP possède une variabilité anatomique établie cependant, la constance de ses perforantes et la meilleure connaissance de son anatomie font de ce dernier un lambeau fiable et reproductible pour la couverture des pertes de substances cutanée. De plus, la longueur et le diamètre de son pédicule, son épaisseur et sa faible comorbidité lui permettent de constituer une alternative intéressante pour la prise en charge des défects cutanés de la main.
CO031 Perte de substance étendue de la pulpe : intérêt du lambeau de Joshi et Pho.
Les pertes de substance étendues de la pulpe des doigts sont des situations fréquentes en traumatologie. Leur couverture doit répondre à des objectifs de matelassage pulpaire, d’indolence, de sensibilité épicritique, avec le moins de séquelles possibles. Une des options chirurgicales est le lambeau décrit par Joshi puis modifié par Pho. Ce lambeau homodigital unipédiculé antérograde présente une palette dorso-latérale adjacente à la pulpe restante et à son pédicule. L’objectif de notre étude était l’analyse des résultats fonctionnels et cicatriciels à moyen et long terme de ces lambeaux.
Etude observationnelle rétrospective monocentrique avec un recul minimum de 1 an, patients opérés entre 2010 et 2022. L’objectif principal était d’évaluer fonctionnellement les patients à terme par le score de DASH. Les objectifs secondaires étaient l’évaluation de la douleur, de la mobilité, de la sensibilité, de la cicatrisation (score POSAS) et des complications.
Quatorze patients ont été revus avec un suivi moyen de 6,5 ans. Le DASH moyen était de 22.16 sur 100 (5-45 ; ET 11.9). Les mobilités IPD étaient significativement moindres par rapport au côté controlatéral. Le Weber moyen était de 5.43mm (2-12 ; ET 2.87). Le score POSAS moyen était de 13.93/60 patient et 17.71/50 observateur.
Même si la peau est fine sur la partie dorso-latérale, celle-ci conserve, grâce au pédicule adjacent, une bonne sensibilité avec un résultat positif sur la fonction globale.
Le lambeau de Joshi et Pho constitue une solution fiable et aisée pour la couverture des pertes de substances de la pulpe avec de bons résultats fonctionnels et cicatriciels.
CO130 Ostéosynthèse des fractures des métacarpes et des phalanges par le système de fixation externe HK2.
Le brochage percutané est une technique largement utilisée pour la stabilisation des fractures déplacées des doigts et du pouce, mais expose au risque de déplacement secondaire des fractures et de migration des broches. Le but de notre travail était d’évaluer les résultats cliniques et fonctionnels de l’utilisation du système de fixation externe HK2 (mini-fixateur externe). Le matériel est constitué de broches de Kirschner de 1,2 et 1,5 mm de diamètre, introduites en percutané, pliées et solidarisées entre elles à l’aide d’un connecteur en aluminium.
Dans cette série, multi-opérateur entre 2018 et 2023, nous avons opéré 35 patients ( 40 doigts), l’âge moyen est de 36 ans (15-74) avec une prédominance masculine (29 hommes et 6 femmes). Les fractures étaient fermées dans 39 cas, déplacées et localisées au niveau des métacarpes (30) ou des phalanges (10). Chez cinq patients deux rayons étaient fracturés. Le doigt le plus touché était l’auriculaire (20 cas). Le brochage percutané était croisé ou inter-métacarpien. Une mobilisation précoce était autorisée en postopératoire immédiat. L’ablation de matériel était faite, en box de consultation à la 6e semaine (5-8) postopératoire. L’évaluation incluait les mobilités digitales (TAM), la force de serrage au JAMAR, le QuickDASH, la satisfaction des patients et les complications.
Au recul moyen de 28 mois (4 – 68 mois), les résultats étaient très satisfaisants, sans aucune infection locale ni déplacement secondaire de la fracture ni des broches. Dans un seul cas, une réaction sur broches a été constatée. Comparativement au côté controlatéral, les mobilités des doigts (TAM) et la force de serrage étaient de 90% et 85% respectivement. Le QuickDASH à 8. Les patients étaient très satisfaits et satisfaits dans plus de 95% des cas.
Le système de fixation externe HK2 présente une stabilité primaire grâce à son système de connecteur externe de broches, ce qui permet une auto rééducation précoce de la main. Il a l’avantage aussi de la simplicité et efficacité de la technique, il évite l’abord chirurgical du foyer de fracture, ce qui présente un intérêt majeur dans les factures comminutives. Aucun déplacement secondaire n’a été constaté dans notre série. La récupération clinique et fonctionnelle était satisfaisante.
Le système HK2 est utile et facile d’utilisation dans le traitement chirurgical des fractures des métacarpes et des phalanges et nous pensons qu’il doit faire fait partie de l’arsenal thérapeutique dans la prise en charge de ces fractures y compris les fractures comminutives.
CO101 Quel est l'intérêt de l'électroneuromyography dans le diagnostic du défilé thoraco brachial ?
Le syndrome du défilé thoracobrachial neurogène (NTOS) est une pathologie invalidante. Son diagnostic reste difficile du fait du spectre de symptômes large qui le composent, et de la fréquente normalité des examens complémentaires. L’électroneuromyographie, examen de référence pour les syndromes canalaires, est souvent utilisée pour le diagnostic. Les données de littérature concernant les résultats ENMG des patients atteints de syndrome du défilé thoracobrachial restent contradictoires. L’uniformisation récente des critères diagnostiques permet désormais des populations plus homogènes entre les études. A notre connaissance, il n’existe pas de donnée publiée sur des échantillons supérieurs à 16 patients à ce sujet.
Entre aout 2022 et septembre 2023, nous avons recueilli de façon prospective des données electromyographiques réalisées sur des patients débutant une prise en charge rééducative intensive pour leur syndrome du défilé thoracobrachial neurogène. Il existait 41 syndromes du défilé unilatéraux et 22 bilatéraux, représentant 85 membres atteints. Nous avons comparé les membres atteints avec les membres asymptomatiques. Nous avons recueilli chez ces patients la latence distale (LD) et l’amplitude de la réponse sensitive (SNAP) et motrice (MNAP) le cas échéant, des nerfs médian, ulnaire et cutané médial de l’avant-bras (MACN).
12 patients (19%) décrivaient des troubles sensitifs en territoire ulnaire ou du MACN. Il n’y avait pas de trouble moteur clinique. A l’examen ENMG, la latence distale ulnaire et médian motrice et sensitive, ne présentait pas de différence significative sur les membres atteints en comparaison des membres sains. L’amplitude des réponses sensitives et motrices des nerfs ulnaires et médian, n’était pas non plus significativement différents entre les deux groupes. La myographie lorsqu’elle était réalisée était normale. Il a été retrouvé 2 double-crush syndrome.
Il n’existe pas de modification statistiquement significative à l’ENMG chez les patients présentant un syndrome du défilé thoracobrachial, par rapport à des membres sains. Notamment la mesure de l’amplitude du nerf cutané médial de l’avant-bras n’est pas significativement différente entre un membre sain et un membre pathologique. Ce résultat est original de par sa puissance et son échantillon uniformisé par les critères diagnostiques récents. L’ENMG permet cependant d’éliminer un diagnostic différentiel et de rechercher un double-crush syndrome.
CO008 L’échographie peropératoire a-t-elle un intérêt en pratique courante dans le cadre de l’ostéosynthèse par plaque antérieure des fractures du radius distal ?
L’ostéosynthèse par plaque antérieure est devenue le gold standard dans la fixation des fractures du radius distal. Les ruptures tendineuses que ce soit du long extenseur du pouce par un rebord de vis en postérieur ou du long fléchisseur du pouce à cause d'une plaque débordante sont des complications redoutées. La fluoroscopie est utilisée pour évaluer l’absence de débord dorsal des vis ; Néanmoins l’effet de superposition sur une vue 2D est à risque de méconnaitre un débord. La classification de Soong sur un cliché de profil permet de prévoir une conflit entre le long fléchisseur du pouce et la plaque. L’échographie pourrait être une technique supérieure à la radio pour évaluer ces 2 risques en per opératoire. Les objectifs de cet étude étaient de déterminer la concordance entre les radiographies et l’échographie.
Nous avons mené une étude observationnelle monocentrique . Les patients opérés par un seul opérateur de plaques antérieures du radius distal étaient inclus. Des fluoroscopies de face, profil, tangentielle palmaire ainsi qu’une échographie étaient réalisées en peropératoire pour évaluer le débord dorsal des vis et un conflit entre la plaque et le tendon du long fléchisseur du pouce.
10 patients ont été inclus. 2 vis débordantes ont été observées sur les clichés tangentiels palmaires . L’échographie peropératoire a retrouvé 2 protrusions de vis dorsale. Les clichés de profil ne retrouvaient pas de vis débordante. Un accord parfait été trouvé entre le cliché tangentiel palmaire et l’échographie (ICC =1) alors que celui du cliché de profil était de 0,42. Le temps opératoire moyen a été de 48 min alors que l’ajout de l’échographie supposait en moyenne 5,1min de plus. L’échographie a permis de détecter un cas de conflit avec le long fléchisseur du pouce qui était supposé avec le cliché radiographique de profil. L’échographie permettait une épargne moyenne de 2,6 Clichés radioscopiques soit 7,8mGy.cm2 .
L’échographie permet de détecter avec une très bonne fiabilité les vis débordantes en dorsal et un conflit entre la plaque le long fléchisseur du Pouce. Néanmoins elle ne permet pas d’amélioration significative ; L’épargne en terme de dose de rayon est faible, et le temps nécessaire à réaliser l’échographie étant significatif et nécessité du matériel supplémentaire; Nous pensons que l’échographie a un intérêt en pratique courante en cas de doute sur les clichés scopiques concernant le débord postérieur d’une vis et chez les patients Soong 1.
VF14 Reconstruction de la tête de phalange proximale par greffe chondro-costale.
Dans les cas de perte de substance ostéo-chondrales articulaires des doigts longs, les deux principales interventions chirurgicales sont l'arthroplastie ou l'arthrodèse. Chacune de ses techniques ont des avantages et inconvénients. Depuis les années 90 la reconstruction par greffe chondro-costale est décrite et utilisée par certains chirurgiens. Elle a pour avantage de redonner une mobilité comprise en moyenne entre 45 et 60° tout en évitant la mise en place de prothèses à haut risque d'usure et donc de chirurgie itérative. Cette technique reste peu répandue avec peu de series publiées dans la littérature.
Cette vidéo présente la technique opératoire de reconstruction de la tête de la phalange proximale par greffe ostéo-chondrale fixée par vis, dans un contexte de perte de substance osteo-chondrale avec incongruence articulaire de l'IPP dans les suites d'une fracture de la tête de la phalange proximale.
A un an de recul, le patient est satisfait du résultat avec un arc de mobilité de 45° (-30/75), un contact paume pulpe réalisable, une indolence. Radiographiquement le greffon est en place, il existe une désaxation de 5° dans le plan frontal.
La greffe chondro costale pour reconstruire une perte de substance articulaire des articulations des doigts longs est une technique a conserver dans son arsenal thérapeutique comme alternative à l'arthrodèse afin de conserver une certaine mobilité et à la prothèse qui donne des mobilités similaires et à haut risque d'usure chez les patients jeunes.
CO051 Taux de consolidation de l'ostéotomie accourcissante de l'ulna par plaque APTUS Wrist.
Ulnar carpal impingement syndrome causes pain on the ulnar side of the wrist. Various surgical techniques have been described. Ulnar shortening osteotomy is now a standard treatment for carpal ulnar impingement syndrome. However, it is associated with complications such as non-union of the osteotomy site. The main objective was to report the rate of radiographic consolidation after ulnar shortening osteotomy with cutting guide.
This is a multicenter retrospective series of 30 cases reporting clinical and radiographic criteria with a minimum 6-month follow-up
The non-union rate was 3.4%. One case presented a non-union of the osteotomy site. 87% of patients were satisfied or very satisfied with the procedure. Mean VAS pain was 2.7 (standard deviation 2.4). The QuickDash and PRWE averages were 24.7 (standard deviation 19.2) and 28.6 (standard deviation 25.3). Mean Jamar dynamometer strenght was 27.4 kg (standard deviation 8.9). One patient developed complex regional pain syndrome. Five patients required plate removal for hardware-related discomfort.
The Aptus wrist plate ulna shortening osteotomy provides a standardized approach to the surgical treatment of ulnar impingement syndromes of the carpus. Compared with other series in the literature, this procedure provides a satisfactory consolidation rate and clinical results.
The Aptus wrist plate ulna shortening osteotomy provides good outcomes for the treatment of ulnar carpal impingement syndrome
COG24 - Évaluation échographique in vivo per-opératoire de la course des tendons fléchisseurs superficiels et profonds avant et après chirurgie du doigt à ressaut.
Le doigt à ressaut est une pathologie fréquente, représentant 2,6 % de la population et 10 % des diabétiques. Les causes sont multifactorielles avec une présentation anatomo-physiopathologique multiple. L’objectif de ce travail est de mesurer échographiquement la course des tendons fléchisseurs superficiels et profonds des doigts avant et après chirurgie immédiate du doigt à ressaut au bloc opératoire. L’hypothèse est la suivante : une augmentation de la course des tendons fléchisseurs après ouverture de la poulie A1 et ténosynovectomie des fléchisseurs.
Nous avons sélectionné une cohorte prospective de 30 doigts à ressaut opérés par un seul chirurgien expérimenté échographiquement après avoir défini les critères d’inclusion et d’exclusion . L’incision est oblique d’un centimètre environ au niveau du pli palmaire distal de la paume. Pour chaque doigt opéré, nous avons repéré échographiquement la jonction tendinomusculaire au poignet en extension du doigt, poignet en rectitude et en flexion maximale pour les tendons fléchisseurs superficiel et profond avant et après ouverture de la poulie A1 et ténosynovectomie systématiquement réalisée. La distance entre ces deux mesures correspond à la course du tendon fléchisseur. Les mesures en actif ont été beaucoup plus difficiles.
Le sexe ratio F/H est de 8. L’âge moyen des patients est de 65 ans au moment de la chirurgie. La durée moyenne de la symptomatologie est de 18 mois. La mobilité passive du tendon du fléchisseur commun superficiel est augmentée de 14 % après le geste chirurgical et celle du tendon fléchisseur profond de 22 %.
Aucune étude de ce type est connue à ce jour malgré les nombreuses descriptions échographiques du doigt à ressaut. Dans notre étude, le traitement chirurgical du doigt à ressaut à ciel ouvert augmente la mobilité et le glissement des tendons fléchisseurs superficiels et profonds ; résultat à comparer avec une plus grande série. Chaque tendon retrouve sa course naturelle après suppression des adhérences et comparable au groupe témoin. L’intérêt de cette étude pourrait être de définir un critère échographique pré-opératoire pour mieux cibler les patients à opérer d’emblée avec un seuil minimal de perte de mobilité ou de glissement. Il serait intéressant aussi de confronter avec une cohorte de patients opérés par voie percutanée sous échographie pour déterminer si la ténosynovectomie des fléchisseurs est utile à la récupération du glissement des tendons fléchisseurs ainsi qu’une cohorte sous WALANT pour des mesures de course des tendons en actif.
CO007 Apport de l’échographie per opératoire pour l’évaluation du débord dorsal des vis épiphysaires dans l’ostéosynthèse de l’extrémité inférieure du radius : étude anatomique comparative versus radiographie.
Les fractures de l’extrémité inférieure du radius (FEIR) représentent le motif de consultation le plus fréquent en traumatologie. Nous avons voulu étudier l’apport de l’échographie en cours d’intervention pour mettre en évidence une ou plusieurs vis épiphysaires débordantes grâce à une étude anatomique.
Cette étude anatomique a porté sur 4 poignets, provenant de 2 cadavres adultes non formolés. Une plaque d’ostéosynthèse anatomique était positionnée par un premier opérateur puis stabilisées par deux vis en proximal. En distalité, un forage bi corticale était réalisé dans chaque trou des rangées proximale et distale de la plaque. Le nombre de vis introduites était ensuite laissé à la discrétion de l’opérateur avec un minimum de 3 vis par procédures. Cette dernière procédure a été réalisée à 14 reprises pour chaque spécimen (7 par poignets) soit un total de 28 répétitions. L’évaluation du débord dorsal des vis épiphysaires était jugée par un second opérateur, en aveugle, en utilisant trois techniques d’imagerie : radiographies en incidence « Skyline view » (SLV) et de profil et oblique ainsi qu’en échographie.
Les valeurs prédictives négatives et positives ainsi que la spécificité et la sensibilité étaient respectivement de 94%, 92,5%, 96,3% et 88,1% pour l’analyse échographique ; 92,8%, 92,5%, 96,3% et 86% pour l’analyse radiographique en incidence SLV ; 78,6%, 97,5%, 98,5% et 58,2% pour l’analyse radiographique de profil et oblique.
L’échographie est un outil diagnostique validé pour l’étude des tendons après ostéosynthèse par plaque antérieure des FEIR. L’intérêt de l’échographie per opératoire par rapport l’échographie post opératoire est de pouvoir changer une vis proéminente en cours d’intervention, afin de prévenir un possible conflit ultérieur. L’objectif de cette étude était d’évaluer l’intérêt de l’échographie en cours d’intervention par un chirurgien orthopédiste qui ne peut avoir l’expérience d’un radiologue ni la performance d’un échographe d’un centre de radiologie.
Cette étude n’a pas permis de montrer de supériorité de l’analyse échographique comparativement à une analyse radiographique en incidence SLV pour la détection de vis proéminentes. L’échographie est un examen non irradiant mais nécessite une courbe d’apprentissage et un matériel technique adapté pour obtenir des images de qualité suffisante pour la recherche de vis débordantes.
CO094 Scratch collapse test : Evaluation objective prospective et monocentrique chez 130 patients avec dynamomètre électronique K Invent.
Le Scratch Collapse Test (SCT) est apparu récemment comme un nouveau test de provocation pour aider au diagnostic de compression nerveuse. Ses sensibilité et spécificité sont très disparates dans la littérature, avec un test apparaissant subjectif, restant très controversé et peu évalué de manière objective. Notre objectif était d’évaluer de façon objective le SCT en mesurant la force de rotation externe d’épaule chez des patients atteints de syndromes canalaires.
Nous avons réalisé une évaluation monocentrique prospective incluant 130 patients. Nous avons inclus tous les patients présentant une compression du nerf ulnaire au coude ou du nerf médian au canal carpien confirmé par un électromyogramme. Les patients présentant une instabilité pure du nerf ulnaire n’ont pas été inclus. Nous avons mesuré la force de rotation externe des 2 épaules en simultané grâce au dynamomètre de pression K-push (Kinvent) en situation exacte de réalisation du SCT avant et après le « scratch ».
Nous avons inclus 130 patients, dont 50.8% de femme, et un âge moyen de 55 ans. Le diagnostic était une compression du nerf médian au canal carpien dans 78% des cas et du nerf ulnaire au coude dans 22% des cas. Le coté dominant était atteint dans 58% des cas. Les forces moyennes de rotation externe de l’épaule étaient de 8.4kg±2 avant le scratch et de 8.52kg±2 après le scratch, soit une augmentation de +1.4 % (p=0.07). Avant le SCT, les forces moyennes de rotation externe étaient de 8,4kg ± 2 pour le coté atteint et de 8.48kg±2,05 pour le coté controlatéral (p=0.40). L’asymétrie pré SCT était de 9.2%. Après le SCT, les forces moyennes de rotation externe étaient de 8,52kg±2 pour le coté atteint et de 8.34kg ± 2,03 pour le coté controlatéral (p=0.03). L’asymétrie post SCT était de 9.9%.
Le SCT est basé sur une inhibition du tonus musculaire volontaire d’un hémicorps, et donc de la rotation externe d’épaule, en réponse à un stimulus cutané en regard d’une zone de compression nerveuse homolatérale. Peu d’études s’intéressent au caractère objectif de cette inhibition musculaire. Nous n’avons pas mis en évidence de diminution de force de rotation externe d’épaule à la suite d’un « scratch », et cela dans un contexte de compression nerveuse avérée. Nous ne pouvons donc pas conseiller son utilisation.
Les mesures objectives de force de rotation externe d’épaule lors du SCT ne permettent pas d’affirmer la validité du test en cas de compression nerveuse avérée.
P13 Tele-surgery for the Hand: Improving Surgical Precision and Accessibility with Remote Technology.
Introduction: Telesurgery, an emerging form of medical practice, is revolutionizing the way complex surgeries, such as hand surgery, are performed remotely. This technology enables expert surgeons to guide surgical interventions from remote sites, improving access to specialist care and the accuracy of operations. This article explores the impact of telesurgery in the specific field of hand surgery, focusing on the benefits and challenges associated with this innovative approach.
Material and Method: A prospective study was conducted on a series of 27 patients requiring complex hand surgery. Surgeons using telesurgery were equipped with high-definition communication devices and remote control systems. Inclusion criteria included patients with various pathologies such as complex fractures, tendon and nerve injuries, as well as congenital malformations. Parameters evaluated included surgical precision, post-operative complications and patient satisfaction.
Results: The results demonstrated significant success of telesurgery in delivering precise and effective surgical interventions in the 27 patients studied. The technology enabled surgeons to visualize critical anatomical structures in real time, precisely guide the movements of surgical instruments and ensure optimal quality control of sutures and repairs. Post-operative complication rates were comparable to those of traditional surgical procedures, while patient satisfaction with results and access to specialist care was high.
Discussion: The discussion highlights the potential benefits of telesurgery in hand surgery, particularly in terms of increased accessibility to care, reduced intervention times and continuing education opportunities for surgeons in remote areas. However, challenges remain, such as technological limitations, the need for robust internet bandwidth and ethical considerations relating to data security and patient confidentiality. Conclusion:
In conclusion, telesurgery represents a promising advance in hand surgery, offering a new dimension of personalized care and surgical precision. Although challenges remain, its integration continues to progress, paving the way for more accessible and efficient surgical practice worldwide. This article highlights the growing importance of telesurgery in the modern medical field, particularly in complex specialties such as hand surgery, where every case and percentage counts towards patients' optimal functional recovery.
P14 Unique Surgical and Medical Challenge: Atypical Peri-Implant Fracture on Volar Radius Plate.
The real of distal radius fractures présents a land scape of diverse management approches. White thèse fractures are familier, the occasion Ally unveil exceptional cases that deviate from the usual trajectory, especially if it occurs in the joints posing distinct challenges in their treatment.
Patient: A 38-year-old man with a history of a left distal radius fracture treated with a plate and screws one year prior sustained a new peri-implant fracture (fracture around the implant) after a fall. He experienced pain at the fracture site but had normal hand function. The X-ray revealed a closed marginal peri-implant fracture at the distal end of the left radius on a locked plate, showing posterior displacement.
Treatment: For the surgical procedure, a revision of the old incision was performed, allowing removal of the plate and screws. Next, a posterior wrist approach was performed to extract and osteotomize the callus, after which a locked radius plate was placed with bone graft (Fig 2). As a final step, an arm cast was applied. Control radiological images showed a good result. Follow-up: Clinical and radiological follow-up appointments were scheduled at 1, 3, and 6 months. At 3 months, the patient's wrist range of motion showed improvement: 40 degrees dorsiflexion, 50 degrees palmar flexion, 45 degrees pronation, 45 degrees supination, 5 degrees radial tilt, and 20 degrees ulnar tilt. By 6 months, the DASH score reached 14.2, and the Mayo wrist score was 75. Range of motion continued to improve: 60 degrees dorsiflexion, 80 degrees palmar flexion, 75 degrees pronation, 65 degrees supination, 15 degrees radial tilt, and 45 degrees ulnar tilt. Outcome: X-rays confirmed successful healing of the fracture. The patient's wrist range of motion gradually improved over 6 months.
Peri-implant fractures of the distal radius are on the rise due to increased use of volar plates in wrist fracture fixation. These fractures result from a combination of patient factors, biology, and mechanics. Patient health, especially osteoporosis and lifestyle choices like smoking, influences the risk. The complexity of thèse fractures, varying in configuration and soft tissue involvement, can lead to implant-related complications.
Peri-implant fractures of the wrist are rare but increasing due to the greater use of plates. High- energy trauma with poor bone quality can cause new fractures around the plate. Careful soft tissue handling, preservation of bone vascularity, and potential bone grafting are crucial..
P16 3D printing revolutionizes wrist surgery: Precision, personalization, and optimal healing.
3D printing is transforming the treatment of complex wrist fractures, providing surgeons with unprecedented tools for precision, personalization, and optimal healing. This literature review synthesizes the contributions of 3D printing in wrist surgery, focusing on the following aspects: surgical planning, custom surgical guides, and clinical outcomes.
An exhaustive literature search was conducted in the MEDLINE, PubMed, and Cochrane Library databases using the keywords "3D printing," "wrist surgery," "complex fractures," "surgical planning," "surgical guides," and "clinical outcomes." The included studies focused on the use of 3D printing in the management of complex wrist fractures, analyzing the following aspects: 3D printing techniques, design of models and surgical guides, printing accuracy, impact on operative time, surgical accuracy, postoperative complications, and functional outcomes.
3D printing enables the creation of precise anatomical models of the fractured wrist from medical images (CT, MRI). These models facilitate meticulous surgical planning and the design of custom guides. Studies have shown that the use of 3D-printed surgical guides significantly reduces operative time (up to 30%) and improves the accuracy of fracture reduction and fragment fixation (by 10-20%). This translates into a decrease in postoperative complications (infections, chronic pain) and an acceleration of functional wrist healing (mobility, grip strength)
3D printing is establishing itself as a valuable tool in complex wrist surgery, offering undeniable advantages in terms of precision, personalization, and improved clinical outcomes. The fabrication of precise anatomical models and custom surgical guides allows surgeons to navigate with increased precision in the complex anatomy of the wrist, minimizing trauma to the patient and optimizing the chances of optimal healing.
3D printing is revolutionizing the landscape of complex wrist surgery, paving the way for more personalized, precise, and effective care. This cutting-edge technology represents a major advancement for patients, improving their quality of life and long-term functional prognosis.
P33 Analyse des facteurs prédictifs de la fracture des matériaux d'ostéosynthèse dans les fractures du membre supérieur.
la fracture de matériaux d'ostéosynthèse est une entités relativement rare qui n'a pas fait l'objet denombreuse étude et qui représente une complication mécanique exceptionnellement citée dans la littérature. Elle est quasi systématiquement associée à une déformation ou une rupture du matériel d'ostéosynthèse avec nécessité de le changer en plus de la prise en charge de la nouvelle fractur. La littérature scientifique sur le sujet se limite pour la plupart des séries sur la hanche ou du fémur, alors que d'autres localisations anatomiques comme le membre supérieure a été beaucoup moins étudiées
Il s’agit d’une étude rétrospective portant sur 47 patients qui ont été traités pour des fractures de matériaux d’ostéosynthèses. Les patients ont été recensés à partir des registres de données de traumatologie. Les patients âgés de 18 ans et plus et qui avaient un suivi médical pendant la période définie ont été inclus. Les fractures autour d'implants prothétiques et les patients présentant des fractures pathologiques ou des fractures survenues à la suite d'un polytraumatisme ont été exclus de la cohorte finale.
L'analyse a révélé que la majorité des fractures des matériaux d'ostéosynthèse survenaient chez les patients de plus de 50 ans. Les plaques étaient le type de matériel le plus souvent fracturé (60%), suivies des clous (25%) et des broches (15%). Les matériaux en alliages représentaient 30%, tandis que le titane représentaient 70% des cas. Les fractures étaient le plus souvent localisées au niveau de diaphyse humérale (45%), suivies du radius (35%) et de l'ulna (20%). Les fractures post traumatique étaient les plus courantes (55%), suivies des fractures dues à un pseudoarthrose (30%) et des fractures par stress répétitif (15%).
Les résultats montrent que les plaques en alliage sont les plus susceptibles de se fracturer dans les membres supérieurs, probablement en raison de leur utilisation fréquente et des charges qu'elles supportent. Les fractures post traumatique sont prédominantes, suggérant un besoin d'amélioration dans la conception et le choix des matériaux pour augmenter la résistance. Les patients plus âgés présentent un risque plus élevé de fractures des matériaux d'ostéosynthèse, ce qui peut être attribué à une densité osseuse plus faible et à une activité réduite.
Cette étude souligne l'importance de surveiller et d'améliorer la performance des matériaux d'ostéosynthèse dans les membres supérieurs. Les plaques en en alliage, bien qu'efficaces, nécessitent une attention particulière en raison de leur susceptibilité aux fractures.
CO023 Pertinence de l'antibioprophylaxie dans les plaies de la main avec ouverture articulaire ou de la gaine des fléchisseurs.
Les plaies de la main avec ouverture articulaire ou de la gaine des tendons fléchisseurs présentent un risque d’évolution vers l’arthrite septique et le phlegmon de la gaine des fléchisseurs. L'antibioprophylaxie, en association avec le lavage chirurgical, est couramment prescrite pour prévenir ces infections. Néanmoins son utilité reste controversée. Les nouvelles recommandations de la SFAR vis-à-vis des plaies de la main ne recommandent pas d’antibioprophylaxie en cas de plaie articulaire non souillée (grade 1) et souillée (avis d’expert) et n’évoquent pas le cas des ouvertures de gaine des tendons fléchisseurs. Cette étude vise à évaluer la pertinence de l'antibioprophylaxie dans ces 2 contextes.
Nous avons mené une étude de cohorte prospective incluant des patients présentant des plaies non souillées de la main avec ouverture articulaire ou de la gaine des fléchisseurs, en excluant les cas de fracture ouverte. Le critère de jugement principal était la survenue d’une arthrite, d’un phlegmon de gaine ou d’une cellulite dans les 30 jours. Ce critère de jugement était ensuite analysé en fonction de la prescription per ou post opératoire d’une antibiothérapie, recueillie dans le compte rendu opératoire.
Résultats préliminaires: 66 patients ont été inclus de janvier 2024 à juin 2024. 20 plaies articulaires, 47 ouvertures de gaine dont 23 avec réparations tendineuses nécessaires. Deux attitudes de prescription différentes étaient retrouvées en fonction des opérateurs : groupe A (antibioprophylaxie : 2 grammes d’Augmentin IV per-opératoire sans antibioprophylaxie post-opératoire), le groupe NA (aucune antibioprophylaxie per ou post opératoire). Les 2 groupes avaient des comorbidités comparables. Aucune infection post opératoire n’est survenue dans les 2 groupes.
Ces résultats remettent en question l'utilisation systématique de l'antibioprophylaxie dans ce contexte et soulignent la nécessité de recherches supplémentaires pour confirmer ces observations.
Les données préliminaires de notre étude ne montre pas de sur-risque de développer une infection chez les patients pris en charge chirurgicalement pour des plaies de la main avec ouverture articulaire ou de la gaine des fléchisseurs, sans antibioprophylaxie.
COG31 - Pouce en Z et pouce adductus : confusion et différences.
Le pouce est fréquemment le siège de déformations liées aux pathologies articulaires, de l'arthrose dégénérative aux arthrites en tous genres. Son rôle prépondérant dans la fonction de la main en fait un sujet diagnostique et thérapeutique d'intérêt. Le pouce en Z et le pouce adductus en sont deux exemples classiques.
L'objectif de cette communication est de présenter les différences morphologiques et anatomopathologiques entre le pouce en Z et le pouce adductus, illustrées par le cas d'une patiente présentant les deux atteintes.
Le pouce en Z et le pouce adductus sont deux atteintes différentes, pourtant souvent confondues. La physiopathologie permet d'expliquer le mécanisme de ces deux déformations, et de lever toute ambiguïté.
Sujet sémantique avant tout, cette communication permet de revenir sur les différences anatomopathologiques de deux déformations fréquentes du pouce.
L'utilisation rigoureuse de l'appellation idoine permettra d'enrayer la confusion répandue entre pouce et Z et pouce adductus.
VF13 Comment fait-on une dénervation d'articulation interphalangienne proximale par voie palmaire ?
La main est le site le plus touché par l’arthrose, elle touche dans 18% l’interphalangienne proximale (IPP). Elle est plus handicapante dans la vie quotidienne à l’IPP qu’à l’IPD. Pour la prise en charge de ces douleurs, il existe 3 solutions : l’arthrodèse, l’arthroplastie et la dénervation. Les deux premières sont invasives et irréversibles. Il existe plusieurs voies d’abords décrites : la voie latérale bilatérale, la voie dorsale et la voie palmaire.
Le principe de la dénervation est une section des branches à destinée articulaire des nerfs digitaux palmaires propres décrit initialement par FOUCHER sans induire de déficit sensitif distal. Elle ne coupe pas les ponts à la prise en charge future par les deux autres solutions. Elle est indiquée chez les patients douloureux ayant une arthrose primaire ou secondaire, avec une amplitude articulaire préopératoire de plus de 40° sans instabilité IPP.
La technique par voie palmaire (vidéo) : Sous anesthésie loco-régionale avec garrot à la racine du membre et sous grossissement optique (x3.0-3.5) Voie d’abord palmaire type Bruner avec une incision centrée sur l’IPP. Après ouverture du ligament de Grayson, les 2 pédicules sont individualisés. Chaque nerf digital est repéré, libéré et séparé de façon douce et atraumatique par rapport à l’artère digitale du pli de flexion métacarpo-phalangien au tiers proximal de la 2ème phalange. Les branches nerveuses se dirigeant vers l’artère digitale et l’articulation IPP sont repérées et sectionnées sans électrocoagulation bipolaire en préservant les branches vasculaires à destinée de la gaine des fléchisseurs et de l’articulation IPP. Les branches nerveuses sont sectionnées sans électroagulation. La fermeture cutanée par points séparés (4 /0). Une mobilisation d’emblée en postopératoire est indiquée avec autorééducation dans toute l’amplitude articulaire de l’IPP
Les avantages de cette technique : l’amélioration des douleurs de 85%, l’amélioration du quickDASH, un maintien de résultats à moyen et long terme et l’absence d’influence sur l’évolution arthrosique. Peu de complication (SDRC résolutif) et une reprise simple car elle permet soit l’arthroplastie soit l’arthrodèse. Les limites sont : l’absence d’amélioration des amplitudes, l’absence de correction de la clinodactylie qui est souvent un motif de consultation.
C'est technique chirurgicale fiable et reproductible. Permet une prise en charge douloureuse efficace sans couper de ponts aux autres techniques.
CO036 Influence de l'anatomie de la surface articulaire proximal du trapèze (PAST) et de la surface articulaire trapézoïdienne du trapèze (TRAST) sur le placement de la cupule durant l'arthroplastie trapézo-métacarpienne.
Trapeziometacarpal prosthesis is one of the surgical options to address trapeziometacarpal osteoarthritis. Several authors reported the importance of the position of the cup and of bone stock to minimize the risk of loosening. Recenlty, Athlani et al. argued that the cup should be placed in the middle of the width of the trapezium. The senior author of the present study observed that placing the cup in the middle of trapezial width is not always possible, due to impingement (early contact) between the cup and the trapezoidal articular surface of the trapezium (TRAST), especially when trapezial height is low. The objective of the present study was to analyze the influence of the proximal articular surface of the trapezium (PAST) and TRAST anatomy on cup placement, in order to improve preoperative planning for trapeziometacarpal arthroplasty.
The influence of the anatomy of the PAST and the TRAST on cup placement during trapeziometacarpal arthroplasty was retrospectively evaluated on 56 preoperative anteroposterior radiographs of patients who underwent surgery for trapeziometacarpal osteoarthritis. The percentage coverage of the prosthetic cup by the PAST and the available height of the trapezium were calculated. The available height of the trapezium corresponds to the trapezium height after the bone cut at the ulnar edge of the proximal end of the prosthetic cup; it is the smallest available height of the trapezium witch was calculated considering the anatomy of the PAST and TRAST, with the cup placed in the middle of the width of the trapezium.
In 39% of cases, there was a significant difference (up to a mean 4.5 mm, p < 0.001) between the radial height of the trapezium (which is usually considered) and the available height of the trapezium.
The anatomy of the PAST and the TRAST has an impact on the placement of the prosthetic cup when trapezium height is low. The results of the present study suggest that these considerations must be known by all operators performing trapeziometacarpal arthroplasty; that lateralization, implant suspension, or surgical alternatives should be considered to prevent several intra- and postoperative surgical complications.
CO042 Survie à 31 ans de la prothèse simple mobilité ARPE dans l'arthrose trapézo-métacarpienne.
Single-mobility trapeziometacarpal prostheses for osteoarthritis have been widely used in recent decades and have a satisfactory short- to medium-term survival rate. However, the long-term is rarely reported. The aim of this study was to report the long-term survival rate of single-mobility trapeziometacarpal prostheses.
A retrospective single-centre study was conducted at a specialized hand department in France. Between 1989 and 2001, all consecutive patients who underwent primary trapeziometacarpal arthroplasty and had a minimum 5 years of follow-up or underwent the revision of the prosthesis before 5 years of follow-up were included. The Arpe prosthesis (Zimmer Biomet, Valence, France) was used in all cases. Two physicians who were not involved in the original surgery or postoperative care contacted all patients who still had a prosthesis to administer a questionnaire that was designed to assess the history of the trapeziometacarpal prosthesis. The survival of the prosthesis was assessed, using the Kaplan–Meier method.
A total of 42 consecutive trapeziometacarpal prostheses (35 patients) were identified. One prosthesis was excluded due to a follow-up less than 5 years. There were 30 women and four men. The median age at surgery was 55 years (interquartile range [IQR] 52–63) and median age at last follow-up was 72 years (IQR 65–78). The median follow-up time was 19 years (IQR 10–25), ranging from 5 to 31 years (excluding prostheses revised within the first five years). The survival rate of the prosthesis was 83% (95% CI, 67 to 91) at 5 years, 72% (95% CI, 55 to 83) at 10 years, 65% (95% CI, 47 to 78) at 15 years, 54% (95% CI, 36 to 69) at 20 years, and 50% (95% CI, 32 to 66) at 25 and 30 years. At the last follow-up, 17 revision operations had been done, with no failures. Nine patients (12 prostheses) died before a potential revision surgery, at a median time of 19 years (IQR 6–24) after the original surgery.
The results of the present study showed an initial decline of the survival rate during the first 5 years (17%), followed by a linear decrease of approximatively 10% every 5 years until 20 years of follow-up. The high rate of revision surgery in the first 5 years could represent a ‘critical period’ in the prosthesis survival.
According to the results of this study, the long-term survival rate of a single-mobility trapeziometacarpal prosthesis is satisfactory.
CO085 Double arthroplastie pour arthrose combinée TM et STT ou comment sauver le trapèze.
La trapézectomie est généralement considérée comme le traitement de référence pour l'arthrose péritrapézienne, affectant les articulations trapézométacarpienne (TMC) et scaphoïde-trapézoïde (STT). Avec le développement des arthroplasties, en particulier au niveau de la TMC, l'arthroplastie double du pouce pourrait représenter une alternative intéressante. Cette étude avait pour objectif principal d'évaluer les résultats cliniques et radiologiques à six ans de cette double arthroplastie. L'objectif secondaire était d'examiner l'évolution des résultats en les comparant à ceux obtenus dans une étude sur la même série réalisée préalablement avec un suivi minimal de deux ans.
Cette étude rétrospective monoopérateur a concerné tous les patients ayant bénéficié d'une double arthroplastie du pouce utilisant un Pyrocardan™ pour la STT et une prothèse double mobilité pour la TMC (Moovis™ ou Maïa™) entre novembre 2012 et octobre 2017. Nous avons évalué les résultats cliniques (douleur, mobilités de la colonne du pouce, force de préhension moyenne mesurée par le Jamar Digital Hand Dynamometer et la force de pincement latérale moyenne mesurée par un pinchmètre), fonctionnel (Quick-DASH) et radiographiques.
Dix-sept patients (22 pouces) âgés en moyenne de 68 ans (SD 8,64) ont fait l'objet d'un premier suivi d'au moins deux ans avec un suivi moyen était de 39 mois (SD 17,6). Ensuite, douze patients (14 pouces) ont fait l'objet d'un deuxième suivi d'une durée minimale de six ans avec un suivi moyen de 87 mois (SD 14,5). L'EVA moyenne était de 1,2 (SD 2,02). L'opposition était bonne avec une échelle de Kapandki à 9,57 en moyenne (SD 0,93). La force de préhension était de 108% (SD 39,80) et la force de pincement latérale était de 119,8% (SD 63,41) par rapport au côté sain. Le score Quick Dash moyen était de 21,6 (écart-type 20,81) à deux ans et de 21,6 (écart-type 14,9) à six ans. Le taux de satisfaction a montré que 89,5 % des patients étaient très satisfaits à 2 ans et 50 % à 6 ans. 94,7% d'entre eux avaient "oublié" leur pouce dans la vie de tous les jours à 2 ans et 50% à 6 ans. L’évaluation radiographique n’avaient pas retrouvé d’anomalie périprothétique au niveau des deux implants. Enfin la survie des implants était de 100%.
L'arthroplastie de rhizarthrose étagée donne de bons résultats avec un maintien des résultats cliniques et fonctionnel dans le temps. Nous avons toutefois remarqué la satisfaction des patients avait tendance à s’altérer dans le temps. Un suivi à plus long terme sera intéressant.
CO072 Réinsertion du biceps distal par double rang en apposition au moyen d’ancres filaires. Une technique fiable, et reproductible. A propos de 20 cas.
La réparation d’une désinsertion du biceps distal est une chirurgie difficile pour laquelle de nombreuses méthodes ont été décrites. Chacune est grevée d’un taux significatif de complications mécaniques et neurologiques notamment. Nous proposons de présenter une technique simple, éprouvée et reproductible développée par un orthopédiste du membre supérieur.
Nous présentons une série de réinsertion du biceps distal de 22 patients, opérés entre 2016 et 2023, avec un âge moyen de 49 ans. Les résultats cliniques ont été évalués avec un recul minimum de 6 mois par rapport à l’intervention. Les réinsertions étaient réalisées selon une technique non transfixiante utilisant uniquement des ancres filaires de petit diamètre (1.7) destinées à l’épaule (labrum). Le contrôle clinique évaluait l’arc de mobilité du coude, la force de flexion du coude, l’existence de douleurs, la reprise des activités personnelles et professionnelles, la survenue d’une nouvelle rupture, et de complications.
Lors d'un suivi moyen de 55 mois, nous avons noté deux complications, dont l’apparition d’un Syndrome Douloureux Régional Complexe de type 2. Ainsi que la survenue d’un hématome compressif du nerf radial ayant imposé une neurolyse de la branche sensitive du nerf radial dans le cadre d’un accident de travail. Une patiente a été exclue, car il s’agissait d'une lésion subtotale chez une patiente retraitée. Aucune rupture itérative n'a été enregistrée. La récupération complète des amplitudes articulaires était acquise dans 100% des cas dans les 3 mois postopératoires. La récupération d’une force symétrique en flexion supination était retrouvée chez 20/21 patients. À 6 mois, 19/21 des patients avaient repris leur travail. La cicatrisation était contrôlée par IRM à plus de 6 mois (5-14) chez 8/21 patients suivis dans le cadre d’un accident de travail. Les patients se déclaraient indemnes de phénomènes douloureux lors du dernier contrôle.
La littérature des réinsertions du biceps distal fait état de rupture itérative non exceptionnelle ainsi que de complications neurologiques. La fiabilité de notre réinsertion tendineuse inspirée des techniques de chirurgie de la coiffe des rotateurs permet de limiter les risques de rupture itérative tout en permettant une mobilisation précoce du coude opéré.
Notre technique de refixation du biceps distal en double rang “onlay” aux ancres filaires est une procédure fiable et facilement transmissible, plus simple que les techniques “inlay”. Nous n’avons connu aucun arrachement d’ancre ou rerupture ainsi qu’aucune complication neurologique.
CO061 Transfert du nerf de la longue portion du triceps pour la réanimation de l'épaule dans les paralysies partielles du plexus brachial : Voie d’abord axillaire ou postérieure ?
Le transfert du nerf de la longue portion du triceps (LPTN) sur le nerf axillaire et le nerf du teres minor (TMN) est une technique largement utilisée pour réanimer l'abduction et la rotation externe de l'épaule dans les lésions partielles du plexus brachial chez l'adulte. Il peut être réalisé par voie axillaire ou postérieure. L’objectif de notre étude est de comparer les résultats des deux voies d’abords afin d'évaluer quelle technique est la meilleure en termes d'amplitude et de force musculaire.
Notre étude rétrospective se compose de trente patients de sexe masculin présentant une paralysie de flexion de l'épaule et du coude suite à une lésion du plexus brachial. Afin de récupérer la flexion du coude le transfert d’un fascicule extrinsèque du nerf ulnaire sur le nerf biceps et d’un fascicule extrinsèque du nerf médian sur le nerf du brachialis était réalisé. Concernant la réanimation de l'épaule, un transfert du LPTN sur la division antérieure du nerf axillaire et sur le TMN, était réalisé par voie axillaire chez 15 patients (groupe A) et par voie postérieure chez 15 patients ( Groupe B).
Tous les patients ont récupéré une flexion du coude cotée à M4. Concernant l'épaule, dans le groupe A, 13 patients ont récupéré une force à M4 pour l’abduction de l'épaule, ( 130 degrés d’amplitude moyenne) et pour la rotation externe (36 degrés d’amplitude moyenne). Dans le groupe B, 12 patients ont récupéré une abduction et une élévation de l'épaule d’amplitude moyenne de 122 degrés avec une force cotée à M4 et 10 patients ont récupéré une force à M4 avecune rotation externe d’amplitude moyenne de 30 degrés. La différence entre les deux groupes n’était significative que pour la rotation externe de l’épaule.
Les résultats de notre série, en termes d'amplitude de mouvement et de force, sont comparables à ceux de la littérature pour chacune des voies d’abord. Il semble qu’en terme de récupération de l’amplitude de l’épaule en élévation et en abduction les résultats soient comparables. Cependant, en ce qui concerne la rotation latérale, les résultats par voie antérieure semblent meilleurs. Ces résultats pourraient éventuellement s'expliquer par une identification plus simple du TMN par voie antérieure et une réalisation plus reproductible du transfert nerveux à ce niveau.
C’est pourquoi, nous préférons actuellement utiliser la voie axillaire pour le transfert du LPTN sur le nerf axillaire et le TMN pour la réanimation de l'épaule.
P01 Dorsal carpo-metacarpal dislocation of all fingers associated with a fracture of the base of the 5th metacarpal bone: One case report.
The carpometacarpal joint is a very stable joint, and only violent trauma is likely to result in carpometacarpal dislocation of all fingers. These rare lesions pose two problems: that of emergency diagnosis and treatment. Dislocations associated with fractures are rare and displacement is generally dorsal.
A 29-year-old man, victim of a road traffic accident, was admitted to the emergency department with functional impotence of the left hand. He presented with severe, painful hematic edema of the hand. There was no sensory-motor deficit. Radiographic and CT findings showed isolated dorsal carpometacarpal dislocation of all fingers, with fracture of the base of the fifth metacarpal.
The patient was operated on under locoregional anaesthesia. We performed a double longitudinal dorsal approach. The first was centered on the second metacarpal space. The joint appeared dislocated with no apparent cartilage damage. The bases of the second and third metacarpals were reduced. The second carpometacarpal joint was pinned, providing a stable fixture. The second approach, centred on the fourth intermetacarpal space, showed that the fourth metacarpophalangeal joint had been reduced, but that the fifth remained dislocated palmarally. This joint was therefore reduced and pinned. An antebrachiopalmar cast was applied for six weeks. When the pins were removed, 20 rehabilitation sessions were performed. The patient was followed up with radioclinical assessments on day 15, day 45, month 3, month 4 and month 6. Pain, wrist mobility and strength measured with the Jamar were recorded. Resumption of work in the same position at the third month. At six months, there was no pain at rest or on exertion. Mobility was complete in the wrist, finger curl and thumb opposition, with a Kapandji score of 10. Handgrip strength was measured at 90% compared with the right side, corresponding in this right-handed patient to full recovery. There was no early radiological osteoarthritic evolution.
Carpometacarpal dislocations of all fingers account for less than 1% of all wrist and carpal. These dislocations are generally affecting young adults following high-energy trauma. That pose problems of reducibility, Surgery always consists of emergency reduction with fixation.
Fracture dislocations of the multiple carpometacarpal joints of the fingers is a rare injury. Treatment consisted of open reduction with carpometacarpal pinning adapted to intraoperative stability. This allows for the least invasive carpometacarpal pinning, adapted to the intraoperative stability reduce the risk of stiffening and residual pain.Open reduction is preferable and restores the joint the joint more anatomically.
CO037 Influence de la forme du métacarpien pour la correction de l’hyperextension métacarpo-phalangienne dans l’arthroplastie trapézo-métacarpienne.
La rhizarthrose enraidit l’articulation métacarpo-phalangienne (MCP) et entraine une subluxation de l’articulation trapézo-métacarpienne (TM), suivie d’une hyperextension de l’articulation MCP. Selon une étude de 2018, l’hyperextension MCP serait liée à la morphologie de tête du 1er métacarpien, et la restitution de longueur de la colonne du pouce permettrait de corriger l’hyperextension MCP. L’objectif de notre étude est d’évaluer la correction d’hyperextension MCP obtenue après arthroplastie TM, et de savoir si l’importance de la correction est liée à la forme de tête de 1er métacarpien.
Entre 2009 et 2024, tous les patients opérés d’une arthroplastie TM avec un suivi radiographique ont été inclus. On analyse la différence entre la mesure d’hyperextension MCP pré et post-opératoire. La forme de tête de 1er métacarpien est étudiée sur des incidences de profil, évaluée par le rapport D/R (D: diamètre antéro-postérieur de la tête; R: distance entre le pôle supérieur et le pôle inférieur de la tête). Pour une tête circulaire, le rapport D/R est supérieur ou égal à 1,7; pour une tête plane, il est inférieur à 1,7.
La cohorte étudiée comporte 71 patients, dont 80% de femmes, âgés en moyenne de 71 ans (43-92 ans). L’extension pré-opératoire moyenne est de 14° et l’extension post-opératoire moyenne de 5,6°. On retrouve une correction moyenne d’extension MP significative (p=0,0009) de 8,4°. Dans le sous-groupe « tête ronde »: l’hyperextension moyenne pré-opératoire est de 14,1°, contre 4,1° en post- opératoire. Dans le sous-groupe « tête plate »: l’hyperextension pré-opératoire est de 8,4°, contre 5,14° en post-opératoire.
L’arthroplastie TM, par mise en tension des éléments capsuloligamentaires rétablit la longueur de la première colonne et corrige l’hyperextension de la MCP facteur de mauvais pronostic. Certaines morphologies du premier métacarpien la favorisent. Notre travail confirme les données de la littérature et met en évidence une meilleure réductibilité de l’hyperextension en fonction de cet aspect.
La prothèse trapézo-métacarpienne permet de corriger significativement l’hyperextension MCP, et cette correction semble être d’autant plus importante chez les patients avec une tête de 1er métacarpien ronde. Une analyse préopératoire précise doit permettre de dépister les patients à risque d’évolution défavorable et de proposer une chirurgie plus précoce.
CO043 Efficacité de la prothèse trapézo-métacarpienne Touch® dans le traitement de la rhizarthrose : étude rétrospective à 5 ans.
Trapezometacarpal Osteoarthritis or rhizarthrosis, is a frequent osteoarthrosis of the base of the thumb. The total joint replacement represents an interesting surgical option for its treatment. The double-mobility Touch® prosthesis is available for several years and only few studies have been published to evaluate the safety and efficiency of this prosthesis in the long term. The objective of this study is to describe the outcomes of the Touch prosthesis for a minimal 5 years follow-up.
Patients who received a Touch prosthesis in the two investigational centers between March 2016 and July 2018, and with a 5 years follow up, were included in this retrospective and non-comparative study.
From 111 patients screened, 74 patients were included of which 8 had surgery at both sides. The mean age at the time of surgery was 62.4 (± 7.3) years. 62 (83.8%) were women and 51.2% of the patients had their dominant hand operated. The pain (VAS), Grip and Key pinch were significantly improved at five years follow-up. The quick DASH decreased from 55.1 to 14.6. The Kapandji opposition and retropulsion, the MCP active mobility flexion and extension improved. 91.3% of the patients are satisfied. 19 (23.2%) adverse events were minor and 8 (9.8%) were major. The most common adverse event was temporary dysesthesia representing 8.6%. 5 (6.1%) prostheses were revised and 1 (1.2%) was removed which lead to an implant survey of 92.7% at 5 years for all type of events. However, the survival rate is 97.6% if only device or procedure related events are counted. At five years of the 82 prosthesis, 92.7% are still placed, 4.9% had a component change and only 2.4% were converted to trapeziectomy.
The results show a persistence of clinical benefit at middle term with high satisfaction of patients. They regained and kept a strength thumb. 19 (23.2%) adverse events linked to the device procedure needed none or minor treatment and could all be resolved easily. The 5 (6.1%) major complications linked to the device or procedure were also resolved without difficulties. Of the six prostheses failure, only two were due to the device.
The double-mobility prosthesis is a reliable treatment of the CMC joint osteoarthrosis at middle term.
P28 Arthroscopy versus open surgery as treatment for dorsal synovial cysts: a systematic review and meta analysis.
Which technique - arthroscopic surgery (AS) or open surgery (OS) - causes less recurrence, pain and complications in dorsal synovial cyst treatment?
The PubMed, Embase and Cochrane databases were used to search for prospective, retrospective and case series comparing both techniques comparatively or alone. The meta analysis was calculated using the RevMan software (Review Manager, versão 5.4, The Cochrane Collaboration, 2020).
We included 17 studies involving 3,427 patients. 3 studies compared both techniques including 289 patients (110 AS, 179 OS), 3 studies used only OS including 195 patients and 11 studies used only AS including 2,943 patients. When we have used all the studies as our database, exclusive OS studies revealed increased postoperative pain in visual analogue scale (0,99 in OS vs 0,62 in AS) and complications (34,4% in OS vs 14,3% in AS) while greater recurrence was found with AS (10% in AS vs 7% in OS). Also, it is important to reinforce that OS studies treated cysts with greater diameter (1,75 cm in OS and 1,37 cm in AS). Regarding comparative studies, it was found that OS was associated with lower recurrence rates and residual pain (p = 0,02 and p = 0,10, respectively).
1. OS studies had increased postoperative pain and complications, whereas AS studies had increased recurrence when all the studies served as our database. 2. Interestingly, in comparative studies OS had a lower recurrence and pain rates.
1. The results are controverse in literature when comparing all data available and when comparing just randomizes OS and AS trials. 2. We need more studies/ trials comparing AS and OS.
VF04 How I do arthroscopic 4 corner fusion: Pearls and Pitfalls!
In this video I present a case of a patient with SLAC wrist. It’s shown how to arthroscopically examinate the wrist joint and when to decide for proximal row carpectomy or 4 corner fusion. After that, it is explained how to debride the joint cartilage and fix the carpal bones. I usually maintain the scaphoid during debridement. But, with a tiny incision it’s resected before the fixation. I’ve published a note in the Brazilian Orthopaedic Journal explaining how to use the TH portal to debride the volar carpal bones cartilage and I show it in the video. The video ends with the case post-operative result.
VF12 How I transfer the EPI to EPL with Walant.
In this video I present a case of a patient with EPL rupture after Distal radius fracture surgery. It’s shown how to do the Walant anesthesia. After that, it is rarvested the EPI, pulled to the wrist and transferred to the EPL. It’s interesting to evaluate the tendon tension transfer and test it will not rupture or fail after the tenorrhaphy. The video ends with the final results.
CO127 Ultrasound Assessment of Bone Consolidation in Metacarpal and Phalangeal Fractures.
This study aimed to evaluate the efficacy of ultrasound (US) compared to radiography in identifying bone callus formation and fracture consolidation in the hand, specifically in metacarpal and phalangeal bones.
A prospective observational study was conducted on patients with metacarpal and phalangeal fractures who were followed up at the hand surgery and microsurgery outpatient clinic of a philanthropic hospital in São Paulo, between July 2023 and April 2024. Patients were treated either conservatively or surgically with Kirschner wire fixation. Bone callus formation was assessed through serial US exams and weekly radiographs. The follow-up period concluded when evidence of fracture consolidation was observed in both imaging modalities.
A significant difference (p<0,001) was observed between the average time of appearance of the ultrasonographic callus (29,9 +9,5 days) and the radiographic callus (48 +14,1 days) across all analyzed variables.
The ultrasonographic callus appeared approximately 18.2 days earlier than the radiographic callus in all studied variables. Bone healing ultrassound assessment may be a good tool for early rehabilitation
This findings suggests that ultrasound is a viable and effective tool for the early diagnosis of bone consolidation in phalangeal and metacarpal fractures
CO126 Performance de l'intelligence artificielle versus chirurgiens de la main dans la détection radiologique de fractures et luxations de la main.
L'intelligence artificielle (IA) s'est très largement développée ces dernières années dans notre vie quotidienne et professionnelle notamment comme outil d'aide au diagnostic radiologique aux urgences. L'objectif de cette étude était d'évaluer les performances diagnostiques d’un logiciel de lecture radiographique associé à un outil d’aide diagnostique basé sur l'IA (Deep Unity Gleamer Boneview) dans la détection des fractures et luxations de métacarpiens et de phalanges.
Cette étude était diagnostique, rétrospective, monocentrique. La population était tout patient admis aux urgences pour un traumatisme de la main ayant eu une radiographie de la main. Chaque radiographie a été analysée de manière indépendante par deux chirurgiens de la main séniors pour confirmer ou non la présence de fracture/luxation détectée. Une re-lecture des données discordantes entre les deux chirurgiens avec les dossiers cliniques a permis de définir le gold standard (GD) comparativement à l'IA. Les performances diagnostiques de l'IA dans la détection des fractures comparativement au GD ont été exprimées en sensibilité, spécificité, valeur prédictive positive (VPP), valeur prédictive négative (VPN) avec un intervalle de confiance (IC) à 95%.
Au total, l'analyse a été de 1915 dossiers de radiographies de main (1892 patients soit 4738 radiographies analysées) de décembre 2022 à janvier 2024. L’âge moyen était de 40,6 ans [16-99]. Le GD a identifié 457 fractures/luxations et 1458 radiographies sans lésions. L'IA a détecté 608 fractures/luxations et 1307 radiographies sans lésion. La sensibilité de l'IA était 97,6% (IC 95%, 95,7-98,7). La spécificité était de 88,9% (87,2-90,4). La VPP était de 73,4% (69,8-76,9) et la VPN était de 99,2% (98,7-99,7). Après re-lecture des données de l'IA, il y avait 11 faux négatifs.
L'IA possède des performances diagnostiques élevées avec une excellente sensibilité dans la détection de fracture/luxation de métacarpiens et de phalanges chez la population adulte comme cela est également montré dans les lésions du carpe et du radius distal dans la littérature.
L'IA s’avère très utile aux urgences mais doit rester un outil d'aide au diagnostic et ne permet pas de se soustraire à l'examen clinique et l'expérience acquise.
COG29 - Le recyclage du thermoplastique.
Orthèses Main recyclage thermoplastique Notre étude s’est placée dans le contexte de raréfaction, d’augmentation du prix du pétrole et de ses dérivés mais avant tout dans une optique de développement soutenable et durable de nos activités de soins. L'utilisation de thermoplastiques pour la confection d'orthèses est devenue très répandue depuis son apparition dans les années 1960. Les chutes de confections mais aussi le fait que les orthèses soient détruites après la fin du traitement nous ont conduit à tenter de créer une filière locale de recyclage. Nous avons travaillé conjointement avec l’Institut National Polytechnique de Grenoble depuis 4 ans à la mise en place de ce process.
Un broyeur spécifique a été élaboré pour créer de fins copeaux de thermoplastiques qui ont ensuite été chauffés et pressés progressivement. Nous avons créé des moules spécifiques permettant de contrôler au mieux l’épaisseur de ces plaques reconditionnées. Les copeaux sont alors placés dans une presse à tee-shirt (Sécabo TC7 Liter®). La mise en forme de ces copeaux a nécessité une température de 200° durant dix minutes. Nous avons travaillé avec du Polyflex® (Rolyan®) pour ses caractéristiques techniques (faible mémoire de forme).
Les plaques reconditionnées ainsi formées sont sans perforation et d'une épaisseur assez homogène (+/-0,4mm). Elles présentent quelques dyschromies L’extensibilité est seulement de 20% par rapport au matériau originel. Cela n’a pas porté préjudice à la conformabilité du matériau, tout comme sa résistance mécanique qui a subi plusieurs coups de marteaux sans déformations. Des dégagements de microparticules et de COV ont été mis en évidence de manière non spécifiques.
Nous nous interrogeons • sur le nombre de cycles que ces matériaux peuvent endurer sans trop détériorer les caractéristiques techniques, ainsi que sur d’autres types de thermoplastiques et leurs capacités à être recyclés. • les suites de l’analyse des dégagements spécifiques de COV et microparticules qui nécessiteront la mise en place d’appareils de filtrations dédiés. • Les dichromies sans doute dues à des particules présentes dans le broyeur aussi utilisé pour d’autres usages).
Cette étude a permis de créer des plaques recyclées, utilisables facilement. Elle permettra dans l’avenir de réduire le coût d’achat de matières premières, de transport et d’incinération. L’étude des polluants dégagés nous a permis de mettre en lumière les dangers que nous avons à chauffer ces thermoplastiques à la chaleur sèche et nous a permis d’imaginer des pistes pour nous en prémunir.
CO004 La neurectomie hyperselective est-elle efficace à long terme dans le traitement de la spasticité du membre supérieur ?
Cette étude a porté sur les résultats à long terme de la neurectomie hypersélective (HSN) dans le traitement de la spasticité du membre supérieur. Cette technique ne s’adresse qu’à la composante spastique de la déformation, et n’est efficace ni sur les rétractions musculaires et/ou articulaires, ni sur la paralysie des muscles antagonistes. Son efficacité sur la spasticité a été démontrée, mais reste un sujet de discussion quant à son efficacité à long terme.
Les auteurs ont revu à long terme un groupe de patients traités par NHS des fléchisseurs du coude, des pronateurs, et des fléchisseurs du poignet. Ces patients faisaient partie d’une étude prospective initiale portant sur une cohorte de patients traités par NHS entre 2012 et 2019, avec un suivi moyen de 31 mois. Les critères d’inclusion de la présente étude étaient tous les patients de l’étude initiale ayant un recul inférieur à 31 mois. L’évaluation, identique à l’étude initiale, a porté sur la mobilité active et passive, la force musculaire, la spasticité (Ashworth modifié et Tardieu), les objectifs et la satisfaction.
Parmi les 42 patients de l’étude initiale, 3 ont été perdus de vue, et 23 présentaient un suivi inférieur à 31 mois. Dix-sept de ces 23 patients ont été revus pour la présente étude avec un recul moyen de 5,8 ans. Leurs résultats actuels comparés avec ceux de l’étude initiale ont montré une stabilité de tous les paramètres, que ce soit en termes de mobilité, de force musculaire ou de spasticité.
L’incorporation de ces nouvelles données de suivi dans l’étude prospective initiale, qui porte le recul moyen de l’ensemble de la série à 4,4 ans, confirme la stabilité des résultats, après une discrète reprise non significative de la spasticité dans le courant de la première année, déjà identifiée lors de l’étude initiale. Nous n’avons pas observé d’aggravation de la spasticité ni de diminution de la force musculaire lors de la présente étude.
Cette étude montre l’efficacité à long terme de la NHS dans le traitement de la spasticité du membre supérieur. Cette technique fait partie d’une stratégie globale, qui lui associe à la demande allongements tendineux, ténotomies, stabilisation osseuse, et transferts tendineux ou nerveux.
CO080 Repère anatomique pour l'articulation trapezo-scaphoidienne.
Despite the clear tendency to treat rhizoarthrosis with prosthetic replacement, the operation of trapeziectomy associated or not with ligamentoplasty still has a well-defined role. One possible -serious- complication, little reported in the literature, is the incorrect removal of the scaphoid. In our experience, to reduce this risk as much as possible, we use the intersection between the branch of the radial artery and the tendons of the first compartment as a landmark to locate the scapho-trapezial joint. To our knowledge, no article describes this landmark. This is why we decided, through this study, to check its reliability.
We included all patients - who met our inclusion criteria - who underwent trapeziectomy between April 1, 2021 and April 1, 2024. In all patients, during the access route to the trapeziectomy, once the radial artery had been solated, a 16G needle was inserted into the capsule at the level of the intersection between the extensor tendons of the first compartment and the branch of the radial artery and subsequently took a shot with the fluoroscope to see if the needle was actually in the scapho-trapezial joint.
Out of 212 operated patients, 186 met our criteria. The 186 (average age of 67 years) patients included were divided as follows according to sex and Eaton Littler stage of rhizoartosis: 127 women and 59 men; 11 (6 W, 5M) stage 1 – 63 (45 W, 18M) stage 2 – 79 (56W, 23M) stage 3 – 33 (20W, 13M) stage 4. Overall, the landmark was accurate in 178 cases (95,7%). There was no significant difference between men and women (neither in general nor between the various stages); there was no significant difference between stages 1, 2, and 3. Whereas there was a significant difference between the validity of the test in stages 1-2-3 vs stage 4 (p <0.00001).
We can conclude that the presented landmark is handy, being why the authors of this study always use it. It is indisputably valid in stages 1-2-3, and it is also fine to use it in stages 4, but with a little more attention given that sometimes it can be a little less precise.
CO132 Une petite physique de la broche de Kirschner et son application à la chirurgie de la main.
La broche de Kirschner, introduite au début du 20e siècle par Martin Kirschner dans le traitement des fractures osseuses, connaît depuis quelques années une renaissance dans la chirurgie de la main en raison de sa technique opératoire peu invasive et de sa fabrication moins coûteuse que celle des autres matériaux d'ostéosynthèse. Sa manipulation est considérée comme plus simple que celle des vis et des plaques d'ostéosynthèse. Mais ce dernier point n'est valable que si les propriétés physiques du matériau, les principes géométriques et physiques sont pris en compte lors de l'ostéosynthèse.
Nous nous sommes demandé quels facteurs l'influençaient le résultat du traitement des ostéosynthèses et des arthrodèses par broches de Kirschner ? Dans quelle mesure ce résultat dépend-il du choix du calibre des broches, de leur longueur, de leur point d'entrée, de l'angle de position et de la technique d'insertion des broches ? Des réflexions physiques sur la broche en soi, sur son perçage dans l'os, sur la stabilité de l'ostéosynthèse ou de l'arthrodèse et sur l'interaction tissulaire de la broche de Kirschner sont présentées. En se basant sur les principes géométriques et mécaniques, leur mise en œuvre pendant les ostéosynthèses et les arthrodèses est d'abord abordée de manière purement théorique. La dépendance du frottement par rapport au carré, de l'élasticité par rapport à la puissance 3 et de la déformation plastique par rapport à la puissance 4 a un impact direct sur la technique opératoire et la stabilité de la construction. Ainsi, une broche de Kirschner de 1,1 mm de diamètre a une élasticité 1,8 fois plus faible qu'une broche de 0,9 mm de diamètre, tout en étant 2,2 fois plus résistant à la déformation plastique. Les forces de levier associées au caractère creux des os expliquent en outre que seules des broches bicorticales, insérées selon un angle approprié, garantissent une stabilité durable. Cela est illustré par des applications cliniques courantes, par exemple l'ostéosynthèse classique ou intramédullaire au broche de Kirschner, placement d‘une vis canulée ou la transfixation selon la méthode d'Iselin des fractures du métacarpe.
Le respect des principes physiques, certes simples mais souvent ignorés, améliore, outre la prise en compte différenciée des données anatomiques, les résultats des traitements d'ostéosynthèse et d'arthrodèse par broches de Kirschner.
COG16 - Overall Subjective Self-Assessment: une méthode simple pour analyser les plaintes des patients.
The Single Assessment Numerical Evaluation (SANE) published by Gire et al. [1] and the Self-Perceived Hand Normality published by Stirling et al. [2] are existing global assessments of hand function that correlates with the QuickDASH score, and which are thus useful to quantify the improvements observed after surgery. However, they do not provide a significant assistance to surgeons in the decision-making process. Therefore, a simple 2-step method, the Overall Subjective Self-Assessment (OSSA), is daily used in our hand department for each patient to assess their complaints.
The OSSA is a brief and interactive method that enables to quantify and rank the patient’s complaints according to what they believe impairs them. It is a self-assessment (subjective) that tailors the evaluation to the patient’s perspective, hence, it can be used as patient reported outcomes (PROMs) to obtain a more comprehensive understanding of the patient complaints, as reported by Rob et al. [3]. The OSSA is used at the beginning of the consultation, whether it is the initial visit or the last follow-up. The first part of this 2-step method provides an overview of the patient’s overall disability, while the second part allows to clarify the patient’s complaints, guiding the surgeon to determine the most appropriate aim to achieve. The evaluation starts by an overall assessment of the hand function, ranging from 0 to 10 points, which is similar to the SANE [1]. This subjective evaluation is performed by asking the patient: ‘‘How much do you rate your hand considering that 10 is a normal hand?’’. Then, the patient is asked to rate the loss and to assign the reasons for not obtaining a full score. There are two main categories to assign the specific causes: function (pain, mobility, strength, sensibility) and aesthetics.
The OSSA is particularly valuable for complex cases or when multiple hand disorders are observed. Moreover, this approach empowers and invites the patients to be involved in the decision-making process. The most impairing issue perceived by the surgeons are not always the patient’s primary concern. The doctor-patient relationship evolved over the years from a paternalistic one to an egalitarian one. Consequently, subjective symptoms and the patient’s opinion have a more prominent role in the treatment strategy, especially in the field of hand surgery, a care that do not save live but improve the quality of life.
The OSSA is a simple method that aligns with modern medical practice.
COG06 - Place du Rééducateur de la Main face aux Neuropathies Périphériques Chimio-Induites des Membres Supérieurs.
La neuropathie périphérique chimio-induite des membres supérieurs, complication fréquente chez les patients traités contre le cancer, altère les fonctions sensorielles et motrices de la main, affectant ainsi la qualité de vie des survivants. Cette étude vise à identifier et évaluer les thérapies physiques et rééducatives disponibles pour atténuer ces symptômes et améliorer la qualité de vie des patients. Elle examine les pratiques des rééducateurs spécialisés en pathologies de la main et en cancérologie, les comparant aux recommandations cliniques afin de déterminer comment les rééducateurs de la main contribuent ou peuvent contribuer à la prise en charge de cette pathologie
Une revue approfondie de la littérature a été effectuée, sur Medline via PubMed, pour identifier les stratégies thérapeutiques recommandées dans le traitement de cette neuropathie. Des questionnaires électroniques ont ensuite été distribués à des rééducateurs spécialisés en pathologies de la main et en cancérologie, intégrant les résultats de la revue de littérature et couvrant toutes les techniques couramment utilisées. Les pratiques ont été comparés aux recommandations de l'American Society of Clinical Oncology pour évaluer leur conformité aux standards cliniques actuels.
La rééducation de la neuropathie périphérique chimio-induite des membres supérieurs manque de recherches approfondies et de bases solides. Bien que le massage, les exercices et la Scrambler Therapy soient prometteurs pour atténuer les symptômes, leur efficacité demeure incertaine en raison des variations dans les protocoles et les mesures de résultats. A l’echelle internationale, les approches les plus utilisées incluent la thérapie manuelle, le massage, les exercices thérapeutiques et la stimulation nerveuse électrique transcutanée, bien que leur bénéfice formel reste à démontrer. Notre questionnaire révèle que les rééducateurs de la main utilisent une variété de techniques de traitement qui pourraient bénéficier aux survivants du cancer comme la rééducation sensitive et la désensibilisation, les techniques d’imagerie motrice ainsi que la stimulation vibratoire transcutanée.
Le rôle crucial de la rééducation dans la prise en charge de cette neuropathie est souvent sous-estimé, avec un manque de recommandations spécifiques pour la rééducation de la main. Néanmoins, les rééducateurs de la main utilisent diverses techniques pour améliorer les symptômes sensoriels et les douleurs neuropathiques des membres supérieurs, offrant ainsi une perspective significative pour améliorer la qualité de vie des patients atteints de cancer.
Bien que l'efficacité des techniques rééducatives nécessite davantage de recherches, l'expertise des rééducateurs de la main offre une perspective importante pour l’amélioration des symptômes et dans la qualité de vie des survivants du cancer.
CO090 Libération échoguidée du nerf ulnaire au coude.
Cette étude évalue les résultats d’une série continue de 35 patients opérés pour une libération de la compression du nerf ulnaire au coude avec une technique percutanée sous échoguidage, réalisée entre 2020 et 2024. Les patients inclus présentaient un stade clinique de McGowan 1 ou 2, confirmé par électromyogramme, avec une atteinte axonale (EMG). Les critères d'exclusion comprenaient les chirurgies de reprise, le stade 3 de McGowan, les antécédents de fracture du coude et l'instabilité nerveuse. Les critères d'évaluation incluaient la satisfaction des patients, la disparition des acroparesthésies, la douleur post-opératoire, la normalisation du test de Weber et la reprise de la force.
La technique utilisée est celle rapporté par Mansour et al. Une analyse prospective a été menée sur 35 patients répondant aux critères d'inclusion. La satisfaction des patients a été mesurée à l'aide du Mayo Elbow Performance Score. La disparition des acroparesthésies et la normalisation du test de Weber ont été évaluées cliniquement. La douleur post-opératoire a été évaluée à l'aide de l'échelle visuelle analogique (EVA) à plusieurs intervalles : immédiatement après l'opération, à 1 mois et à 3 mois post-opératoire. La force de préhension et de pincement a été mesurée pré-opératoirement et à 3 mois post-opératoire à l'aide des tests de force de préhension et de pincement.
Les résultats montrent une satisfaction élevée des patients, avec 85 % des patients rapportant une amélioration significative selon le Mayo Elbow Performance Score. Les acroparesthésies ont disparu chez 80 % des patients. La douleur post-opératoire a montré une réduction significative, avec une EVA passant de 7 (immédiatement après l'opération) à 2 (3 mois après la chirurgie). Le test de Weber a été normalisé chez 75 % des patients. La force de préhension et de pincement a augmenté de 35 % et 30 % respectivement à 3 mois post-opératoire par rapport aux valeurs préopératoires. Complications deux hématomes
Premier article rapportant résultat clinique cette technique échographique Macadam et al : méta-analyse comparant décompression in situ vs transposition sous-cutanée et sous-musculaire aucune différence significative ; Libération in situ donne des résultats cliniques équivalents avec une morbidité postopératoire moindre
La libération de la compression du nerf ulnaire au coude avec une technique échoguidée, rapporte des premiers résultats satisfaisants : une réduction significative de la douleur, la disparition des acroparesthésies et une normalisation du test de Weber, ainsi qu'une reprise notable de la force. Nous ne rapportons aucune complication grave.
COG25 - Influence du degrés de limitation d’extension de l’articulation Inter Phalangienne Proximale dans l’apparition des déformations en col de cygne après arthroplastie par prothèse Tactys:Protocole d’étude prospective monocentrique randomisée à deux bras.
Introduction : La déformation en col de cygne est une complication rencontrée après arthroplastie de l’IPP par prothèse Tactys®, sans que la cause ne soit clairement établie. Afin de déterminer si la position d’immobilisation post-opératoire peut avoir une influence sur sa survenue, ce travail propose un protocole de recherche de type prospectif monocentrique randomisé à deux bras évaluant 2 orthèses post-opératoires limitant à des degrés différents les amplitudes d'extension de l’IPP. Matériel et méthodes : Les patients sont répartis en deux groupes, randomisés alternativement par date de programmation chirurgicale. Les patients du groupe A ont une orthèse limitant l’extension de l’IPP à 40°, 1 mois 24h/24, puis limitant l’extension nocturne 1 mois à 20°. Pour les patients du groupe B, l’orthèse limite l’extension initialement à 20° puis à 0° sur les mêmes délais. Pour tous les patients, le port de l’orthèse est associé à un même protocole d’auto-mobilisation active sans limitation de flexion. Les patients de chaque groupe sont suivis pendant 12 mois post-opératoires. A chacune des visites, les amplitudes articulaires sont mesurées. La survenue des déformations en col de cygne est comparée entre les deux groupes. Résultats : Les données de 11 patients sont recueillies à 1 mois post-opératoire. Aucun patient ne présente de déformation. Le déficit d’extension actif de l’IPD concerne plus de patients du groupe A (4vs3). A 6 mois post-opératoire, 2 patients de chaque groupe bénéficient d’un recueil de données. Aucun patient ne présente de déformation. Le déficit d’extension actif de l’IPD est plus important pour chaque patient du groupe A. A 1 an post-opératoire, 1 patient de chaque groupe est évalué. L’extension active, IPP comme IPD, est complète pour le patient du groupe B. L’extension est déficitaire sur l’IPD du patient du groupe A. Discussion : Dans notre étude, aucun patient n’a présenté de déformation en col de cygne. Le fait de limiter l’extension de l’IPP en post opératoire précoce semble donc limiter le risque. Cependant en raison d’un faible effectif, aucune analyse statistique ne peut être effectuée. Les résultats intermédiaires ne permettent pas de déterminer si le degré de limitation d’extension post opératoire de l’IPP influence ou non l’apparition de cette déformation ni son mécanisme. Conclusion : Plusieurs hypothèses concernant l’apparition de déformations en col de cygne sont discutées dont l'inefficacité des bandelettes latérales par insuffisance active. Une meilleure compréhension du mécanisme de survenue semble nécessaire pour assurer la prévention de cette déformation.
CO001 Suture directe en flexion du coude des pertes de substances des nerfs médian et ulnaire : une étude expérimentale.
Injuries to the median and ulnar nerves at the elbow are common. Tension-free suturing offers the best results. For significant nerve loss, autografting is recommended. Flexion suturing of the elbow described by few authors is a promising alternative, but little studied. We sought to elucidate the conditions of direct suturing of median and ulnar nerves defects at elbow. We aimed to establish a correlation among the defect length, degree of elbow flexion, and eventual need for wrist immobilization.
We performed an experimental study by completing bilateral dissection of the median and ulnar nerves with transposition of this one in 3 cadavers resulting in a total of 6 ulnar nerve lesions and 6 median nerve lesions studied. For each defect, a direct tensionless suture was performed with elbow flexion. Next, the elbow was progressively extended until the tension been unacceptable in the 3 positions of the wrist. The nerve defect length correlated with the degree of elbow flexion and wrist position required to perform and protect the installed sutures.
For median nerve, a 90° elbow flexion allowed for direct suturing of defects until 35mm, wrist in neutral position. A bowstringing effect was noted since 25mm of nerve defect. For ulnar nerve the transposition permits tensionless suture until 20mm of defect without necessity of elbow flexion. A 90° elbow flexion allowed for direct suturing of defects until 39mm, wrist in neutral position. Wrist extension placed tension on the nerve suture for both nerves.
The benefits of direct suturing of the median and ulnar nerves at the elbow does not lie in improved functional results. In the upper limb, delayed direct suturing showed no great difference in functional results compared with autografting. Only primary suturing has shown better results. This approach may be considered in differents situations. Firstly, it can be used for primary suturing without the need for autologous grafting. Secondly, it can be used to manage grafts in cases of polytrauma. Thirdly, it can help avoid donor-site harvesting and morbidity in chronically painful patients. Finally, it can be a therapeutic option in children, to avoid the need for harvesting.
The results of this first anatomical study clarified the conditions for direct suturing of ulnar and median nerve defects associated with elbow and wrist flexion. This is an approach to consider for limited nerve defect to the elbow to allow primary suturing or when allograft harvesting is to be avoided.
VF09 Un doigt à ressaut atypique.
Nous rapportons le cas d'un doigt à ressaut au niveau de l'index chez une femme de 60 ans sans antécédents médicaux. Sa particularité est que le ressaut s'effectue au niveau de la poulie A3.
La patiente se plaignait de douleur et de blocages depuis environ un an. La douleur était surtout située en regard de l'interphalangienne proximale, ce qui est atypique et plus distal qu'habituellement. Le blocage était essentiellement matinal. Une petite tuméfaction était palpée au niveau du pli de flexion de l'IPP. L'échographie a confirmé un épaississement des tendons fléchisseurs du 2e rayon en regard de la poulie A3, asymétrique par rapport au côté controlatéral avec épaississement de la gaine tendineuse compatible avec des signes de ténosynovite sténosante. Une exploration chirurgicale a alors été réalisée.
En peropératoire, nous avons effectivement observé un épaississement important de la poulie A3 qui faisait 6 mm de longueur et nous avons pu constater un blocage des tendons fléchisseurs qui étaient trop volumineux pour s'engager facilement sous la poulie. Cela provoque donc un ressaut caractéristique mais au niveau de l'IPP. Nous avons réalisé un deuxième abord en amont de la poulie A1, comme habituellement pour un doigt à ressaut, mais celle-ci était d'apparence normale et il n'y avait pas d'épaississement tendineux à cet endroit ni de ressaut.
Il n'y avait pas de kyste de la poulie A3 associé. Nous n'avons pas trouvé d'autre pathologie associée comme par exemple un ostéochondrome, ce qui a déjà été décrit auparavant dans la littérature, mais uniquement un épaississement au niveau de la poulie A3. Il n'y avait pas non plus de ressaut associé au niveau de la poulie A1. Nous avons réalisé une exérèse totale de cette poulie A3 qui a été envoyée en anatomopathologie. L'analyse anatomopathologique est en faveur d'une ténosynovite chronique fibreuse hypertrophique. Il n'y a pas de signe de ténosynovite immune. Le testing per opératoire a alors confirmé la levée du ressaut après l'exérèse de la poulie A3.
Nous présentons le cas de ce doigt à ressaut au niveau de la poulie A3 car il est peu commun. Nous souhaitons attirer l'attention sur ce sujet afin de ne pas manquer le diagnostic en cas de présentation atypique d'un doigt à ressaut chez un patient afin de proposer le traitement adéquat.
CO003 Réanimation du triceps par transfert nerveux des branches axillaires par voie postérieure, étude anatomique de faisabilité.
La voie postérieure est utilisée pour la réanimation du muscle deltoïde par les branches du nerf radial dans le cadre de lésions du plexus brachial. Cependant, celle-ci n’est pas utilisé pour la réanimation du muscle triceps brachial par les branches du nerf axillaire chez le patient tétraplégique où la voie antérieure est privilégiée. Le but de notre étude était de décrire la faisabilité du transfert par voie postérieure des branches motrices du nerf axillaire pour réanimer une branche motrice du triceps brachial.
20 dissections ont été réalisées sur 10 pièces anatomiques de façon bilatérale (5 femmes, 5 hommes). La faisabilité du transfert des branches motrices du nerf axillaire sur les branches motrices du triceps était évaluée et la longueur nerveuse des nerfs donneurs par rapport à l’espace quadrilatère, la longueur des branches motrices du triceps jusqu’au point d’entrée dans le muscle ainsi que les diamètres de chaque nerf et de leurs branches étaient mesurées.
Le transfert des branches motrices du nerf axillaire sur les branches motrices destinées au triceps était faisable dans tous les cas. La longueur moyenne du nerf du petit rond était de 23,5 mm, celle de la branche postérieure du deltoïde de 70,5 mm, et de la branche du triceps de 87,1 mm. Les calibres moyens étaient respectivement de 4,1mm, 2,6mm et 3,6mm.
Le transfert des branches motrices du nerf axillaire sur les branches motrices du triceps par voie postérieure présente l’avantage d’une meilleure exposition des branches et sa simplicité. La longueur de dissection des nerf donneurs peut laisser prévoir des temps de repousse plus court que la voie axillaire. La voie antérieure axillaire reste indiquée lorsque plusieurs transferts par voie antérieure sont planifiés dans le même temps opératoire.
En comparaison avec l’abord axillaire antérieur, la voie postérieure permet une meilleure exposition des branches motrices du nerf axillaire et du triceps et permet une suture au plus proche des effecteurs du muscle receveur. Par cet abord la réanimation de plusieurs chefs du triceps en fonction du calibre des branches et des variantes anatomiques peut être réalisée à la demande pour optimiser le résultat fonctionnel final.
CO056 Étude Comparative de la Désaxation du Carpe dans l'Arthrose Scapho-trapézo-trapézoïdienne : Influence de la morphologie du lunatum selon Viegas sur la sévérité de la DISI et de la Subluxation capito-lunaire.
Dans l’arthrose scapho-trapézo-trapézoïdienne (STT), la verticalisation du scaphoïde occasionne le plus souvent une désaxation du carpe responsable d’une DISI (dorsal intercaleted segment instability) voire d’une subluxation postérieure du capitate par rapport au lunatum. Cette désaxation est susceptible de s’aggraver après traitement chirurgical par résection du pôle distal du scaphoïde. L’hypothèse de notre étude est que la morphologie du lunatum selon Viegas influe sur l’importance de la DISI dans l’arthrose STT non opérée.
Cette étude rétrospective a analysé les radiographies face et profil de 35 patients ayant une arthrose STT non opérée. Les principaux résultats radiographiques mesurés comprenaient la présence d’un DISI selon l’angle radio-lunaire, la morphologie du lunatum selon le type de Viegas 1 ou 2, la subluxation lunatum/capitatum, l'angle scapho-capitatum et la sévérité de l’arthrose STT selon.
L'analyse radiographique a révélé des différences statistiquement significatives concernant la présence de DISI, la subluxation lunatum/capitatum et l'angle scapho-capitatum entre les classifications Viegas 1 et Viegas 2. Ces résultats soutiennent l'hypothèse selon laquelle la désaxation du carpe est plus sévère chez les patients ayant un lunatum de morphologie de type Viegas 2.
L'étude confirme que l'arthrose STT présente une DISI et une subluxation capito-lunaire dorsale plus prononcées chez les patients ayant une morphologie du lunatum de type Viegas 2 comparés aux patients Viegas 1. Ces résultats radiographiques peuvent guider le choix du traitement chirurgical de l'arthrose STT.
CO057 Comparaison à Court Terme des Résultats Chirurgicaux pour l'Arthrose scapho-trapézo-trapézoïdienne : Résection Partielle du Scaphoïde avec Interposition Tendineuse vs. Implant Pyrocardan.
La chirurgie de l'arthrose scapho-trapézo-trapézoïdienne reste controversée avec plusieurs options chirurgicales disponibles notamment la résection partielle du pôle distal du scaphoïde avec ou sans interposition tendineuse, l’arthrodèse STT, l’interposition par un implant en pyrocarbone, une prothèse de resurfaçage du pôle distal du scaphoïde. L’arthrose STT est caractérisée notamment dans les formes avancées par une déformation en DISI voire une subluxation postérieure du capitate par rapport au lunatum. L’objectif de cette étude est de comparer à court terme les résultats préliminaires entre la résection partielle du pôle distal du scaphoïde avec interposition tendineuse et l'implant Pyrocardan. L’hypothèse est que la DISI post-opératoire et une éventuelle subluxation dorsale du capitate/lunatum sont mieux contrôlées par l’implant en Pyrocardan.
Il s'agit d'une étude rétrospective monocentrique comparant 14 cas traités par implant Pyrocardan et 22 cas par résection partielle du pôle distal du scaphoïde avec interposition tendineuse. Les évaluations cliniques et radiographiques ont été réalisées pour chaque patient. Les résultats ont été analysés du point de vue clinique en termes de satisfaction des patients, amplitudes articulaires, échelle visuelle analogique (EVA) force et complications. L’évaluation radiographique a comporté en pé-opératoire celle de la sévérité de l’arthrose STT et en pé et post-opératoire la DISI, la subluxation dorsale capitate/lunatum
La déformation en DISI et la subluxation médiocarpienne dans l’arthrose STT sont mieux contrôlées par l’implant Pyrocardan que par résection partielle du pôle distal du scaphoïde avec interposition tendineuse.
Cette étude fournit des données préliminaires importantes sur deux techniques chirurgicales pour le traitement de l'arthrose STT, aidant à guider la décision chirurgicale. La restauration
P50 Anatomie descriptive du faisceau claviculaire du muscle grand pectoral : étude anatomique.
Plusieurs descriptions anatomiques du grand pectoral (GP) ont été publiées. Cependant, la description précise de son insertion humérale distale, impliquée dans les ruptures traumatiques, reste controversée. Le tendon distal est classiquement décrit comme étant constitué de deux lames, antérieure (LAGP) et postérieure (LPGP), se rejoignant à leur bord distal. Le chef claviculaire (CC) participe à la LAGP selon la plupart des auteurs. D'autres décrivent une terminaison plus superficielle en relation étroite avec l'insertion humérale deltoïdienne. L'hypothèse est que le chef claviculaire a un tendon distal propre et se termine conjointement avec le deltoïde.
Vingt-trois sujets anatomiques ont été disséqués (41 épaules). L'ensemble du GP ainsi que le deltoïde ont été exposés. Plusieurs mesures ont été réalisées pour établir les relations entre le tendon distal du CC et le GP, le deltoïde et les repères osseux.
La portion musculaire du CC repose systématiquement sur la LAGP mais ne participe pas à la structure conjonctive du tendon distal du GP. La partie inféro-latérale de son extrémité distale donne une fine portion tendineuse qui s'insère plus bas sur l'humérus en lien avec le tendon distal du deltoïde. Dans 24,4%, ce tendon est plus difficile à isoler mais toujours observé.
La connaissance de la terminaison tendineuse distale du faisceau claviculaire peut conduire à une nouvelle compréhension et donc une nouvelle prise en charge des ruptures distales du muscle grand pectoral. L'anatomie de ces lames tendineuses peut également avoir une implication dans les transferts tendineux notamment partiels. Le faisceau claviculaire a un rôle fonctionnel mineur dans l'action du muscle grand pectoral.
Le tendon distal du GP ne provient que des fibres musculaires du chef sternal (CS). Les fibres du CC ne contribuent pas à ce tendon mais se terminent par un tendon distinct fusionnant avec l'insertion humérale du deltoïde : le tendon deltopectoral. Ceci pourrait expliquer les différents modèles de ruptures observés en pratique clinique.
CO049 Complications and Recurrence in Severe Dupuytren's Retractions.
Dupuytren’s disease (DD) is a chronic, progressive condition marked by abnormal thickening of the palmar fascia, which leads to hand contractures and functional limitations. Severe cases, particularly in younger patients or those with a strong diathesis, often have higher recurrence rates following treatment. This review explores the challenges in managing severe Dupuytren’s retractions, focusing on the complications and recurrence rates associated with different surgical and non-surgical treatment options.
This review analyzes existing literature on the outcomes of various treatment strategies for severe Dupuytren’s disease from the past 20 years, with an emphasis on recurrence and complications. The review includes studies from databases like PubMed, Scopus, and the Cochrane Library, focusing on both surgical and non-surgical treatments. Studies were selected based on treatment type, disease severity, patient demographics, and length of follow-up.
Recurrence rates in severe DD vary widely, ranging from 20% to 85% depending on the treatment method. Common complications include nerve damage, delayed wound healing, infection, stiffness, and complex regional pain syndrome (CRPS). Non-surgical treatments, such as collagenase injections, often have fewer immediate complications but show higher recurrence rates over time, especially in younger patients, those with bilateral disease, and those with PIP joint involvement.
Evidence indicates that while surgical treatments can reduce recurrence rates in severe cases, they are also associated with significant complications. Dermofasciectomy has a lower recurrence rate compared to fasciectomy but carries a higher risk of short-term complications. Factors like age, disease severity, and diathesis significantly influence patient outcomes. Non-surgical options, such as collagenase injections, provide temporary relief but are less effective in preventing long-term recurrence in severe DD. The combination of high recurrence risk and treatment-related complications makes managing severe cases particularly challenging, emphasizing the need for personalized treatment approaches.
Severe Dupuytren’s disease poses a complex clinical challenge with high rates of recurrence and complications, necessitating individualized treatment strategies. Continued research is essential to improve therapeutic approaches and better address these challenges.
P61 Aponévrectomie segmentaire en paume avec plastie en Z dans la maladie de Dupuytren : Série après 9 années de mise en application.
La maladie de Dupuytren est une pathologie fréquente, pour laquelle aucun traitement curatif n'existe. L’aponévrectomie élargie reste le « gold standard » pour le traitement des brides palmo-digitales. Les complications de ce traitement ne sont pas rares, et les récidives sont fréquentes. Lorsque le flessum prédomine à la MCP il est possible de réaliser une aponévrectomie segmentaire en paume associé à une fermeture cutanée par plastie en Z. L’objectif principal de cette étude était d’évaluer, avec cette technique limitée, le gain d'extension sur le rayon concerné. Les objectifs secondaires étaient d’évaluer le taux de complication après l’intervention et le taux de récidive à distance.
56 cas présentant un flessum prédominant à la MCP avec une bride palmaire bien définie ont été inclus dans cette étude rétrospective. L’intervention était réalisée sous anesthésie locorégionale. Une ou plusieurs plasties en Z étaient réalisées dans la paume. L’aponévrectomie était réalisée sur 1 à 3 cm, pour obtenir l’extension de la MCP.
Douze femmes et 44 hommes ont été inclus dans l'étude. L'âge moyen lors de l'intervention était de 69,4 ans. Le recul moyen a été de 36,9 mois. Les patients présentaient en moyenne un déficit d’extension de la MCP de 48° et de l’IPP de 12° en pre-opératoire. Le taux d’amélioration d’extension de la MCP a été de 100% en per-opératoire immédiat. Le taux de complication était 10,7 % dont la majorité mineures. Au cours du suivi, 11 cas de récidive du flessum (19,6 %) ont été observés dont 2 ont nécessité une intervention.
L’aponévrectomie segmentaire permet de proposer aux patients souffrant d'une maladie de Dupuytren avec flessum prédominant à la MCP une intervention sûre et efficace. L'association à la plastie en Z permet de combler le defect cutané démasqué à l'extension du doigt, tout en autorisant une bonne visualisation de la bride et des pédicules vasculo-nerveux lors de l'intervention. Elle permet un gain cutané dans le plan longitudinal au profit de la peau adjacente. Cette technique opératoire partage ses indications avec l'aponévrotomie percutanée à l'aiguille, mais semble associée à un taux plus faible de récidive.
L'aponévrectomie limitée en paume associée à la plastie en Z trouve sa place dans l’arsenal thérapeutique de la maladie de Dupuytren. Elle est à envisager lorsque le flessum se porte principalement sur la MCP.
CO022 Intérêts d’une prescription standardisée des antibiotiques dans la prise en charge des plaies de main chez l’adulte : étude prospective.
Une problématique fréquente est l’indication d’une antibioprophylaxie car il n’existe pas de consensus ou de recommandation claire de la Haute Autorité de Santé à ce sujet. En décembre 2023, la Société Française d’Anesthésie et de réanimation en association avec la SOFCOT a recommandée de s’abstenir d’une antibioprophylaxie pour les plaies de main simples et non souillées. Cette étude vise à promouvoir une antibioprophylaxie raisonnée à chaque plaie afin de réduire les prescriptions tout en évitant l’augmentation des infections. L’objectif principal est d’évaluer l’applicabilité d’un logigramme d’antibiothérapie sans augmentation du taux d’infection à 6 semaines d’une prise en charge au bloc opératoire.
Il s’agit de résultats préliminaires d’une étude prospective, observationnelle, monocentrique ayant débuté en mars 2023. Les patients avec des lésions osseuses, une arthrite, une cellulite, un phlegmon ou avec un non-respect du logigramme sont exclus. Le logigramme utilisé a été développé pour la prise en charge des plaies de main en pédiatrie du même centre hospitalier et a été testé avec succès en 2020. Il ajuste la prescription d’une antibioprophylaxie selon différents paramètres : nature de la plaie, antécédent du patient, délai de prise en charge. Les données ont été collectés rétrospectivement. L’absence d’infection à 6 semaines a été vérifié grâce à l’absence de reprise chirurgicale pour infection, les consultations de suivi post-opératoire ou par contact téléphonique.
Les données ont été consignés dans un fichier EXCEL. Sur 611 patients, le taux d'infection était de 0,9%. Le logigramme a été respecté dans 88% des prescriptions.
L’objectif principal de notre étude était d’évaluer l’applicabilité du logigramme sans augmentation du taux d’infection. Nos résultats montrent que ce protocole pourrait être correctement respectés par les professionnels de santé et qu’il n’entrainerait pas une hausse des complications infectieuses, ce qui corrobore les directives proposées en décembre 2023 de la Société Française d’Anesthésie et de Réanimation. Ces résultats reste à être confirmés par la poursuite de l'étude. Une étude multicentrique seraient nécessaire pour confirmer nos résultats et étendre l’applicabilité de ce protocole aux autres centres.
Notre étude démontre que l’application d’un logigramme raisonné et mesuré pour la prescription d’antibioprophylaxie dans les plaies de main est réalisable et n'entraînerait pas d'augmentation d'infection secondaire de site opératoire à 6 semaines, en accord avec les recommandations récentes. Ces résultats extrapolés au coût et à l'émergence des résistances bactériennes permettraient une épargne économique et écologique intéressante.
COG08 - Rééducation précoce des lambeaux de MacGregor : recommandations et bonnes pratiques.
Introduction Les traumatismes complexes traités par Lambeau Inguinal Pédiculé de MacGregor (LIPMG) entrainent morbidité et handicap fonctionnel. Ils relèvent d’une chirurgie primaire de sauvetage le plus souvent de chirurgies secondaires. Une étude rétrospective de cas cliniques va me conduire à l’élaboration de recommandations et bonnes pratiques respectant les grands principes de rééducation précoce après chirurgie de la main et ses impératifs contradictoires dans la prise en soins de cette pathologie. Matériel et méthode Etude rétrospective monocentrique des LIPMG rééduqués dans l’unité « mains complexes » de la clinique Ster à Lamalou Les Bains. 2 cohortes analysées : De juillet 2008 à juillet 2010, les patients débutaient la rééducation seulement après le sevrage du LIPMG : cohorte tardive De janvier 2021 à décembre 2022, les patients étaient traités immédiatement après LIPMG, dès la période d’immobilisation relative : cohorte précoce Résultats Les résultats comparatifs de établissent une durée de séjour plus faible pour la cohorte précoce. Les TPM et les TAM ont été analysés grâce à l’échelle de Kleinert et Verdan La prise en soin précoce des LIPMG permet d’améliorer de 31, 50% le taux d’excellent et bon résultat en ce qui concerne les TPM. Alors qu’il n’y avait aucun bon et excellent résultat pour le TAM de la cohorte tardive, le taux grimpe à 31,8% dans la cohorte précoce. L’analyse des bilans fonctionnels de Kapandji, de Boyes et des empans indique la même tendance, la rééducation précoce sur la seconde cohorte permet l’obtention de meilleurs résultats (+12.89% pour le PPD passif, +48% pour le PPD actif, + 76% pour le score de Kapandji) Discussion La rééducation particulière du LIPMG pourrait être comparable au traitement des mains complexes mais ce serait oublier la période d’immobilisation relative des 3 ou 4 premières semaines. L’essor des neurosciences et l’accès aux dispositifs innovants, en complément d’une kinésithérapie manuelle classique, ouvre de nouvelles perspectives. L’imagerie motrice, l’observation motrice et l’utilisation de la réalité virtuelle s’imposent de fait en complément des mobilisations manuelles précoces, du drainage de l’œdème, de l’électrostimulation, des stimulation vibratoire transcutanées et de la thérapie par la lumière (photobiomodulation chromothérapie) Conclusion La recherche permet la proposition du protocole suivant : Rééducation quotidienne par DLM, PDDE -MAPP- Mobilisation nerveuse - SVT - Electrothérapie (FNM, NMES) -Imagerie motrice + réalité virtuelle + thérapie miroir - Ergothérapie, travail des habiletés, relatéralisation, hyperdextérité- Chromothérapie - Réalité virtuelle - Travail de la sensibilité par techniques multisensorielles - Autorééducation
COG18 - Améliorer l'information des patients et la prise de décision dans la gestion de la raideur digitale – une approche multimodale.
La raideur digitale est une complication courante après un traumatisme ou opération, qui perturbe la fonction de la main. La nécessité d’une ténoarthrolyse du doigt et les résultats postopératoires dépendent de nombreux facteurs. Nous proposons une approche multimodale avec une évaluation pré- et postopératoire approfondie de la fonction manuelle et des mesures de résultats rapportés par les patients comme outil pour la prise de décision et l’information aux patients, et présentons nos résultats cliniques depuis 2022.
En 2022, notre établissement a initié un protocole pour évaluer les patients présentant des doigts raides dus à un traumatisme, une infection ou une chirurgie. Il comprenait l'évaluation de la douleur, de l'amplitude des mouvements (ADM), de la fonction de la main et de la force de préhension. En post-opératoire, les patients ont eu de la physiothérapie intensive, avec une fréquence diminuant progressivement, et des réévaluations à 3 et 6 mois postopératoires. Nous avons mené une analyse rétrospective sur les patients ayant suivi ce protocole.
Entre mars 2022 et avril 2024, nous avons inclus 18 patients ayant subi un traitement chirurgical pour une raideur digitale avec une évaluation de suivi à au moins 3 mois postopératoires. 12 patients ont subi une ténoarthrolyse et 6 une ténolyse. Au total, 24 doigts ont été opérés, avec 5 patients souffrant de raideur multidigitale. Le doigt le plus couramment affecté était l'annulaire (33,3 %), suivi du majeur (29,2 %). À 6 mois postopératoires, il y avait une augmentation moyenne de l’ADM de 39,7° par doigt, une diminution de 11,9 points au score DASH, une augmentation de 19,5 % au bilan 400 points, une augmentation de 10,3 % de la force de préhension et une diminution des douleurs de 1,7 points sur l'échelle visuelle analogique.
Avec ce protocole, nous avons obtenu une augmentation importante de l’ADM similaire aux résultats présentés dans la littérature, une augmentation de la force et de la fonction de la main et une légère diminution de la douleur. Contrairement aux publications récentes, nous avons inclus des doigts raides indépendamment de la pathologie sous-jacente, ce qui rend la comparaison des résultats difficile.
Une évaluation préopératoire approfondie de la fonction de la main dans les cas de raideur digitale est nécessaire pour la prise de décision, l'éducation des patients et la documentation légale. Notre approche renforce la collaboration avec les thérapeutes, améliore la communication avec les patients et vise finalement à améliorer les résultats cliniques après ténoarthrolyse.
CO033 Couverture du coude par le lambeau de l’artère radiale superficielle descendante : à propos d’une série clinique et revue de la littérature.
Soft tissue coverage of the posterior aspect of the elbow requires thin and flexible flaps to adapt to movements without constraining them. The authors report a clinical series of reconstruction by the descending superficial radial artery (DSRA) flap, a proximal forearm perforator flap which use is rarely reported in the literature.
Seven patients with a mean age of 50 years (range: 24-88 years) were treated for a posterior elbow defect using the DSRA flap with an adipofascial pedicle. The flap was tunneled to the defect in the subcutaneous tissue or raised using the racket-like technique to avoid any pedicle compression.
The mean follow-up was 3.3 months (range: 1-12 months). A partial necrosis of the skin paddle occurred in an 88-year-old patient. In the other cases, the flap evolution was straightforward. At the last follow-up, the appearance of the flaps was satisfactory in terms of color, texture, and thickness. No complications were observed at the donor site.
This study has several limitations, such as its retrospective nature, the low number of patients included and the diversity of the trauma mechanisms. However, to our knowledge this study constitutes the largest clinical series of DSRA flaps published. The indications for the DSRA flap are limited, which explains the low number of cases published in the literature. It is aimed at small or medium-sized PDS in the peri-olecranon region, rather on its lateral side.
The DSRA flap with an adipofascial pedicle is a simple, reliable, and reproducible method for reconstruction of small to moderate-sized defect on the posterior aspect of the elbow. Its use is easier for defects on the posterolateral side, but it can reach the medial olecranon.
CO009 Plaque de radius distal : Corrélation de la longueur des vis épiphysaires distales et de la largeur de la Watershed line.
Les fractures de radius distal sont fréquentes et leur prise en charge est un enjeu thérapeutique. La fixation interne par plaque est de plus en plus employée mais elle peut entraîner des complications, notamment des lésions tendineuses. Cette étude vise à évaluer s'il existe une corrélation entre la longueur des vis épiphysaires distales et la largeur de la Watershed line afin de prédire des tailles de vis limitant les complications liées au vis débordantes.
51 scanners de poignet ont été inclus. La longueur des vis épiphysaires distales de plaque antérieure et la largeur de la Watershed line ont été mesurées sur logiciel 3D et une analyse en régression linéaire à été réalisée entre ces données afin d’évaluer l’existence d’une corrélation.
Il existe une corrélation significative entre la longueur des vis épiphysaires distales et la largeur de la Watershed line. Cela permet de distinguer 3 sous-groupes, en fonction de la taille de plaque choisie, avec des prédictions de longueurs de vis épiphysaires différentes pour le sous-groupe plaque standard (18mm, 18mm, 20mm et 16mm) et pour le sous-groupe plaque large (20mm, 20mm, 22mm, 20mm et 18mm).
Cette corrélation prouvée permet de suggérer une recommandation sur la taille des vis épiphysaires en fonction de la taille de plaque choisie, proche d’autres études similaires. Cela constitue une réelle aide au chirurgien lors de l’ostéosynthèse de fracture de radius distal.
Cette étude confirme qu’il existe une corrélation entre la taille des vis épiphysaires distales et la largeur du radius distal, permettant de prédire la longueur des vis épiphysaires distales et ainsi limiter les risques de complications.
P27 Modification technique pour la réalisation d'une dénervation dorsale de l'articulation IFP par voie palmaire. Série de cas.
L'arthrose de l’articulation interphalangienne proximale est fréquente. Il existe des patients dont la mobilité et la stabilité sont bonnes et le problème est la douleur. Dans ces cas, la dénervation peut apporter un équilibre entre le contrôle de la douleur et le maintien de la mobilité. L'objectif était d'analyser les résultats obtenus dans le traitement de l'arthrose IPP par dénervation en utilisant une approche volaire avec une modification technique pour compléter la dénervation dorsale.
18 articulations chez 14 patients. Arthrose idiopathique dans 16 cas et post-traumatique dans deux. Anesthésie régionale dans 8 cas et locale dans 10. Pour sectionner les branches articulaires dorsales, nous avions l'habitude de relier les deux côtés de l'incision en sous-cutané à l'aide d'un periostotome. Nous proposons maintenant l'utilisation d'un clamp vasculaire de type Satinsky pour connecter dorsalement les deux côtés de l'incision, passer une vessel loop ou une suture monofilament épaisse d'un côté à l'autre et détacher les branches articulaires dorsales de l'articulation en faisant glisser le vessel loop de distal à proximal en atteignant au moins 10 mm proximalement à l'articulation sur la base des études anatomiques disponibles. Les données démographiques, doigt affecté, mobilité, douleur et le questionnaire DASH ont été recueillis.
10 hommes et 8 femmes. Âge moyen : 59 ans (30 à 69). Suivi minimum de 12 mois. Le doigt le plus affecté était l'annulaire (8 cas). Le score moyen de l'échelle visuelle analogique pour la douleur est passé de 7,8 (intervalle 5-10) à 1,6 (0-3) points et le score DASH est passé de 43,6 (31,8-68,2) à 8,7 (2,3-22,7) points. La mobilité s'est amélioré de 20° dans 10 cas. Tous les patients ont repris leurs activités quotidiennes dans les 4 (2-8) semaines. Dans un cas, la situation ne s'est pas améliorée. En tant que complication, les paresthésies digitales se sont résolues spontanément dans deux cas.
La dénervation IPP est une technique efficace qui nécessite une neurectomie des branches palmaires et dorsales, ce qui n'est pas toujours facile avec une seule approche. Les résultats cliniques étaient satisfaisants en termes d'amélioration de la douleur et de la fonction, comme dans les séries précédemment publiées.
La dénervation de l’articulation interphalangienne proximale est une technique utile pour réduire la douleur et améliorer la perception du handicap. La modification technique proposée est simple et efficace, facilitant la neurotomie des branches dorsales. Les résultats sont bons et ne diffèrent pas de ceux publiés avec d'autres approches.
P15 Etude clinique en ouvert du port nocturne d’une orthèse de poignet à flexion réglable sur les symptômes fonctionnels du Syndrome du Canal Carpien.
Le Syndrome du Canal Carpien (SCC) a une prévalence élevée de 2,7% dans la population générale et constitue l’une des maladies professionnelles les plus fréquentes. Le traitement par orthèse, portée pendant les nuits et immobilisant l’articulation du poignet et de la main, est indiqué en première intention. Ce traitement peut être mal toléré et peut donc diminuer les chances de guérison. L’objectif de cette étude est d’évaluer l’efficacité du port nocturne d’une orthèse de poignet à flexion réglable et positionnée en dorsal (Manugib® Canal Carpien, GIBAUD®) sur l’évolution à six semaines de la gêne et des douleurs induites par le SCC.
Durant cette étude clinique, réalisée en France, les patients devaient porter l’orthèse chaque nuit pendant 6 semaines. L’étude comportait une visite d’inclusion et une visite 6 semaines après le début du port. Le critère de jugement principal était la mesure des symptômes fonctionnels du SCC (engourdissements et fourmillements) et de la douleur ressentis au niveau du poignet, de la main et des doigts au cours de la journée et de la nuit évaluée sur une Echelle Visuelle Analogique de 0 à 100 mm. Les critères de jugement secondaires correspondaient aux scores de sévérité et fonctionnel de Levine, et à la qualité du sommeil. La consommation d’antalgiques et d’AINS était également recueillie.
23 patients avec un SCC avéré, âgés de 50,4 ± 7,1 ans, ont été inclus dans l’analyse. Après 6 semaines de port de l’orthèse, les intensités de la douleur nocturne ont diminué de 64,8 ± 16,2 à 17,4 ± 22,4 (p<0,0001), de la douleur diurne de 45,6 ± 24,3 à 22,3 ± 19,6 (p<0,0001), des engourdissements et des fourmillements nocturnes de 69,9 ± 18,4 à 23,3 ± 27,1 (p<0,0001) tandis que les altérations de la qualité du sommeil s’amélioraient de 62,7 ± 23,8 à 8,7 ± 11,3 (p<0,0001). Le SCC avait disparu chez 43,5% des patients. Le score de gravité de Levine ainsi que la consommation d’antalgiques ou d’AINS ont diminué significativement entre l’inclusion et la 6ème semaine.
Le port de l'orthèse réduit considérablement l'intensité de la douleur et des symptômes fonctionnels du SCC diurnes et nocturnes et améliore la dégradation de la qualité de sommeil induite par le SCC. Cette efficacité est d’autant plus marquée que l’observance de l’orthèse est bonne.
L’orthèse de poignet Manugib® Canal Carpien GIBAUD® est donc efficace sur la gêne et les douleurs induites par le SCC.
CO109 Atteinte de la main de l'enfant dans la maladie poly-exostosante.
La maladie poly exostosante est une pathologie génétique de transmission autosomique dominante se manifestant dans l’enfance et jusqu'à la puberté par l’apparition d'excroissances osseuses. Si le membre supérieur est un site d'atteinte bien connu, la fréquence de l'atteinte de la main est hétérogène entre les séries. Les os les plus touchés sont les métacarpiens de l'index et du cinquième doigt, avec des exostoses majoritairement observées autour des articulations métacarpophalangiennes. L’objectif de ce travail est d’analyser les présentations cliniques, les répercussions fonctionnelles des atteintes de la main ainsi que les indications chirurgicales et leurs potentielles complications.
Il s'agit d'une série monocentrique et rétrospective incluant tous les patients suivis pour maladie poly-exostosante, parmi lesquels une atteinte des mains a été spécifiquement recherchée. Les données démographique ainsi que l’âge à la première consultation, la durée du suivi, le nombre d’ intervention chirurgicale et les complications ont été repertoriées. Pour chaque patient, les radiographies des mains ont été analysées : nombre d’exostoses, localisation et trouble de l’axe.
Sur 52 patients inclus, 26 (50%) présentaient une atteinte de la main. L'âge moyen de la première consultation était de 7 ans avec un suivi moyen de 85 mois. 13 patients ont eu une chirurgie. La gêne fonctionnelle était présente chez tous les patients opérés, avec 3 patients présentant des douleurs, 7 des clinodactylies et 3 des tuméfactions. 4 complications ont été répertoriées : une récidive, une fracture, une épiphysiodèse et une raideur nécessitant une arthrolyse.
Dans cette série, une atteinte de la main a été retrouvée chez la moitié des patients atteints de maladie poly exostosante. Dans certains cas, la découverte était fortuite. En effet certains ont été inclus sur des radiographies pour la détermination de l'âge osseux ou lors de radiographie de l’avant-bras ou du poignet avec un bilan incomplet au niveau de la main. Pour des raisons de radioprotection nous n'avons pas réalisé de radiographies systématiques des mains à tous les patients atteints. Ainsi, on peut supposer qu’une atteinte de la main serait retrouvée chez un plus grand nombre de patients et qu’il persiste une sous estimation de sa prévalence.
L’atteinte de la main est fréquente chez les enfants atteints de maladie polyexostosante et nécessite souvent une chirurgie. Ces notions sont indispensables à connaitre par les médecins impliqués dans la prise en charge des patients pour adapter le dépistage lors du diagnostic, informer les familles et adapter la surveillance lors du suivi.
CO015 Factors that interfere with immediate return to activity after volar locking plate fixation for distal radius fractures.
Volar locking plate (VLP) fixation contributes to immediate return to activity in patients with distal radius fractures, but poor results have been seen in some cases. In this study, we report on clinical findings affecting the Q-DASH score at 1 month postoperatively, which was used as a measure of immediate return to activity after VLP fixation.
Ninety-five patients who underwent VLP fixation for distal radius fracture at our hospital between July 2014 and January 2022 were divided into a good group (n=86; 22 males, 64 females; age 61.9) and a poor group (n=8; eight females; age 63.6) according to the quartiles of Q-DASH score at 1 month after VLP fixation. Duration from injury to surgery, direction of fracture dislocation, and radiographic parameters (radial inclination: RI, volar tilt: VT, ulnar variance: UV) at the time of injury were examined. Radiographic parameters (RI, VT, and UV), range of motion of the wrist joint, grip strength ratio, and visual analog scale (VAS) at 1 month after VLP fixation were also examined. These parameters were compared among both groups. Moreover, logistic regression analysis was performed to determine whether these factors were independently associated with poor Q-DASH score at 1 after VLP fixation.
At the time of injury, fracture displacement was significantly higher in the poor group (VT=-23.8°, UV=4.2mm) than the good group (VT=-6.5°, p=0.02; UV=1.3mm; p=0.01). No differences in other parameters were observed between the groups. At 1 month after VLP fixation, grip strength ratio (17.2%) in the poor group was significantly lower than the good group (43.8%, p<0.001), while VAS (5.6) in the poor group was significantly higher than the good group (2.4, p<0.001). Logistic regression analysis revealed that VT and UV at injury (p<0.05), grip strength ratio (p<0.001), and pain VAS (p<0.001) were all independently associated with poor Q-DASH score.
Fractures with large displacement at the time of injury have been found to hinder immediate return to activity, and intervention to treat osteoporosis, which is associated with the amount of fracture displacement, should be considered. The results also suggest that physical therapy to improve grip strength and postoperative pain management are important to promote immediate return to activity.
This study suggested that large amounts of fracture displacement, weakness of grip strength and postoperative pain can be interference factors to return to activity immediately after VLP fixation.
CO077 Résultats et évaluation des facteurs pronostics après première révision de prothèse totale de coude: une étude rétrospective monocentrique.
La prothèse totale de coude (PTC) était initialement utilisée pour traiter l'arthrite rhumatoïde du coude. Les avancées techniques ont élargi ses indications aux arthroses post-traumatiques et fractures comminutives chez les personnes âgées. La survie des implants reste limitée, avec un taux de révision d'environ 20% à 10 ans pour les causes non inflammatoires et 30% pour les causes rhumatismales. La chirurgie de révision de prothèse totale de coude (rPTC) est complexe, avec des taux élevés de complications et de nouvelles révisions. Cette étude visait à évaluer rétrospectivement les résultats et la survie après la première révision de PTC et à identifier les facteurs pronostics.
Cette étude rétrospective monocentrique de cohorte a inclus les patients opérés entre 1998 et 2023 d’une première rPTC avec suivi post-opératoire de 1an minimum. Le critère de jugement principal était le délai avant révision. Les données suivantes étaient également recueillies : âge à la primo-implantation, primo-implantation en centre-expert, sexe, tabac, traitement immunosuppresseur, score ASA, nombre de révisions, étiologie de la reprise, technique utilisée.
Au total 31 patients avec une moyenne d’âge de 57 ans à la primo-implantation (25-79) et un minimum de 1an de suivi ont été inclus. Il y avait 20 femmes pour 11 hommes, l’IMC moyen était 27,5kg/m2. Le nombre de reprises moyen était de 2,2 (2 – 9). Les étiologies de primo-implantation étaient l’arthrite rhumatoïde (55%), post-traumatique (38%), l’arthrose primaire (3%), arthrose secondaire (3%). Le délai moyen avant 1ère révision était de 77,7 mois contre 33 mois pour la 2ème révision et 27,5 mois pour la 3ème. Les causes de 1ère révision étaient un descellement aseptique dans 50% des cas (ulnaire 36%, huméral 14%), sepsis (28%), fracture péri-prothétique (11%), usure du polyéthylène (7%), luxation (4%). Les techniques de révision étaient : lavage avec changement de pièces mobiles (28%), reprise unipolaire ulnaire (12%), humérale (32%) et bipolaire (28%). Une allogreffe segmentaire a été utilisé dans 1 cas (4%) lors de la 1ère révision contre 4 cas (22%) pour la 2ème révision et 4 cas (40%) pour la 3ème révision
Les taux de complications que nous retrouvons sont comparables avec la littérature. Les attitudes selon le type d’indication de reprise seront présentées lors de la communication orale.
Les taux de complications et de survie des PTC restent modestes comparé aux autres types d’arthroplastie. La chirurgie de rPTC est elle-même encore plus à risque de complications.
CO114 Résultats cliniques de lipomes du col du radius opérés: une série de 12 cas.
Les lipomes sont des tumeurs adipocytaires bénignes fréquentes. Bien que les lipomes para-ostéaux du col du radius soient une cause rare mais connue de compression du nerf interosseux postérieur (NIOP) à l’avant-bras, les lipomes intra/intermusculaires au col du radius sont moins souvent rapportés. Cette étude vise à rapporter les résultats cliniques d’une série de tumeurs lipomateuses inter et intramusculaires du col du radius opérées.
Nous avons mené une étude rétrospective monocentrique continue sur des patients opérés pour exérèse d’un lipome intra ou intermusculaires du col du radius entre 2018 et 2023. L’évaluation à un an incluait la morphologie de la tumeur sur l’IRM injectée préopératoire, le type histologique de la tumeur sur l’analyse anatomopathologique, ainsi que la présence ou non d’un déficit moteur et/ou sensitif du nerf radial avant et après l’opération, et au dernier suivi.
Douze patients ont été inclus. L’âge moyen était de 61 ans avec une répartition de 7 femmes et 5 hommes. Les motifs de consultation étaient une gêne sur tuméfaction (10 cas), une gêne douloureuse (1 cas) et une paralysie nerveuse (1 cas). La taille moyenne des lipomes à l’IRM était de 51x51 mm avec des critères d’atypie dans 2 cas. Une biopsie préopératoire, réalisée dans 8 cas, montrait un aspect compatible avec un lipome bénin et une amplification négative du gène MDM2. Une neurolyse du NIOP et/ou du rameau superficiel du nerf radial (RSNR) per-opératoire a été nécessaire dans 9 cas. Les résultats anatomopathologiques montraient une taille moyenne de 65x46 mm avec 9 lipomes lipocytiques, 2 angiolipomes et 1 myxolipome. En post-opératoire, un déficit neurologique était présent dans 5 cas (41%). Une récupération nerveuse a été observée pour tous ces déficits au dernier recul.
Nous rapportons une série de 12 lipomes du col du radius opérés. Il s’agit à notre connaissance de la plus grande série de la littérature. Les tumeurs de la région du col du radius sont marquées par leur impact sur le NIOP bien qu’il ne soit pas le motif de consultation le plus fréquent.
Les lipomes inter-intra musculaires du col du radius sont des tumeurs bénignes rares dont la proximité avec le NIOP et le RSNR constitue une particularité. Les complications post-opératoires sont fréquentes et doivent être considérées dans la décision d’exérèse chirurgicale de ces tumeurs.
P38 Notre Attitude face aux Malformations Congénitales Complexes de la Main dans un Environnement Chirurgical à Ressources Limitées.
Dans les pays à ressources limitées, les malformations congénitales complexes de la main sont fréquentes et très variables concernant leur expression. Leur origine est très souvent multi factorielle, leur classement extrêmement complexe et leur prise en charge souvent lourde, voire onéreuse pour les pays à faible revenu. Nous présentons notre expérience et notre conduite tenue dans un environnement chirurgical à ressources limitées. Nous considérons comme « malformation congénitale complexe » : toutes les anomalies morphologiques de la main présentes dès la naissance de l'enfant et dont la prise en charge reste complexe, nécessitant au moins deux opérations et un traitement s’échelonnant en plusieurs temps. Elle intéresse à la fois plusieurs anomalies (squelettiques, tendineuses, vasculaires, nerveuses et des parties molles).
Il s'agit d'une étude documentaire, à visée descriptive, analytique
Pour une période de 13 ans (2011 à 2024), nous avons colligé 278 malformations congénitales complexes de la main. Nos résultats, se basant de la classification dite « de Swanson » distinguant 7 catégories, ont été: 62 cas (22,3 %) des défauts de différentiation (syndactylies complexes), 57 cas (20,5 %) des malformations dues à des syndromes plus généraux (vasculaires, nerveux, parties molles), 42 cas (15,1 %) des duplications (polydactylie complexe), 36 cas (12,9 %) des défauts de croissance (absence/hypoplasie), 33 cas (11,8 %) des excès de croissance (macrodactylie complexe), 25 cas (8,9 %) des maladies de brides amniotiques (regroupant un ensemble de malformations des membres supérieurs et inférieurs) et 23 cas (8,2 %) des arrêts du développement (comme l’absence d’une main, d’un doigt, d’une phalange, ou encore les mains botes).
Dans notre série, la fréquence hospitalière d’une malformation congénitale complexe de la main était multifactorielle et elle n’était pas corolaire à la prévalence globale par naissances vivantes de la malformation. Elle était toujours mal vécue par les parents. Il s’agissait d’une affection grave qui nécessitait de prendre en compte le facteur fonctionnel et esthétique pour l’enfant, sans négliger le facteur psychologique, notamment chez les parents. La prise en charge chirurgicale n’a concerné que 42 % de cas. Le reste des cas (58 %) a été laissé en premier temps en évolution naturelle.
Le rôle et le point de vue des parents ont été primordiaux dans la prise en charge de l’enfant. Notre décision thérapeutique dépendait de la balance bénéfice -risque des différentes thérapies à envisager. Nous avons expérimenté par ailleurs l'intérêt d'un deuxième avis pour ces anomalies congénitales complexes de la main
CO030 Résultats à long terme des greffes de peau plantaire versus greffes de peau des zones velues pour la couverture des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied chez les patients à peau noire. E.
En dépit de l’utilisation de la greffe de peau totale dans le traitement des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied, les données publiées dans la littérature des résultats à long terme chez les patients à peau noire sont inexistantes. L’objectif de cette étude est d’évaluer les résultats à long terme des greffes de peau plantaire versus greffes de peau des zones velues pour la couverture des pertes de substances cutanées palmaires et plantaires chez les patients à peau noire.
Il s’agissait d’une étude de cohorte prospective ayant inclus 123 greffes de peau totale pratiquées chez 93 patients, tous sont des noirs africains. Des greffes de peau plantaire versus greffes de peau des zones velues ont été réalisées pour couvrir des pertes de substances cutanées des faces palmaire et plantaire. Cette étude couvre une période de 163 mois du 1er janvier 2011 au 1er août 2023. Les paramètres d’études ont été : sociodémographiques, médico-cliniques, suivi postopératoire à long terme de résultats esthétique et fonctionnel partant d’un recul d’au moins 12 mois. Les patients ont été revus dans un but d’évaluer le gain fonctionnel, le regain de la sensibilité du greffon et le résultat esthétique. L’évaluation était clinique avec prise de photos.
Soixante-quatre greffes des zones velues ont été réalisées auprès de 52 patients dont 29 du sexe masculin et 23 du sexe féminin soit un sex ratio H/F de 1,3 ; et 59 greffes de peau plantaire chez 41 patients dont 21 du sexe masculin et 20 du sexe féminin, sex ratio H/F de 1. La face palmaire digitale a été la plus receveuse de la greffe plantaire, soit 35,5 % de cas. Après un recul post-opératoire d’au moins 12 mois, tous les patients ou leur entourage ont déploré l’aspect inesthétique de la greffe de peau velue et parmi lesquels 71 % (46 sur 64) ont sollicité le remplacement de cette peau greffée.
La texture et la couleur sont d’autant meilleures que la greffe de peau totale est prise dans une zone histologique identique. Au vu de ces résultats, nous conseillons pour les patients à peau noire une greffe de peau plantaire pour couvrir des pertes de substances cutanées de la face palmaire des doigts, de la paume de main et de la plante du pied, si elle est indiquée
CO110 Réapparition des brides-rétractions aux doigts après une ancienne réparation de mêmes séquelles de brûlure dans une population des enfants africains à peau noire au cours de croissance.
Les séquelles de brûlures de doigts sont fréquentes auprès des enfants africains de peau noire, cela à cause de l’incidence élevée de brûlures et d’un accès limité au traitement standard. Les cicatrices pathologiques (hypertrophiques, chéloïdes) sont endémiques dans certaines régions d’Afrique. A notre connaissance, il n’existe pas de travaux publiés consacrées uniquement aux réapparitions des brides-rétractions après une ancienne réparation de mêmes séquelles de brûlure chez les enfants à peau noire au cours de croissance.
Il s’agit d’une étude rétrospective observationnelle, allant de janvier 20018 à décembre 2022. Les paramètres étudiés ont été : le sexe, l’âge de l’enfant à la première chirurgie, le type de traitement initial, le délai et l’âge de réapparition des nouvelles lésions (brides, rétractions), les antécédents individuels ou familiaux des cicatrices pathologiques, les types de lésions observées, les types de traitement proposés.
Un total de 34 doigts a été observé chez 14 enfants, soit 11 mains. Huit patients étaient du sexe masculin et 6 du sexe féminin. L’âge au moment de la première réparation des brides-rétractions était compris ente 1 à 4 ans. Le délai moyen de réapparition des lésions était de 2 ans avec des extrêmes allant de 5 à 31 mois. Vingt-un doigts ont bénéficié initialement des plasties en Z (61,7 %) et 14 doigts de greffe de peau totale (41,1 %).
Ces résultats préliminaires de la présente étude, la première à son genre, semblent prometteurs malgré le faible nombre de la population étudiée et du faible recul. Des études approfondies sur la nature histopathologiques des tissus excisés, les antécédents individuels et familiaux de cicatrisation, le meilleur moment d’une réparation des séquelles de brulure de la main chez les enfants en cours de croissance, s’avèrent plus qu’importantes pour cette population vivant en zone endémique des cicatrices pathologiques
P48 Allogreffe bilatérale proximale des membres supérieurs avec reconstruction de l'épaule gauche : résultats à 3 ans.
Vascularized composite allograft aims to restore the function of the limb and its appearance and is reserved in France for bilateral traumatic amputees. Functional recovery after upper limb allotransplantation remains a challenge, especially when the amputation is proximal. The case presented is a 48-year-old man who underwent bilateral amputation following an electrical burn in 1998. He had received a liver transplant in 2002 for which he was receiving immunosuppressive treatment. The patient was using a mechanical prosthesis on the right side and a cosmetic prosthesis on the left side but remained unsatisfied.
On the right side, the donor humerus was fixed on the remaining 9-cm-long proximal stump, and was reinforced with the donor fibula in an intramedullary fashion. On the left side, the whole donor humerus (including the humeral head) was transplanted with reconstruction of the gleno-humeral joint, including a suspension ligamentoplasty. Arteries and veins were anastomosed at the axillary and sub-clavian levels. The brachial plexus was sutured at the cords level on the left side and at the proximal peripheral nerves on the right side. Cold ischemia times were 46 min on the right side and 47 min on the left side. Rehabilitation began on Day 1 and included lymphatic drainage and passive mobilizations, followed by electrostimulation, psychomotricity andsensory-motor stimulation.
Regarding the results, motor recovery was detectable since 6 months post-surgery in the deltoids, biceps and triceps bilaterally. Sensitive recovery was already perceptible at 8 months. The patient has a two-points discrimination of 15 mm both thumbs. Functionally, the preoperative Functional Independence Measure was 93/126 and is 121/126 at 36 months post-surgery. The DASH score was measured at 50.8 at three years, compared to 66 preoperatively. The patient is satisfied with his autonomy in some daily activities, but his greatest satisfaction is the recovery of his body image. The HTSS score is 63.5 (good) on the right side and 60.5 (fair) on the left side. Since the surgery, the patient developed 5 episodes of acute rejections treated by intravenous corticosteroids.
For this patient whose main request was the restoration of body image, the sensitive, motor and functional results are promising. These results are consistent with the few cases described in the literature.
The quality of the results observed at 3 years invites to propose the procedure to a bilateral and proximal arm amputed patient without pre-existing anti-rejection treatment who accepts the limits and risks of this treatment.
CO092 Reprise de la Conduite Automobile Après la Chirurgie du Syndrome du Canal Carpien.
La chirurgie du syndrome du canal carpien (SCC) est une des interventions chirurgicales les plus fréquentes en chirurgie de la main, et a depuis longtemps démontré son efficacité. En revanche, il n’existe pas de recommandations concernant le délai reprise de la conduite automobile dans les suites opératoires. L’objectif de cette étude était d’évaluer le délai moyen de reprise de la conduite automobile après une chirurgie du SCC, et d’identifier les facteurs influençant ce délai.
Les patients ayant été opérés pour un SCC entre le 16 novembre 2022 et le 14 novembre 2023, et ayant accepté de répondre à un questionnaire simplifié sur la reprise de la conduite automobile lors de la consultation de suivi entre la 4ème et la 10ème semaine post-opératoire ont été inclus de manière rétrospective et monocentrique. Les caractéristiques démographiques, les paramètres pré- et post-opératoires et les résultats d’examens complémentaires des patients ont été analysés.
Cent sept patients ont été inclus dans cette étude. Le délai moyen de reprise de la conduite était de 16 jours (2 - 60). Ce délai était prolongé significativement chez les patients de sexe féminin (p=0.035), chez les patients ayant bénéficié d’une prolongation de leur arrêt de travail (p<0.01), et ceux ayant une perception de pénibilité au travail (p<0.01) mais il n’existait pas de relation avec la reconnaissance en maladie professionnelle, Les patients sans activité professionnelle au moment de l’étude reprenaient plus tôt la conduite (p=0.018), ainsi que ceux avec une vitesse de conduction nerveuse plus élevée à l’électroneuromyogramme préopératoire (p=0.022). Enfin, le type de boîte de vitesse n’avait pas d’impact sur la reprise de la conduite de même que le côté opéré.
Cette prolongation du délai de reprise de la conduite chez les patientes est retrouvée dans la littérature, sans que nous puissions l’expliquer. Le travail, la perception de pénibilité au travail et la durée de l’arrêt maladie sont des facteurs influençant le délai de reprise de la conduite automobile dans notre étude.
Notre étude permet d’étayer les recommandations du chirurgien en préopératoire en les adaptant au patient, et participe ainsi à anticiper les besoins de celui-ci en post-opératoire.
CO086 Chirurgie combinée de l'arthrose radio-carpienne et trapézo-métacarpienne.
L’augmentation de l’espérance de vie en bonne santé entraîne une hausse des formes symptomatiques d’arthrose radio-carpienne (ARC) et trapézo-métacarpienne (ATM). Une chirurgie combinée des deux localisations pourrait améliorer les résultats cliniques, réduire la convalescence et optimiser la balance médico-économique. Cette étude compare les résultats d’une prise en charge combinée ARC+ATM à ceux d’une chirurgie isolée ARC ou ATM chez les patients avec formes symptomatiques.
Étude rétrospective monocentrique portant sur 9 patients opérés par chirurgie combinée ATM et ARC entre décembre 2000 et 2023. La chirurgie de l’ATM était une arthroplastie totale trapézo-métacarpienne et celle de l’ARC une scaphoidectomie et arthrodèse partielle du carpe 4 os (A4O). La chirurgie combinée associait, lors du même temps opératoire, ces deux techniques. Les patients opérés d’une chirurgie combinée ont été comparés à ceux ayant subi une PTM seule ou une A4O seule, appariés par caractéristiques démographiques (sexe et âge) . Les comparaisons ont porté sur la force de pince pouce-index, la force de préhension palmo-digitale, la mobilité du pouce selon Kapandji et la stabilité radiographique des implants. La mobilité du poignet et la consolidation de l’A4O ont aussi été évaluées. Les taux de complications et de réinterventions ont également été analysés.
Aucune différence significative n’a été observée entre les groupes chirurgie combinée et chirurgie seule pour l’ensemble des paramètres cliniques étudiés. À long terme, il n’y avait pas de descellement des implants et toutes les A4O avaient fusionné. Aucune complication mécanique ou réopération n’a été relevée. Quatre patients ont été perdus de vue.
Les points forts de cette étude sont l’homogénéité des échantillons de chirurgie isolée ou combinée, , l’exhaustivité des mesures et leur concordance avec les résultats rapportés dans la littérature avec des procédures isolées. Les limites incluent la taille limitée de l’échantillon, les perdus de vue et le caractère monocentrique de notre étude.
La chirurgie combinée en un temps des arthroses radio-carpiennes et trapézo-métacarpiennes semble fiable cliniquement et radiographiquement comparée aux chirurgies isolées. Elle pourrait réduire la convalescence globale et améliorer la balance médico-économique chez les patients souffrant d’arthroses multiples de la main au stade chirurgical.
CO021 Effectiveness of transfer carpal tunnel ligament transection in patients with the CRPS-like symptoms / irritable carpal tunnel syndrome following upper limb trauma : a case series.
Study : Complex regional pain syndrome (CRPS) is a diagnosis we are often confronted with as upper limb surgeons. It is found in 1 to 37% of distal radius fractures. Recovery times are long, and treatment is often only partially effective in the majority of patients. It therefore seems essential to consider an alternative diagnosis in order to help these patients. As shown by Prof Del Pinal's study, Outcomes of Carpal Tunnel Release in Complex Regional Pain Syndrome, the existence of irritative carpal tunnel syndrome in his patients, and its management by carpal tunnel release, seems to be in line, both clinically and therapeutically, with the patients' complaints.
In this retrospective study, we included 25 patients. The patients had previously been diagnosed with complex regional pain syndrome, following trauma to the upper limb, or presented with pain disproportionate to the initial trauma, and on an ongoing basis. We included patients with exclusively unilateral pain. A negative median nerve electromyogram did not present a contraindication to opening the transverse ligament at the carpal tunnel.
We assessed the results of surgical management of these patients using the visual analogue scale (VAS). The mean reduction in VAS score was 45%, with a minimum delay of 2 months between the pre- and postoperative scores. The effect on the QuickDASH score before and after the operation was favourable, with an average reduction of 23 points. Of the 25 patients, we lost sight of 3 patients, and 2 patients refused to be included in the study.
Carpal tunnel decompression is a promising surgical procedure for patients presenting with acute hand pain following upper extremity trauma, despite the absence of further investigations suggesting carpal tunnel compression. The early post-operative follow-up, less than 1 month, shows an improvement in mobility in the majority of patients. This approach can offer significant symptomatic relief and functional improvement in these patients. This treatment option should be considered for patients diagnosed with complex regional syndrome. Delay in diagnosis and management can potentially influence outcome. Early diagnosis is the guarantee of a quicker and painless recovery, avoiding a potentially heavy rehabilitation programme without full recovery.
CO034 Etude anatomique de la perfusion cutanée du lambeau cutané médialis pédis optimisée.
Le lambeau cutané médialis pédis, dans sa forme libre, est une solution de couverture polyvalente en chirurgie de la main. Toutefois, dans sa description initiale, ce lambeau connaît des indications limitées compte tenu de ses dimensions maximales étroites. Un travail anatomique préliminaire a permis d’identifier des perforantes cutanées supplémentaires permettant de fiabiliser la vascularisation cutanée de ce lambeau. L’objectif de notre étude était de déterminer la nouvelle surface de la palette cutanée de ce lambeau cutané médialis pédis modifié.
Notre étude anatomique a été menée sur 4 sujets anatomiques frais indemnes de toutes cicatrices ou déformations entre le genou et le pied inclus. Les huit pieds ont été préparés avec la réalisation d’un rinçage vasculaire avec 60 mL d’eau tiède afin d’évacuer les thrombi. Ensuite, la cathétérisation de l’artère tibiale postérieure dans sa portion rétromalléolaire permettait la réalisation d’une injection d’une solution d’encre de Chine à température ambiante. Les dissections étaient menées seulement 24 heures après l’étape d’injection.
Le réseau vasculaire et le plan cutané étaient injectés dans 7 cas. Un échec technique était relevé du fait de la persistance d’obstacles intravasculaires. Les injections mettaient en évidence la présence d’un pattern cutané coloré à l’encre de Chine d’une longueur moyenne de 8,1 cm et une largeur moyenne de 4,8 cm.
Les dimensions du lambeau cutané médialis pédis dans sa technique initiale de prélèvement limitait le prélèvement à une palette cutanée de 4,5 cm de long par 3,5 cm de large. Malgré les nombreuses qualités de ce lambeau, sa surface cutanée maximale représentait sa principale limite. Cette modification dans la technique de prélèvement de du lambeau cutané médialis pédis permet de fiabiliser la vascularisation de la palette cutanée sujette à l’ischémie dans sa description initiale toute en permettant une augmentation de la surface de la palette cutanée accessible au prélèvement.
Les résultats de ce travail anatomique confirment l’augmentation de surface du pattern cutané du lambeau cutané médialis pédis lors de l’inclusion de perforantes supplémentaires. Ainsi, les indications de ce lambeau se trouvent élargies par la possibilité de prélever une surface cutanée 2,5 fois plus grande.
CO089 Variations anatomiques après libération percutanée écho-guidée du canal carpien.
While the gold standard of carpal tunnel release (CTR) is open surgery, new and less invasive procedures have emerged. Sonographically-guided percutaneous surgery is the newest technique described. The aim of this study was to quantify whether percutaneous incision of the transverse carpal ligament (TCL) can lead to anatomical modification and how these changes may explain post-operative clinical manifestations.
In a prospective, non-controlled study, 21 patients with carpal tunnel syndrome (CTS) confirmed by electromyography were assessed. These patients were evaluated preoperatively and postoperatively after ultrasound-guided percutaneous CTR at 1,3,6 months. Clinical and ultrasound evaluation were performed. Sonographic measurements consisted in median nerve cross sectional areas (CSA) over and at the carpal tunnel (CT), interapophyseal distance between the hook of the hamate and the trapezium tubercle to assess the opening of the CT and distance between the TCL and the CT bottom to assess bowstringing effect. Clinical assessment consisted in: pillar pain (PP), grip strength, key pinch, and other variables. A three-dimensional surface scan was obtained: we measured the antero-posterior thickness of the hand and CSA at CT level in transversal plane, to quantify the swelling of the palm heel at the four perioperative time.
Ultrasound measurements showed a significant difference between pre-operative and post-operative states for most of the collected datas. However, no significant difference was found for the trapezio-hamatal inter-apophyseal distance. Almost all clinical quantitative variables showed significant changes between each perioperative time. The comparison of variables at one month postoperatively showed a significant correlation between grip and key pinch strength. There was a highly significant correlation between PP and thickness of the hand at CT level at each perioperative time.
The lack of significant change in inter-apophyseal distance before and after surgery suggests an absence of opening of the carpal arch post-operatively in this sample. Because the grip strength improved few weeks after the surgery with persistant increased distance between the CT bottom and the TCL, bowstringing does not appear to be the cause of strength loss observed after CTR. A significant link between PP and the the swelling at the palm heel was observed post-operatively, however this effect remains difficult to be distinguished from the effect of time alone.
We can conclude that there are some anatomical changes after percutaneous sonographically guided CTR. Post-operative outcome is favorable: we observe the regain of force at 3 months and a diminution of the swelling of the hand at 6 months.
CO038 Prothèse trapézo-métacarpienne et arthrodèse métacarpo-phalangienne.
La combinaison d’une prothèse et d’une arthrodèse métacarpo-phalangienne du pouce a été formellement contrindiquée par JY de la Caffinière. Il s’agit d’une notion qui fait référence, mais aucune étude théorique, expérimentale ou clinique n’a confirmé cette affirmation.
Nous avons utilisé un modèle mathématique en 2 dimensions précédemment développé pour calculer les contraintes au niveau de l’articulation trapézo-métacarpienne lors d’une prise pulpaire termino latérale. Nous avons calculé les contraintes à longueur constante de la colonne du pouce et après un raccourcissement de 6 et de 8 mm pour tenir compte de la résection osseuse nécessaire à la réalisation de l’arthrodèse. Nous avons également testé plusieurs niveaux de flexion entre le métacarpien et la première phalange dans la situation de l’arthrodèse.
Tous les autres paramètres étant égaux nous retrouvons une augmentation des contraintes trapézo-métacarpiennes de 110 % après arthrodèse métacarpo-phalangienne. Si l’on tient compte d’un raccourcissement de 6 mm, l’augmentation des contraintes sera de 92% et de 86% en cas de résection osseuse de 8 mm. Pour une arthrodèse réalisée à 20° de flexion l’augmentation de contrainte n’est plus que de 19% et à partir de 25° de flexion elle devient inférieure de 10% à la situation physiologique, dans le cas d’un raccourcissement de 6 mm. Pour une résection osseuse de 8 mm l’augmentation de contrainte sera de 13% à 20° de flexion et il y aura une diminution de 15% pour une arthrodèse à 25° de flexion.
: les indications combinées d’arthrodèse et de prothèse trapézo-métacarpienne sont rares. Les indications d’arthrodèse isolée sont plus fréquentes. Dans les deux cas il importe de ne pas surcharger l’articulation trapézo-métacarpienne. En l’absence de prothèse il faut éviter une surcharge qui augmenterait le risque d’arthrose trapézo-métacarpienne secondaire et dans le cas d’une prothèse l’excès de contrainte risque de provoquer un descellement trapézien. Le raccourcissement lié à la résection osseuse et une angulation adaptée permettent de ne pas augmenter les contraintes au niveau de l’articulation trapézo-métacarpienne. L’influence déterminante de la flexion métacarpo-phalangienne est liée à un effet fléchissant exercé par le long fléchisseur du pouce sur la poulie A1 lorsque la flexion métacarpo-phalangienne augmente.
L’arthrodèse métacarpo-phalangienne du pouce n’est pas contrindiquée en cas de prothèse trapézo-métacarpienne. L’angulation idéale de l’arthrodèse est de 20° ce qui permet d’obtenir un niveau de contrainte trapézo-métacarpiennes similaire à la situation physiologique.
P47 Colle biologique versus manchonnage veineux adjuvants d’une suture du nerf sciatique chez le rat dans la prévention du névrome.
La suture épi- périneurale est considérée comme le Gold Standard chirurgical de la suture nerveuse. Les névromes en constituent une complication douloureuse. Le manchon veineux semblerait jouer un rôle protecteur de leur apparition. La colle biologique associée à la suture est également utilisée par les chirurgiens. L’objectif de notre étude était de comparer dans un modèle murin les différentes techniques adjuvantes à la suture microchirurgicale en matière de prévention de névrome.
Le modèle de section du nerf sciatique chez le rat a été utilisé, en comparant trois groupes de réparation immédiate : la suture épi-périneurale seule (SS), la suture associée au manchonnage veineux (MV) et la suture associée à la colle biologique (CB). Des tests comportementaux, sensitivo-moteurs, ont été étudiés avant chirurgie et en post-opératoire, afin d’évaluer la récupération fonctionnelle. A 3 mois de la section et de la réparation nerveuse, une analyse histologique a permis d’évaluer la fibrose de la cicatrice ainsi que la régénération axonale selon des techniques immunohistochimiques.
L’analyse morphométrique révèle des pourcentages significativement plus faibles de zones positives pour l’anticorps α-SMA, correspondant à un marqueur de névrome, pour les groupes CB et MV comparativement au groupe SS (p<0,0001). L’analyse comportementale retrouve une récupération motrice significativement meilleure au cours du temps pour les groupes CB et MV comparativement au groupe SS (p<0,01). L’analyse de la récupération sensitive ne retrouve pas de différence significative entre les groupes au cours du temps (p>0,05).
Ces résultats montrent l’intéret de protéger la zone de suture nerveuse avec un manchon par veine ou par colle, afin de réduire l’inflammation péri-cicatricielle et le risque de névrome en continuité.
CO108 L'évaluation ergothérapique : un outil indispensable pour les indications chirurgicales dans le déficit longitudinal ulnaire.
Le déficit longitudinal ulnaire (DLU) est une affection congénitale très rare. Si l’ensemble des principes thérapeutiques visent à améliorer l'esthétique et la fonction du membre atteint, les indications chirurgicales sont encore mal définies. L’évaluation clinique du déficit longitudinal ulnaire est complexe en raison du large spectre des manifestations, et les améliorations apportées par la chirurgie peuvent être difficiles à estimer. L'objectif de cette étude était d'analyser l'évaluation ergothérapique en tant qu'outil aidant à identifier les indications chirurgicales et quantifier les bénéfices.
L’ensemble des patients présentant un déficit longitudinal ulnaire, de deux centres spécialisés, ont fait l'objet d'une étude rétrospective entre 1991 et 2024. Les caractéristiques morphologiques ont été décrites et des évaluations qualitatives et ergothérapiques ont été réalisées avant et après chirurgie pour analyser les déficits et les améliorations pré et post opératoire. Les scores PROMIS pédiatriques et AHA (assisting hand assessment) ont été utilisés pour évaluer la fonction et la qualité de vie.
25 mains atteintes chez 23 patients ont été inclues. 15 enfants ont eu une évaluation ergothérapique. 11 enfants ont eu une ostéotomie : humérale (5 cas) et de l'avant-bras (6 cas) ; 4 enfants présentaient une synostose radio-humérale.11 enfants ont eu une chirurgie de la main, la libération de la syndactylie étant l'intervention la plus fréquente. L'évaluation ergothérapique a permis de confirmer les indications chirurgicales dans 7 cas. La qualité de vie a été jugée bonne pour la majorité des cas, avec une moyenne de 7,2/10.
La rareté de cette pathologie, combinée à son large spectre de présentation clinique, complique la standardisation de la prise en charge chirurgicale et l'analyse des résultats. Cette étude confirme l'importance d'une évaluation multidisciplinaire avant la chirurgie. L'évaluation ergothérapique n'est pas encore standardisée pour les DLU mais certains tests reproductibles semblent intéressants dans cette évaluation, comme l'AHA.
Pour améliorer la prise en charge des patients atteints de DLU et pour des études ultérieures, un bilan standardisé avec évaluation fonctionnelle tel que décrit dans cette étude devrait être utilisé.
P68 Plannification pré-operatoire et confection de guides de coupes sur mesure pour l’allotransplantation d’avant-bras : modélisation 3D et étude anatomique.
L’allotransplantation de membres supérieurs fait partie de l’arsenal thérapeutique du soin courant en cas d’amputation bilatérale de membres supérieurs. Afin de limiter le temps d’ischémie à son minimum, la planification pré-opératoire est indispensable. Le recours au guides de coupes sur mesure permet de simplifier et rendre reproductible le temps osseux de l’allotransplantation. L’objectif de cette étude était de décrire la mise au point de guides de coupes et de la plannification de la procédure d’ostéosynthèse ainsi que leurs validations sur sujets cadavériques et modèles anatomiques imprimés en 3D.
Nous avons réalisé les planifications opératoires à l’aide d’examens d’imagerie scannographiques réalisés en routine clinique lors du bilan pré-greffe des patients candidats à une allotransplantation d’avant-bras. La validation des guides de coupe a été réalisée sur sujets cadavériques et sur modèles osseux imprimés en 3D.
Une reconstruction volumique des os des avant-bras du receveur a été réalisé. Chaque os est isolé et enregistré dans un format IGES volumique. Les os sont alors intégrés dans un logiciel de CAO afin de déterminer le niveau de coupe sur le receveur. L’imagerie TDM d’un avant-bras type donneur universel est utilisé pour simuler l’anatomie osseuse du receveur. Les plaques sont alors positionnées sur les deux os de l’avant-bras en position de supination. Un premier guide est dessiné afin de réaliser les coupes orthogonales des moignons des osseux du receveur et pré-forer les futurs trous des plaques. Un second guide est dessiné pour se positionner sur l’olécrane du donneur et déterminer le niveau de coupe des deux os du greffon et pre-forer les futurs trous des plaques. Les guides sont ensuite imprimés par impression 3D en PA2200.
La procédure de confection des guides de coupes à partir des scanner pré-opératoires nous ont permis de réaliser des guides de coupe sur mesure. Les guides et la procédure ont pu être validés sur sujets cadavériques. Des répétitions sur os imprimés en 3D ont étés réalisées pour entraîner les équipes chirurgicales et IBODEs au temps d’ostéotomie et d’osteosynthese.
Nous rapportons dans cette étude l’expérience de deux cas de planifications pre-opératoire d’ostéotomies et d’osteosynthese et leur validation sur sujets cadavériques et modèles anatomiques osseux imprimés en 3D dans le cadre d’une activité d’allotransplantation bilatérale d’avant-bras.
CO065 Analyse cinématique et biomécanique de la main et du poignet par modélisation personnalisée. Effet de lésions et d’instrumentations.
La fonction du poignet est garantie par une congruence articulaire optimale et une connexion osseuse assurées par un système ligamentaire organisé. Aujourd’hui le diagnostic des lésions ligamentaires est un challenge et les méthodes peu invasives fiables sont peu nombreuses. L’objectif de ce travail était d’évaluer la méthode de conception d’un modèle personnalisé de la main et du poignet en vue d’améliorer le diagnostic de pathologies ligamentaires infra radiologiques et le suivi prospectif de patients à distance d’un geste de réparation chirurgical.
Une méthode de modélisation des os de la main et du poignet de manière personnalisée à partir de radiographies biplanes a été comparée à la méthode de référence scannographique sur six sujets asymptomatiques, en modélisant les 29 os de la main et du poignet à trois reprises par deux opérateurs différents (ISO 5725). Un protocole a été proposé pour créer un corridor de normalité de variations de distances de barycentres osseux entre les positions « neutres » et « poing fermé » de 30 poignets de volontaires asymptomatiques. Une évaluation a ensuite été menée en pratique clinique pour détecter des lésions ligamentaires infra radiologiques et permettre de mesurer à moyen terme les effets d’un geste de réinsertion ligamentaire. Les variations de distances de barycentres osseux scapholunaire de douze patients suspects de lésions ligamentaires ont été comparés aux données du corridor de normalité en pré et post opératoire.
Les résultats ont montré une justesse de la forme des os d’intérêts (scaphoïde et lunatum) infracentimétriques et une justesse des barycentres en dessous de 2mm. Les corridors de normalité ont permis de mettre en évidence des différences entre les sujets masculins et féminins pour les distances scapholunaires variant de 0,06 mm et 0,48 mm respectivement. L'utilisation de la méthode pour l'évaluation de la pratique clinique a mis en évidence une normalisation des écarts osseux chez la moitié des patients atteints formellement de lésions ligamentaires.
Le corridor de normalité retrouve des variations de distances entre les barycentres osseux inférieures à la précision de la méthode. La variabilité des lésions ligamentaires en pratique clinique, le contexte de lésions infra radiologique rend difficile l'extrapolation de la méthode en routine actuellement.
Cette méthode originale souligne l'importance de la mesure objective de la cinématique normale et pathologique du poignet. Une cohorte d’étude plus importante est nécessaire afin d'évaluer d’autres paramètres cinématiques plus complexes, améliorer sa précision et son automatisation.
CO071 Fracture de tête radiale Mason III isolée : Prothèse de tête radiale ou ostéosynthèse - Résultats cliniques et radiologiques entre 5 et 14 ans de recul.
Le traitement des fractures comminutives de la tête radiale Mason III est controversé. L’objectif de ce travail était de comparer les résultats cliniques, fonctionnels et radiologiques à 5 ans de recul minimum des prothèses de tête radiale (PTR) et de l’ostéosynthèse dans les fractures isolées de la tête radiale Mason III.
Nous avons mené une étude rétrospective monocentrique entre janvier 2008 à décembre 2017 portant sur les fractures fermées de tête radiale opérées dans le service. Dix-neuf patients étaient inclus dans le groupe PTR et 35 patients dans le groupe ostéosynthèse. La moyenne d’âge des patients était de 51 ans dans le groupe PTR contre 41 ans dans le groupe ostéosynthèse (p=0,02). Une évaluation clinique (douleurs, mobilités, force, stabilité, complications), fonctionnelle (Mayo Elbow Performance Score, Subjective Elbow Value, Lyon Elbow Score, QuickDASH et Oxford Elbow Score) et radiologique était réalisée dans les 2 groupes.
Le délai de suivi moyen était de 8 ans (5 – 14, p>0,005). Cliniquement, aucune différence significative n’a été retrouvée entre les deux groupes, excepté une pronation meilleure dans le groupe PTR (76,7° contre 71,3° ; p=0,04). Il existait un pourcentage plus élevé mais non significatif d’algoneurodystrophie dans le groupe PTR (26,3% contre 8,6% ; p=0,15). Il y a eu deux résections secondaires de tête radiale ou d’implants dans chacun des groupes (p=0,56). Sur le plan radiologique, nous avons noté un surdimensionnement des implants dans 21% des cas et un allongement trop important dans 42% des cas. Il y avait significativement moins d’ossification hétérotopique dans le groupe PTR (15,8% contre 42,8% ; p=0,03). L’ostéolyse péri-prothétique était retrouvée dans 63% des cas, prédominant sous la cupule radiale. L’érosion du capitulum était retrouvée dans 63% dans le groupe PTR contre 25,7% dans le groupe ostéosynthèse (p<0,05).
Les résultats cliniques et fonctionnels à 8 ans de recul moyen de l’arthroplastie de la tête radiale étaient comparables à ceux de l’ostéosynthèse dans les fractures de tête radiale Mason III isolées. Le descellement aseptique était la principale raison d'échec de l'arthroplastie, et le cal vicieux dans le groupe ostéosynthèse. Les résultats fonctionnels des échecs d'ostéosynthèse étaient relativement pauvres (SEV 40, arc F/E 97°, arc P/S 120°, récupération force 20%).
Nous recommandons la mise en place d’une PTR si la réduction articulaire ou la stabilité du montage de l’ostéosynthèse ne sont pas satisfaisants, ou devant l’impossibilité de réaliser une ostéosynthèse dans la zone de sécurité, si celle-ci est réalisée par plaque.
CO069 Algorithme basé sur l'apprentissage profond pour la détection automatique des luxations périlunaires sur les radiographies frontales du poignet.
This study proposes a Deep Learning algorithm to automatically detect perilunate dislocations in wrist frontal radiographs.
A total of 374 annotated radiographs, comprising 345 normal and 29 pathological ones, were utilized to train, validate, and test two YOLOv8 deep neural models. The first model is responsible for detecting the carpal region, and the second for segmenting a region between Gilula’s 2nd and 3rd arcs. The output of the segmentation model, trained multiple times with varying random initial parameter values and augmentations, is then given a probability to be normal or pathological through ensemble averaging.
On the considered dataset, the proposed algorithm achieves an overall F1-score of 0.880.
The F1-score reaches 0.928 on the normal subgroup with a precision of 1.0, and 0.833 on the pathological subgroup with a recall (or sensitivity) of 1.0, demonstrating that the diagnosis of perilunate dislocations can be improved through automatic analysis of frontal radiographs.
In this paper, we have introduced a DL algorithm designed to automatically detect PLDs in frontal wrist radiographs.
P60 Syndrome récalcitrant du canal carpien : à propos d’un cas en présence d’un schwannome du nerf médian au poignet.
La récidive après une intervention chirurgicale d’un syndrome du canal carpien n’est pas exceptionnelle. La fréquence d’une deuxième intervention varie de 0,3 à 12 %. Il faut en cas de révision de chirurgie du canal carpien distinguer les syndromes persistants ou récalcitrants et les syndromes récidivants dont les signes réapparaissent au-delà d’un délai de trois mois. D’autre part, le tumeurs nerveuses de la main sont rares. Les schwannomes représentent 0.8-2.1 % des tumeurs à la main. L’association syndrome du canal carpien et schwannome du nerf médian a déjà été rapporté dans la littérature de manière épisodique.
Nous rapportons le cas d’une femme de 56 ans, opérée 3 ans auparavant par voie endoscopique d’un syndrome du canal carpien à droite chez une droitière. Aucun examen électromyographique n’avait précédé l’intervention. Au décours de l’intervention, les douleurs persistantes allant en s’accroissant, devenant insomniantes associées à une amyotrophie thénarienne. L’examen électromyographique dénote une atteinte distale sensitivo-motrice du nerf médian au poignet. L’IRM démontre une tumeur nerveuse du tronc du nerf médian au tunnel carpien évoquant un schwannome. Une Intervention chirurgicale sous anesthésie loco-régionale et garrot pneumatique, à ciel ouvert et pratiquée permettant une tumorectomie complète de la lésion nerveuse en amont de l’émergence de la branche motrice.
Il s’agit bien d’une tumeur de type schwannome de 2 x 0.8 cm, bénigne. L’exérèse est complète. Les suites opératoires sont simples. Disparition des douleurs nocturnes avec la persistance d’une hypoesthésie de l’hémi-pulpe radiale du pouce et d’une modeste amyotrophie externe à 4 mois de recul.
Les tumeurs nerveuses à la main représentent des entités rares. Plusieurs diagnostics différentiels comprennent les névromes (post-traumatiques), un hamartome lipofibromateux mais pas à l’âge de la patiente, l’exceptionnel neurothekeoma. La particularité de ce cas clinique réside en la limite de la vidéo-chirurgie associée au défaut d’examen électromyographique précédant l’indication opératoire et l’acte chirurgical.
En cas de chirurgie nerveuse, et en particulier lors d’une neurolyse, l’examen électromyographique s’avère indispensable, voire obligatoire. Confirmant la véracité du diagnostic et permettant la topographie lésionnelle. Ce cas clinique démontre aussi la limite de la vidéo-chirurgie en cas de neurolyse du nerf médian au poignet.
P03 Identification des biomarqueurs plasmatiques qui prédisent les résultats rapportés par les patients après le traitement de l'arthrose carpométacarpienne à l'aide de l'apprentissage automatique.
L'arthrose de la première carpométacarpienne (CMC 1) est fréquente. Différents biomarqueurs potentiels font l'objet de recherches et de progrès dans le domaine de l'arthrose en général, mais peu explorés dans ce contexte. Cette étude vise à identifier les biomarqueurs systémiques associés aux résultats rapportés par les patients un an après le traitement de l'arthrose CMC 1, supposant que ces biomarqueurs pourraient prédire ces résultats.
Les données de 143 patients traités pour l'arthrose CMC 1 ont été recueillies, avec des échantillons sanguins et des évaluations cliniques à différents intervalles. Des méthodes d'apprentissage automatique supervisé ont été appliquées pour identifier les associations entre 10 potentiels biomarqueurs systémiques et les résultats cliniques (QuickDASH, EVA et TASD), avec une validation interne et des modèles d'équation d'estimation généralisée.
L'âge moyen des patients était de 61±8 ans, principalement des femmes (69%). Les biomarqueurs PIIANP, visfatine, adiponectine et leptine ont montré des associations avec plusieurs résultats cliniques. Dans les analyses ajustées, le PIIANP était associé à des améliorations longitudinales des résultats EVA (bêta = -3,09, IC 95 % : -6,07 à -0,11, P=0,04), QuickDASH (bêta =-3,99, IC 95 % : -5,98 à -1,99, P<0,0001) et TASD (bêta = -2,42, IC 95 % : -4,51 à -0,33, P=0,02). La visfatine a été associée à une aggravation de la mesure des résultats de l'EVA (bêta = 3,04, IC à 95 % : 0,14 à 5,93, P=0,04).
Le PIIANP de base est associé à une amélioration des résultats cliniques, tandis que la visfatine est liée à une détérioration des résultats de l'arthrose CMC 1 jusqu'à un an après le traitement. Ces biomarqueurs pourraient être utiles pour prédire les résultats individuels du traitement de l'arthrose CMC 1.
CO058 Nombre d'axones des nerfs du plexus brachial : Une revue systémique de la littérature révélant d'énormes différences entre les études.
La concordance du nombre d'axones entre les nerfs donneur et receveur est crucial dans la planification des transferts de nerfs. La littérature offre une diversité de sources et de méthodes pour évaluer ce nombre, mais aucune synthèse exhaustive n'existe pour le plexus brachial. Cette revue vise à combler cette lacune en résumant les données axonales disponibles pour faciliter la comparaison entre les études.
Une analyse systématique selon les directives PRISMA a été menée sur PubMed, Medline, Ovid et Embase, en recherchant les variations des termes "nerve axon count* AND upper extremity" et d'autres. Sur 539 articles trouvés, 57 ont été retenus après élimination des doublons et évaluation des titres et résumés. Après examen des textes complets, 54 articles ont été inclus. Les méthodes de dénombrement des axones ont été évaluées, et les données recueillies pour les nerfs des membres supérieurs. Une métanalyse a été réalisée si plusieurs articles comptaient les axones d'un nerf spécifique, si la différence entre les comptages était inférieure à 100 %.
Dans les 54 articles, un total de 12 nerfs et 44 branches musculaires ont été évalués. La numération des axones de 4 nerfs et de 14 branches n'a été réalisée que dans une seule étude. Dans la comparaison entre les nombres d'axones, pour 4 nerfs et 16 branches nerveuses, la différence dépassait 100 % entre la valeur moyenne des axons la plus élevée et la valeur la plus basse. Pour 5 nerfs et 11 branches, une métanalyse a pu être réalisée (voir tableau). Nerve SAN Long Thoracic Levator Scapulae Dorsal Thoracic DT lateral branch Teres minor Axillaris post branch Brachialis Average 1650 1468 1241 2188 1765 1072 1106 1282 Range 1021-1950 1135-1746 1114-1335 1887-2789 1453-1843 961-1161 937-1242 944-1840 Nerve Median FCR PQ Ulnar Triceps lat. Head BR ECRL EDC Average 16131 1057 757 13346 1228 400 603 495 Range 15915-18288 746-1472 670-912 10280-16412 994-1462 341-550 484-704 401-560
Cette revue a mis en évidence des variations importantes dans les dénombrements d'axones entre les études (jusqu’à un facteur de 87 !), soulignant une faible comparabilité. La qualité des études varie également, avec des méthodologies parfois mal décrites et un manque de priorité accordée au dénombrement des axones.
Outre la description du nombre d'axones, cette étude souligne la faible comparabilité entre les données disponibles. Les chirurgiens doivent être conscients des différences méthodologiques entre les études lorsqu'ils utilisent ces données pour la planification des transferts de nerfs.
P19 Traitement curatif et préventif des douleurs sur moignon d’amputation par la réinnervation musculaire ciblée : expérience d’un trauma center militaire.
La réinnervation musculaire ciblée (RMC) est une technique qui a prouvé son efficacité dans le traitement et même la prévention des douleurs chroniques après amputation, mais elle reste méconnue en France. Les auteurs rapportent leur expérience d’utilisation de la RMC pour le traitement et la prévention des douleurs du moignon et du membre fantôme.
Une étude prospective a été menée dans un traumacenter militaire chez des patients traités par RMC curative ou préventive dans le cadre d’amputations traumatiques. Les données étudiées étaient des échelles visuelles analogiques (EVA) et des scores PROMIS (Patient-Reported Outcomes Measurement Information System). Dans chaque groupe (RMC curative ou préventive) l’évolution des scores de douleurs du moignon et du membre fantôme après intervention a été comparée à celle de patients opérés sur la même période par neurectomie sans RMC.
Un total de 18 patients d’âge moyen a été inclus et suivi jusqu’au recul moyen de 14,5 mois. Le groupe RMC curative comptait 8 patients dont les résultats ont été comparés à ceux de 9 patients traités par neurectomie. Après intervention, il existait une réduction significative des scores EVA et PROMIS avec ou sans TMR, mais la réduction des scores PROMIS était significativement plus importante en cas de TMR pour les douleurs du moignon et celle du membre fantôme. Le groupe RMC préventive comptait 10 patients dont les résultats ont été comparés à ceux de 18 patients traités par amputation conventionnelle. Aucune différence significative n’a été mise en évidence sur l’évolution des douleurs postopératoires du moignon ou du membre fantôme. Des complications spécifiques à la RMC préventive sont survenues dans 3/6 cas chez les amputés trans-tibiaux.
Cette étude est limitée par un faible effectif, mais il s’agit d’une série homogène de patients opérés par un seul opérateur, suivis de façon prospective. Nos résultats confirment l’efficacité de la RMC pour le traitement des névromes douloureux et des douleurs du membre fantôme à la phase chronique. En revanche, nous n’avons pas retrouvé d’intérêt de la RMC préventive dans le cadre d’amputations traumatiques. La RMC peut même être source de complications lorsqu’elle est effectuée par un seul abord distal dans les amputations trans-tibiales.
La RMC est un mode de traitement actif des névromes douloureux chez l’amputé qui donne des résultats supérieurs au simple enfouissement. Elle est aussi efficace pour le traitement des douleurs du membre fantôme. Son utilisation à titre préventif est en revanche plus discutable et potentiellement sources de complications.
CO014 Intérêt des plaques crochets pour le traitement des fractures AO B3.1 du radius distal.
Les fractures du radius distal B3.1 sont des fractures articulaires marginales antérieures intéressant la zone d’insertion des ligaments radio-carpiens antérieurs. Trois principales complications sont rencontrées dues à ce type de fracture : subluxation radio-carpienne, dévascularisation du fragment et déplacement secondaire de la fracture après ostéosynthèse. Il s'agit d'une étude descriptive d’une population de patients avec fracture B3.1.
L’étude portait sur tous les patients pris en charge dans notre centre pour fracture B3.1, soit pour une chirurgie primaire, soit pour une chirurgie secondaire, entre juillet 2020 et juin 2024.
Quatre patients ont été inclus. Deux patients présentaient une fracture récente de moins de 7 jours et ont été opéré dans notre centre d'une ostéosynthèse par plaque spécifique portant des crochets. Deux patients ont été opérés d'une chirurgie secondaire. Parmi eux, un patient a été opéré pour une reprise de l’ostéosynthèse par plaque crochet en raison d’un déplacement secondaire après plaque standard et un patient a été opéré pour arthrose post-traumatique sur subluxation persistante après ostéosynthèse par plaque standard.
Les fractures marginales antérieures à petit fragments B3.1 nécessitent un traitement chirurgical par ostéosynthèse par plaque antérieure. Des plaques spécifiques ont été conçues afin de pallier aux risques de complications secondaires. Ces plaques portent des crochets permettant par effet console de fixer les petits fragments. Ce type d’ostéosynthèse permettrait de réduire le risque de déplacement secondaire et par là-même le risque de subluxation radio-carpienne engendrant une arthrose rapidement évolutive.
Les fractures B3.1 du radius distal sont des fractures rares et difficiles à traiter. Des plaques spécifiques à crochets permettent la réduction et l'ostéosynthèse de ces petits fragments. Un déplacement secondaire doit être dépisté précocement afin d'éviter une arthrose post-traumatique rapidement évolutive.
CO054 Repérage arthroscopique de l’articulation piso-triquétrale par le “bubble sign”.
Les douleurs du bord ulnaire du poignet sont souvent difficiles à diagnostiquer malgré l’examen clinique et les examens complémentaires. L’arthroscopie diagnostique du poignet permet de compléter le bilan. La plupart des auteurs décrivant l’arthroscopie diagnostique pour douleurs ulnaires du poignet insistent sur les pathologies du TFCC et du ligament luno-triquétral et sur le conflit ulno-carpien. Les pathologies piso-triquétrales ont tendance à être sous-évaluées. Enfin, l’arthroscopie piso-triquétrale a été décrite comme difficile, nécessitant expérience et persévérance. Cet article a pour objectif de présenter un signe arthroscopique : le « bubble sign », permettant de repérer l’articulation piso-triquétrale.
Cette étude rétrospective portait sur 21 patients ayant bénéficié d’une arthroscopie du poignet et chez lesquels le « bubble sign » a été recherché. Le « bubble sign » est réalisable lors d’une arthroscopie avec irrigation et traction verticale. Le « bubble sign » est positif quand sont visualisées des bulles d’air et leur mouvement de va et vient lors de la pression itérative du pisiforme par le doigt de l’opérateur. Ces bulles d’air proviennent de l’articulation piso-triquétrale lorsqu’il existe une communication avec l’articulation radio-carpienne (type 3 et 4 d’Arya).
Le « bubble sign » a été retrouvé chez 19 patients. Le « bubble sign » n’a pas été retrouvé chez 2 patients : un patient ne présentait pas de communication articulaire entre l’articulation piso-triquétrale et l’articulation radio-carpienne sur l’arthro-scanner (vrai négatif) et un patient chez qui l’articulation n’a pas été retrouvée malgré la communication sur l’arthroscanner (faux négatif). Sept patients avaient une pathologie piso-triquétrale (chondromatose, kyste synovial, arthrose) qui a été traitée par arthroscopie dans le même temps opératoire (exérèse de kyste, synovectomie, exérèse de chondromes).
Le « bubble sign » a permis de repérer l’articulation piso-triquétrale pour le diagnostic et le traitement de ses pathologies. Toutefois, ce signe n’est présent que lors d’une arthroscopie avec irrigation et lorsqu’il existe une communication articulaire de type 3 ou 4 de la classification d’Arya. Arya et son équipe retrouvaient dans leur étude arthroscopique 54% de types 3 et 4. Les études radiologiques retrouvaient quant à elles une communication dans 73% à 88% des cas.
Le « bubble sign » permettrait de faciliter le repérage de l’articulation piso-triquétrale lors d’une arthroscopie du poignet sous réserve de la présence d’une communication articulaire entre l’articulation piso-triquétrale et l’articulation radio-carpienne.
VF08 Comment reconnaître et traiter un doigt bloqué (ou « locked finger ») ?
Le doigt bloqué, ou « locked finger », est une entité nosologique et sémiologique relativement rare qui reste assez méconnue, notamment dans les services d’urgence, et parfois même dans certains services d’urgence de la main.
Il convient de différencier ce blocage particulier du doigt des autres étiologies plus courantes de blocage et de ressaut des doigts longs (doigt à ressaut bloqué, luxation de tendon extenseur dans une vallée intermétacarpienne, flessum d’origine articulaire).
En effet, ce « locked finger » correspond à un blocage métacarpien en flexion avec extension impossible, survenant de manière aiguë. La conjonction de plusieurs éléménts anatomophysiologiques expliquent ce phénomène rare, et notamment le balayage sans retour possible d’un ligament collatéral de l’articulation métacarpophalangienne d’un ostéophyte situé au niveau de la joue métacarpienne.
Le traitement proposé est le plus souvent non chirurgical, et consiste en une arthrodistension par injection intraarticulaire dans l’articulation métacarpophalangienne de liquide (sérum physiologique ou anesthésique local), permettant un déblocage de l’articulation par manoeuvres externes.
Les différentes séquences vidéos permettent d’expliquer la présentation clinique et donnent des clés pour affirmer le diagnostic ; le traitement non chirurgical par arthrodistension est expliqué pas à pas, de manière pédagogique afin qu’il puisse être aisément reproduit.
CO081 Etude comparative entre trapézectomie totale et partielle. A propos de 60 cas.
Plusieurs techniques ont été décrites la prise en charge chirurgicale de la rhizarthrose. Le but de notre étude est de comparer entre les résultat de la trapézectomie totale et partielle associées à une ligamentoplastie et interposition tendineuse.
Il s’agit d’une étude rétrospective à propos de 60 cas de rhizarthrose opérés entre 2006 et 2022 ayant eu une trapézectiomie totale ou partielle associées à une plastie ligamentaire et interposition tendineuse d’un faisceau du tendon du long abducteur du pouce. Ont été évalués en pré et en post opératoire la douleur, l’opposition, la force de la pince pouce index et le qDASH score. Radiologiquement, on a évalué la classification de DELL et le raccourcissement de la hauteur de la loge trapézienne.
Les patients étaient 10 hommes et 50 femmes d’âge moyen de 54.4 ans avec recul moyen de 30 mois. La douleur et la faiblesse de la main étaient présents chez tous les patients. Les patients ont été répartis en deux groupes ; le premier groupe comportant 32 patients qui ont eu une trapézectomie totale et un deuxième groupe de 28 patients ayant eu une trapézectomie partielle. On a observé une amélioration comparable de la douleur chez les deux groupes. Le qDASH moyen pour le premier groupe était de 12,26 sur 100 et de 13,6 pour le deuxième groupe. La force de pince pouce index est de 90% par rapport au côté controlatéral pour le premier et de 94% pour le deuxième. A 12 mois, la hauteur de la loge trapézienne était de 5.6mm pour le premier groupe et de 9.1 mm pour le deuxième groupe. On a également eu recours à une reprise chirurgicale d’une trapézectomie partielle vers une totale chez un patient.
La trapézectomie avec ligamentoplastie et interposition tendineuse a comme avantage principal une amélioration de la douleur avec conservation de la mobilité. Cette amélioration se faisait au dépit d’une perte de force de serrage et de la pince pouce index qui reste cependant meilleure pour le groupe de trapézectomie partielle. La trapézectomie partielle est pratiqué pour préserver l’espace trapézo-métacarpien et éviter le raccourcissement du premier rayon. Néanmoins, cette technique nécessite plus d’expertise chirurgicale et l’accès difficile aux ostéophytes dans le bord ulnaire de la base du premier métacarpien pourrait en présenter une limite.
Les trapézectomies, partielle et totale, offrent des résultats fonctionnels similaires, l'avantage potentiel de la trapézectomie partielle pourrait être une meilleure récupération de la force de préhension.
CO035 Predisposing factors to thumb CMC joint osteo-arthritis. X Ray and CT scan analysis.
Several factors have been identified as predisposing factors to CMC joint osteoarthritis. Hyperlaxity with subluxation of thumb CMC joint but also anatomical factors related to trapezium shape and obliquity. Articular joint shape and congruency have also been studied. The aim of this radiological an CT scan study is to define radiological parameters and particularly joint congruency that can be predisposing factor to CMC joint OA
Forty-three hands (females 35, males 8) in 23 patients affected by CMC OA were studied with Xrays (AP, oblique, stress view, Robert’s view) and CT scan. Mean age 62 (46-84). Ethic Committee approval was obtained. Control group were 52 normal hands (38 females and 14 males) in 26 patients, mean age 29 (25-40). Measured parameters: Ratio between height of overall trapezium (TH max) and height of saddle (TH min) was measured (TH max/TH min and TH max-TH min/TH max); The saddle concavity (TH max-TH min) and the Ratio between first metacarpal subluxation/width of trapezium (RS/AW); Trapezium obliquity measured on XRays as an angle with II metacarpal (alphaTT angle). Metacarpal subluxation was measured from centre of scaphoid-centre of metacarpal base distance on CT scan (SMD). These parameters were examined by two radiologists and 2 orthopaedic surgeons. Inter and intra-observer variability were measured by ICC index
TH max-Th min in patients with OA was 2.63±1.7, while in normal patients was 1.52±0.5 this was statistically significant (p< 0.01) TH max/TH min: 1.29±0.2 while in control group was 1.13±0.05 (p<0.05) TH max-TH min/TH max: 0.20±0.1, while in control group was 0.11±0.04 (p< 0.01) RS/AW 0.28±0.11 while in control group was 0.29±0.19 non significant alphaTT 38.17°±11.6, in control group 33.10±6.23 (p<0.01) SMD 18.17± 3.21 , in control group was 1.31±0.16 (non significant) Intra-observer ICC values were good or excellent and Inter-observer ICC values were excellent for all parameters
The results show that saddle concavity and trapezium obliquity are increased in the pathological group compared to normal group and increase with the development of OA. The metacarpal subluxation is better evaluated with CT scan as it develops in three planes, on XRays it was not significant this means that laxity is present either in normal and pathologic.
Defining predisposing factors to thumb CMC joint OA can be useful in order to prevent the disease and to treat the patients early. In the clinical practice they can be useful particularly in planning trapezium reshaping in partial trapeziectomy or to improve implants design.
CO067 New option for TFCC repair: single tunnel transosseous arthroscopic repair.
Instability of distal radio-ulnar joint (DRUJ) is caused by a foveal detachment of TFCC which is the primary stabilizer of this joint. A single tunnel technique footprint foveal repair with two resorbable threads is prposed, that has the advantage of one single tunnel, increase of refixation area, retentioning or repair of radio-ulnar ligaments. Aim: the aim of this study is to present the results of a modified Chen’s technique with the use of two threads instead of four in order to simplify the technique and reduce operating times, and compare them to the original technique
We have treated 13 patients with this technique, mean age 41yo(16-64), 8 Males, 5females, 8 cases dominant wrist. Patients were affected by foveal detachment of TFCC (Atzei class II or III) diagnosed under arthroscopy. Nine patients were evaluated with a mean follow up 9.5months (6- 14 months). Four patients operated recently are still under study. All patients had pre-operative pain and limitation of work and sports activities expecially under load. Pre-operatively all patients had ballottment test positive (mean 2,1/3), mean VAS was 7.250.9, mean Mayo 49.44 12, mean DASH 39.72 20.1, mean PRWE 62.723, mean Grip 15 Kg
Data were compared to pre-operative evaluation. Mean Mayo score obtained was 92.56.45 (excellent) p< 0.01, mean DASH 4.161.6 p< 0.01, PRWE 9.98.2 p< 0.01, mean VAS 0.750.9 p< 0.01. All functional scores were statistically significant. Ballottment test was negative in all patients (0/3) compared to pre-op (p<0.01). Mean Grip raised to 28Kg (p<0.08). Comparing the results of the original technique to the modified technique the results were similar. In fact Chen’s results were: Mayo 95 (90-100) compared to modified technique 926.45; Chen’s DASH 10(9-15) compared to modified technique 4.161.6.
The advantage of this simplified technique are: the creation of a single ulnar tunnel, the use of a two resobable thread for the refixation of TFCC, no residual material in the joint, retensioning or repair of radio-ulnar ligaments in addition to refixation, reduction of operating time. From our preliminary results TFCC foveal refixation can be performed by modified Chen’s technique with excellent results, similar to the original technique.
The preliminary results are excellent but a wider study with a longer follow up is needed to give definitive results
CO104 Résultats fonctionnels du transfert de Huber-Littler chez l’enfant dans les anomalies congénitales du pouce.
Dans les hypoplasies ou agénésies du pouce après pollicisation, il existe très souvent un défaut d’opposition par absence ou faiblesse des muscles thénariens externes. Afin de renforcer l’opposition, un transfert musculo-tendineux peut être effectué comme celui de l’Abductor Digiti Quinti (ADQ) décrit par Huber. L’objectif de cette étude est d’évaluer les résultats fonctionnels à moyen et long terme du transfert de Huber chez l’enfant.
Tous les patients ayant eu un transfert de Huber pour anomalie congénitale du pouce avec un recul postopératoire minimal de 6 mois ont été inclus de façon rétrospective et monocentrique. Une évaluation fonctionnelle (Quick Dash, cotation de la force musculaire, évaluation cosmétique, et mesure des forces de préhension), ainsi qu’un bilan d’ergothérapie (Block and Boxes Test (BBT) et Melbourne Assessment 2 Test (MA2)) ont été réalisés au dernier recul.
11 transferts sur 10 patients ont été inclus avec une moyenne d’âge lors de la chirurgie de 6,9 ans (DS = 4,08) et un recul moyen de 3,73 ans (DS = 2,75). Dans 8 cas, il existait une hypoplasie sévère du pouce (Blauth ≥ IIIA) ; une association syndromique dans 4 cas, et une main bote radiale ipsilatérale dans 5 cas, dont 3 syndromiques. La moyenne du Quick Dash était de 77,73 (DS = 7,32). Le score de Kapandji moyen était de 7,86 (DS = 1,34) et la force musculaire, en moyenne de 3,91 (DS = 0,70) sur 5. L’aspect esthétique était en moyenne de 3,09 (DS = 0,83), la visibilité cicatricielle de 3,36 (DS = 0,81) et la satisfaction esthétique de 3,82 sur 5 (DS = 1,25). 9 patients sur 10 recommanderaient l’intervention à un autre patient du même âge et les résultats des tests BBT ET MA2 étaient très satisfaisants. Une retente du plan collatéral ulnaire a été nécessaire dans 3 cas, et 3 patients ont conservé une instabilité de l’articulation métacarpo-phalangienne. Aucun transfert n’a nécessité de reprise chirurgicale.
Dans cette série de patients atteints d’une hypoplasie sévère du pouce avec plus de 3 ans recul, les résultats cliniques subjectifs rapportés sont bons esthétiquement, fonctionnellement et sans morbidité associée. Cela est confirmé par la réalisation de tests ergothérapeutiques objectifs, validés et reproductibles.
Le transfert de Huber donne de bons résultats fonctionnels et esthétiques dans les hypoplasies sévères du pouce. Malgré l’existence de plusieurs tests cliniques et ergothérapeutiques, l’évaluation fonctionnelle de la main pédiatrique reste un défi.
CO079 Allergie aux métaux dans l'arthroplastie trapézo-métacarpienne. Un scénario d'évolution constant.
L'allergie aux métaux reste une complication rare et le plus souvent sous-estimée, comme en témoigne la relativement pauvre littérature et en particulier concernant les membres supérieurs et la main. Cependant, l'augmentation du nombre d'arthroplasties trapézométacarpiennes réalises chaque année souligne l'importance d'une meilleure compréhension de cette problématique.
Nous avons réalisé une étude basée une série de reprise de prothèses trapézométacarpiennes afin d'évaluer l'incidence de cette complication et de définir une séquence de modifications radiologiques permettant de suspecter une éventuelle allergie aux métaux. Cette étude rétrospective monocentrique a porté sur une série de 38 patients opérés entre janvier 2014 et novembre 2023 pour une révision de prothèse trapézo-métacarpienne. Parmi eux, 18 patients (47,4%) ont été identifiés pour une allergie aux métaux suspectée ou confirmée. Les autres patients avaient subi une révision pour défaillance mécanique : luxation, fracture de l'implant en polyéthylène, fracture du trapèze, descellement tardif.
Pour les 18 patients concernés, nous avons analysé les données cliniques et les radiographies réalisées lors des contrôles postopératoires. Sur les 18 arthroplasties de révision, 10 patients ne présentaient aucun symptôme ou signe radiographique évocateur d'allergie. Chez les 8 autres patients (21% de la cohorte initiale), majoritairement des femmes âgées en moyenne de 66,6 ans, une ostéolyse métaphysaire a été observée entre 15 jours et 1 mois après l'intervention. Dans deux cas, une ossification métacarpienne périprothétique a également été constatée. Cliniquement, la plupart des patients ont eu une période asymptomatique de 15 jours à 1 mois avant l'apparition des symptômes et de l'ostéolyse, souvent accompagnée d'une inflammation locale, suggérant une possible complication septique.
Cette étude a mis en évidence un schéma d'évolution reproductible, caractérisé par l'apparition de signes radiographiques d'ostéolyse au cours du premier mois, suivie d'une détérioration clinique. Bien que cette évolution soit fortement évocatrice d'une hypersensibilité aux métaux, il est essentiel de ne pas exclure la possibilité d'une cause infectieuse, qui doit toujours être envisagée.
COG27 - Le rôle du pouce dans la main du musicien.
Les troubles de la main du musicien font l'objet d'une littérature de plus en plus abondante, elle vise à étudier les problèmes affectant le système musculosquelettique, du système nerveux périphérique ou des troubles du mouvement. Cependant, peu d'études s'intéressent spécifiquement au rôle du pouce dans la pratique musicale aux problèmes qui lui sont associés.
L'objectif de ce travail était d'analyser le rôle du pouce dans la pratique musicale, afin de comprendre sa fonction propre, ainsi que dans le cadre du complexe de la main en commençant par l'étude du geste, qui est propre au musicien et à l'instrument joué. Deux cas de prise en charge de musiciens souffrant de problèmes musculosquelettiques (rhizarthrose et hyperlaxité) au niveau du pouce seront ensuite présentés
La gestion et le contrôle des mains pendant la pratique musicale sont en grande partie dus au rôle du pouce. D'un point de vue biomécanique, la voûte de la main du musicien se forme en fonction de la position du pouce: plus le pouce s'oppose aux doigts longs, plus la paume s'incurve, formant un arc avec le doigt vers lequel le pouce se déplace, tandis que plus le pouce se rapproche de la paume, plus la main s'aplatit. D'un point de vue fonctionnel, le pouce peut jouer plusieurs rôles dans le jeu. Il peut offrir un support à l'instrument, comme dans les instruments à vent, il peut être impliqué dans une activité de préhension comme dans la tenue de l'archet ou des baguettes, dans certains instruments à cordes il se retrouve à pincer les cordes, comme dans la guitare ou la harpe, il peut offrir un contre-appui (comme dans le violon, le violoncelle, la guitare) enfin il peut alterner entre un rôle de support et un rôle de déplacement comme dans le piano où la poussée des touches est associée à une grande mobilité sur le clavier.
Le pouce joue un rôle clé dans le contrôle de l'architecture de la main du musicien, son bon fonctionnement détermine l'activité correcte de tout le reste de la main. Le contrôle moteur du pouce change en fonction du rôle fonctionnel qu’il joue et il est essentiel de savoir comment cela change quand on aborde le traitement des troubles de la main du musicien.
CO050 Technique arthroscopique d’interposition pour l'arthrose de l'articulation radio-ulnaire distale : résultats préliminaires.
L'articulation radio-ulnaire distale (ARUD) est essentielle dans la prono-suppination de l'avant-bras et les activités quotidiennes impliquant le coude en flexion. L'arthrose primitive ou secondaire de l’ARUD entraîne douleur, perte de force et limitation fonctionnelle. La résection ou la fusion de l'extrémité distale de l'ulna entrainent souvent des complications. Nous présentons une technique arthroscopique utilisant un treillis mixte de polypropylène et de collagène pour traiter l'arthrose de l’ARUD.
Etude rétrospective analysant 15 patients consécutifs atteints d'arthrose de l’ARUD opérés du 01/01/2021 au /12/2022. Critères d'inclusion : Age > 18 ans, pas d’antécédents de chirurgie de l’ARUD, douleur limitante, tests de Nakamura et du tournevis positifs, lésions Atzei 5 confirmées par radiographie, IRM et arthroscopie. Suivi postopératoire minimum de 6 mois. Les lésions associées du TFCC ont été évaluées et traitées arthroscopiquement.
La durée moyenne de suivi était de 16 mois. LescArcs de mobilité moyens étaient de : 69° en pronation, 69° en supination, 75° d'extension, 70° de flexion. La force de serrage moyenne était de 90 % comparée à la main controlatérale. Le Score Quick-DASH moyen est passé de 49 en préopératoire à 10 en postopératoire. Selon le Mayo Wrist score, la répartition du nombre de patient en fonction du résultat était de : 33 % excellent, 47 % bon, 20 % satisfaisant. Aucun cas de conflit radio-ulnaire ni de paresthésie ulnaire n'a été observé.
Cette technique présente des limites : une courbe d'apprentissage élevée, des coûts élevés liés aux matériaux de fixation et aux mailles utilisés. La membrane revêtue de collagène évitait une fibrose cicatricielle trop rapide, source d'adhérence au cours des 3 premières semaines. L'indication typique inclut les patients jeunes et actifs souffrant d'arthrose de l’ARUD avec des lésions associées du TFCC nécessitant une réparation simultanée. Les techniques concurrentes (Darrach, Sauve-Kapandji), laissent souvent une instabilité dynamique et des conflits radio-ulnaires. Notre technique de parapente offre une alternative moins invasive qui préserve les structures des tissus mous et minimise les complications post-opératoires. Elle est plus accessible et reproductible que l'arthroplastie de la tête de l'ulna
Cette technique arthroscopique d'interposition permet de traiter efficacement l'arthrose de l’ARUD avec des résultats fonctionnels prometteurs, comparable aux techniques ouvertes, avec moins de complications. Elle peut être une alternative aux techniques de sauvetage articulaire actuellement utilisées. Elle préserve les structures des tissus mous, permet l'ancrage du TFCC dans le même acte, une bonne mobilité et évite le conflit radio-ulnaire proximal.
P39 Tumeur à cellules géantes du radius distal : Résection monobloc avec arthrodèse radius- première rangée et conservation de l’articulation radio-ulnaire distale (RUD) ; A propos d’un cas.
Il existe plusieurs options thérapeutiques pour le traitement des tumeurs à cellules géantes (TCG) osseuses dont la plus courante est le curetage comblement. Quand l’atteinte épiphysaire est trop importante (Campanacci 3), il est alors nécessaire de réaliser une résection tumorale segmentaire. Au radius distal, une résection monobloc de l’épiphyse emportant la portion articulaire radiale de la RUD est la plus classique, et le type de reconstruction reste discuté. Nous présentons ici un cas de résection monobloc du radius distal avec conservation de la RUD et reconstruction par greffe iliaque et arthrodèse radius-première rangée.
Un patient de 34 ans, droitier, non fumeur, travailleur manuel (exploitant agricole), présentant une TCG épiphysaire du radius distal gauche atteignant 80% du volume épiphysaire avec une atteinte des corticales et envahissement extraosseux respectant la RUD a été pris en charge. Après concertation pluri-disciplinaire, bilan d’imagerie et biopsie chirurgicale, une résection monobloc du radius distal avec conservation de la charnière radiale de la RUD a été réalisée, reconstruite par une arthrodèse radius-première rangée (plaque postérieure et autogreffe tricorticale de crête iliaque). Le patient a été immobilisé 3 semaines en BABP puis 3 semaines dans une manchette.
La consolidation de l’arthrodèse a été obtenue à 6 semaines et la rééducation a été débutée à la 6eme semaine. Une attelle amovible a été portée par le patient de manière intermittente un mois supplémentaire. A 6 mois post opératoire le patient a repris son activité professionnelle sans adaptation du poste de travail. L’EVA au repos est à 0, l’EVA lors du travail de force est à 1. Les amplitudes articulaires sont pronation 80°, supination 80°, flexion 30°, extension 30°. Nous n’avons pas constaté de lyse du greffon. La force de préhension palmo-digitale est à 80% de la force présente avant l’apparition de la TCG d’après le patient et mesurée à 30kg.
CO010 Plaques extra-distales de radius : quel impact sur les tendons fléchisseurs ?
Les plaques extra-distales sont venues élargir l’arsenal de matériel disponible pour la prise en charge des fractures de l’extrémité distale du radius. Leur design anatomique permet une application du matériel sur la berge antérieure du radius au-delà de la watershedline avec un effet console antérieure. Malgré de nombreuses études sur le sujet, les résultats concernant les complications tendineuses ne semblent pas homogènes et les pratiques d’ablation du matériel varient de manière très importante, du retrait systématique après consolidation à l’ablation sur demande en cas de lésion des fléchisseurs.
Nous avons réalisé une étude rétrospective, monocentrique , continue des plaques extra-distale posées dans notre unité entre 2022 et 2023. Nous avons recherché l’ensemble des complications tendineuses. Nous avons relevé les ablations de matériel ainsi que leur délai et leur motif (systématique ou complication). Pour les patients ayant présenté des complications tendineuses nous avons réalisé des mesures radiographiques concernant les critères de réduction anatomiques ainsi que le positionnement du matériel.
43 patients ont été inclus dans cette série avec un suivi moyen de 12 mois. Nous avons retrouvé 16% de complications tendineuses avec un délai moyen d’apparition de 7 mois ; 9% de ténosynovite débutante, 7% de ténosynovite fissuraire, mais aucun cas de rupture complète. L’ablation du matériel a été réalisée pour 60% des patients au total, dont 44% d’ablation systématique à un délai moyen de 9 mois [5-19 mois]. Concernant le groupe patient « complication tendineuse », nous avons retrouvé un positionnement optimal du matériel dans 100% des cas et une réduction de la fracture qui respectait les normes anatomiques d’inclinaison, de hauteur radiale et de variance ulnaire dans 100% des cas. L’antéversion radiale était restituée dans 43% des cas (13° [10- 16]) avec une neutralisation pour les 57% restant. Nous n’avons retrouvé aucune complication post opératoire dans le groupe « ablation du matériel » et ce quel que soit le motif.
Une restitution de l’anatomie du radius distal et un bon positionnement du matériel d’ostéosynthèse ne garantit pas l’absence de survenue de complication tendineuse. Un suivi clinique avec recherche des symptômes de ténosynovite devrait être réalisé et le patient informé des signes devant l’amener à reconsulter en cas de non-retrait du matériel.
P08 Le pronostic fonctionnel des luxations et des fractures luxations péri lunaires du carpe après traitement chirurgicale : à propos de 32 cas.
Les luxations et les fractures luxations péri-lunaires du carpe sont rares et souvent sous diagnostiquées à un stade aigu. Elles surviennent suite à des traumatismes de haute énergie, provoquant des lésions ostéo-cartilagineuses et capsulo-ligamentaires sévères, responsables d'une morbidité importante.
Étude rétrospective et descriptive analysant une série de 32 cas traités chirurgicalement sur une période de 5 ans (2019-2023). L'étude inclut 6 luxations péri-lunaires pures et 26 fractures-luxations péri-lunaires, dont 24 luxations trans-scapho-péri-lunaires. Les paramètres épidémiologiques, étiologiques, cliniques, paracliniques, thérapeutiques et évolutifs ont été analysés.
•L’âge moyen était 45 ans, avec une prédominance masculine. •62% des patients étaient des travailleurs manuels de force. •70% des cas étaient dus à des accidents de la voie publique et 44% des lésions touchaient le côté dominant. •Le diagnostic positif a été radio clinique. •Le délai d’attente moyen:12 heures. •Une réduction a été tentée chez tous les patients avec un échec de 75%. •Traitement chirurgical à ciel ouvert : voie d’abord dorsale: 26 cas ; abord antérieure: 2 cas ; abord combinée: 4 cas. Techniques d’ostéosynthèse variées, incluant le visage du scaphoïde et l’embrochage de différents os carpiens. On note un seul cas de Résection de la première rangée du carpe. •Immobilisation post-opératoire de 6 semaines. •Rééducation commencée après 4 mois si le scaphoïde est intact et après 5 mois en cas de fracture. •Sur un recul moyen de 24 mois: -24 patients ont retrouvé leur activité antérieure, 4 ont été reclassé et 4 n’ont pas retrouvé d’activité professionnelle. -L’arc de flexion/extension: 98°(72,5% par rapport au côté sain), l’arc d’inclinaison radio-ulnaire: 42°(70% par rapport au côté sain), l’arc de prono-supination: 155°(86% par rapport au côté sain) et la Force de serrage: 38 kg (74% par rapport au côté sain). -Le score de Cooney calculé à 65/100, le Quick-DASH à 23/55 et le PRWE à 40/150.
Les luxations et fractures-luxations péri-lunaires du carpe sont des traumatismes graves nécessitant une intervention chirurgicale immédiate afin de minimiser les séquelles fonctionnelles telles que l'arthrose, l'instabilité résiduelle du carpe, la diminution de la force et de la mobilité du poignet, ainsi que les douleurs persistantes. Une réduction immédiate et une ostéosynthèse intra-carpienne, suivies d'une immobilisation de moins de six semaines, sont cruciales pour obtenir de meilleurs résultats.
Un diagnostic précoce et une réduction anatomique sont essentiels pour obtenir des résultats fonctionnels satisfaisants. Cela nécessite une intervention chirurgicale en urgence, un suivi rigoureux et une rééducation post-opératoire rapide.
P17 Syndrome de Fenton bilatéral : à propos d’un cas et revue de littérature.
La fracture scapho-capitale, initialement décrite par Fenton, est une lésion traumatique rare du poignet résultant d'un traumatisme à haute énergie. Cette lésion est souvent méconnue en raison de sa rareté et de sa complexité. Son mécanisme étiopathogénique est controversé. Le traitement est principalement chirurgical.
Nous rapportons un cas de syndrome de Fenton bilatéral chez un travailleur manuel de 28 ans, avec une bonne évolution clinique.
Un patient de 28 ans, sans antécédents, droitier et maçon, a consulté pour un traumatisme fermé des poignets après une chute dans les escaliers, avec réception sur la paume de la main, poignets en extension. L'examen clinique a révélé une impotence fonctionnelle, une déformation et une tuméfaction des poignets, sans anomalies neurologiques. Le bilan radiologique a montré, à droite, une fracture-luxation trans-scapho-capito-lunaire avec énucléation antérieure du lunatum (type 3 de Witvoelt et Allieu), et à gauche, des fractures du scaphoïde, du capitatum et de la styloïde ulnaire. Le patient a été opéré en urgence. Un abord postérieur bilatéral a permis une réduction des fragments sous contrôle visuel et fluoroscopique. À droite, la fixation a été réalisée par embrochage du capitatum, vissage du scaphoïde (vis d’Herbert) et embrochage triquétro-lunaire. À gauche, vu la comminution, le scaphoïde a été fixé par embrochage croisé, et des broches scapho-capitate et triquétro-lunaire ont été utilisées pour les lésions ligamentaires. Une immobilisation plâtrée des deux poignets a été effectuée pendant six semaines. À 12 mois, le résultat fonctionnel était satisfaisant, sans limitation significative des amplitudes. Le score fonctionnel QuickDash était de 13,6 à droite et de 15,9 à gauche.
La fracture scapho-capitale, décrite par Fenton en 1956 sous le nom du syndrome naviculo-capital, est une lésion rare du poignet associant une fracture du scaphoïde et du pôle proximal du capitatum. Son mécanisme est controversé. Le tableau clinique, souvent non spécifique, peut entraîner des erreurs diagnostiques. La radiographie standard confirme le diagnostic et détecte les lésions associées, tandis que le scanner est utile pour une évaluation détaillée. Le traitement vise à restaurer l'anatomie du carpe et à réparer les lésions capsulo-ligamentaires. Les complications fréquentes sont l'ostéonécrose et la pseudarthrose du scaphoïde et du capitatum.
Le syndrome de Fenton est une entité lésionnelle rare qui peut entraîner des séquelles graves en cas de diagnostic tardif ou incomplet. Une analyse minutieuse des radiographies standard et, si nécessaire, d'un scanner, est essentielle. La chirurgie, adaptée en fonction des lésions associées, est le traitement de choix.
P18 Résultats fonctionnels de l’embrochage percutané des fractures du col du 5ème métacarpien : à propos de 64 cas.
La fracture du col du cinquième métacarpien, ou fracture du boxeur, est fréquemment observée chez les jeunes hommes, touchant principalement la main dominante après un traumatisme direct (coup de poing). Cette fracture est souvent transversale et comminutive. Les fractures avec bascule angulaire supérieure à 30°, risquant de laisser des séquelles fonctionnelles, nécessitent une prise en charge chirurgicale.
Étude rétrospective, descriptive et analytique de 64 cas de fractures du col du 5e métacarpien traitées par embrochage percutané sur une période de 5 ans, de janvier 2018 à décembre 2022. Analyse des paramètres épidémiologiques, étiologiques, cliniques, paracliniques, thérapeutiques et évolutifs.
L'âge moyen des patients était de 26 ans (18-40 ans), avec une prédominance masculine. La fracture siégeait à droite chez 85% des cas, l’étiologie était dominée par les coups de poing chez 92% des cas, et il n'y avait pas de lésions associées. L’embrochage percutané en L de Vives a été utilisé chez tous les patients. Cette technique consiste à stabiliser la fracture après réduction à l'aide de deux broches en L: une broche centromédullaire et une broche transversale distale perpendiculaire, transfixant le quatrième métacarpien pour contrôler la rotation. Une auto-rééducation a été effectuée chez tous nos patients. La consolidation des fractures a été obtenue dans tous les cas, et l'ablation des broches a été réalisée à la sixième semaine. Les résultats ont été évalués selon les critères de Frere, Hoel et Moutet. Sur un recul moyen de 20 mois l'analyse globale des résultats montre un taux de 76% d'excellents résultats et 24% de bons résultats. Les complications étaient rares et sans impact fonctionnel final.
L'embrochage percutané en L des fractures du col du 5ème métacarpien représente une approche chirurgicale couramment utilisée pour stabiliser cette fracture fréquente. Cette technique permet une fixation solide tout en minimisant les complications associées à une exposition chirurgicale étendue. Les avantages incluent une récupération fonctionnelle rapide et une diminution du risque de déformation angulaire post-fracture. Les études cliniques montrent généralement de bons résultats, avec un taux élevé de consolidation osseuse et de satisfaction des patients.
L’embrochage percutané des fractures du col du 5ème métacarpien est une technique chirurgicale efficace et sûre, offrant une consolidation satisfaisante et justifiant son utilisation.
P58 Arthrolyse du coude pour raideur post-traumatique : à propos de 35 cas.
La raideur du coude est une complication fréquente et sévère post-traumatique ou post-chirurgicale, entraînant des limitations fonctionnelles significatives et affectant la qualité de vie. L'arthrolyse est une intervention chirurgicale destinée à restaurer la mobilité fonctionnelle du coude tout en respectant les surfaces articulaires.
Étude rétrospective, descriptive et analytique portant sur 35 cas d'arthrolyse du coude pour raideur post-traumatique entre 2016 et 2022. Les paramètres épidémiologiques, étiologiques, cliniques, paracliniques, thérapeutiques et évolutifs ont été analysés."
Âge moyen des patients : 21 ans, prédominance masculine. Principales étiologies : fractures articulaires (75%), luxations (20%), fractures-luxations (5%). La moitié avaient eu une ostéosynthèse initiale, 40% des cas étaient des traumatismes négligés. Examen clinique : raideur intermédiaire (limitation de la flexion et de l'extension) chez 24 patients, raideur en flexion chez 6 cas, en extension chez 5 cas, limitation de la pronosupination chez 7 cas. Classification SOFCOT: très sévère (0°-30°) chez 22 patients, sévère (31°-60°) chez 6 cas, modérée (61°-90°) chez 5 cas, minimale (>90°) chez 2 cas. Atteinte du nerf cubital chez 3 patients. Évaluation radiologique standard: altération de l’interligne chez 3 patients, butoirs osseux chez 28 cas (antérieurs : 6, postérieurs : 14, antéro-postérieurs : 8). Calcifications péri/intra-articulaires chez 5 cas. Tomodensitométrie (24 patients) : altération de l’interligne dans 6 cas. Délai moyen de prise en charge post-traumatisme : 17 mois, 60% opérés dans l'année. Arthrolyse chirurgicale : capsulectomie totale antérieure et postérieure dans 77%, résection des obstacles osseux, désinsertion musculaire. Section du ligament latéral externe chez 3 cas, interne chez un patient. Neurolyse simple du nerf ulnaire chez 74%, avec transposition chez 26%. Rééducation : débutée dans les 48 heures pour 80% sous analgésiques. Quinze patients ont eu une anesthésie locale prolongée par cathéter pendant 3 jours. Attelles posturales changées toutes les 8 heures. 30 patients revus à 24 mois, 5 perdus de vue. Amplitude fonctionnelle (30°-130°) obtenue initialement chez 60%, maintenue chez 33%. Amélioration de la pronosupination chez tous présentant une raideur complexe.
Le gain fonctionnel définitif dépend du degré et de la gravité de la raideur préopératoire, de l'état de l’interligne articulaire, de la mobilité passive obtenue per opératoire, de la qualité de la rééducation postopératoire et de la motivation du patient.
La raideur du coude, une complication sévère, limite considérablement les activités quotidiennes des patients. L'arthrolyse représente une intervention cruciale visant à restaurer la mobilité optimale tout en préservant la stabilité et la force de l'articulation.
CO121 Le pronostic fonctionnel des sections traumatiques des tendons fléchisseurs de la main au niveau de la zone II : une étude de 450 cas.
Les lésions des tendons fléchisseurs de la main au niveau de la zone II constituent un défi major, par leur fréquence et leurs répercussions fonctionnelles. La proximité des structures anatomiques augmente le risque de lésions pluritissulaires, nécessitant une prise en charge chirurgicale adéquate, un appareillage et une rééducation spécialisée.
Étude rétrospective, descriptive et analytique de 450 patients présentant une section des tendons fléchisseurs de la main en zone II, sur une durée de 6 ans (2017-2022). Les paramètres épidémiologiques, étiologiques, cliniques, thérapeutiques et évolutifs sont étudiés afin de proposer des recommandations pour améliorer le pronostic.
•L'âge moyen était 35 ans, avec une prédominance masculine. •45,84% des patient étaient des travailleurs manuels de force. •43,87 des sections étaient dus à des agressions et 54% des lésions touchaient le côté dominant, les doigts longs: 86% et zone T2 du pouce: 14%. •Atteinte des tendons fléchisseurs superficiel (TFCS) et profond (TFCP): 74% ; TFCS isolé: 14% ; TFCP isolé: 12%. •36,93% plaie tendineuse de type I ; 55,38% type II A ; 7,69% type II B, selon la classification d’Alnot. •Lésions associées: 41,5% des cas. •Durée moyenne d’attente: 48 heures. •96,7% des cas, suture primitive par le point de KESSLER modifié, réparation secondaire dans 3,3% des cas, l'incision en zigzag selon Brunner est la plus utilisée. •Immobilisation post-opératoire et auto-rééducation selon un protocole bien défini. •Évaluation des résultats selon les critères de White & Boyes sur un recul de 24 mois: 25,13% d’excellents et bons résultats, 68,6% de résultats moyens, 6,27% de mauvais résultats. •Variation significative du résultat fonctionnel entre les types de plaies tendineuses, 71,88% d’excellents et bons résultats pour les plaies de type I, 44,83% pour les plaies de Type II A et 37,5% pour II B.
Les lésions des tendons fléchisseurs de la main et surtout en zone II nécessitent une réparation pour restaurer à la fois la force et la mobilité. Pour renforcer la force, il est recommandé d'augmenter le nombre de brins dans les sutures centrales. Pour optimiser les résultats, un protocole de mouvement actif total devrait être initié immédiatement après la chirurgie. La comparaison en chirurgie des tendons fléchisseurs est extrêmement difficile vue la diversité des séries et des méthodes d'évaluation utilisées.
Les sections des fléchisseurs en zone II, anciennement appelée "no man's land", sont particulièrement difficiles en raison de la proximité des structures anatomiques et de la vascularisation précaire, rendant les indications et la gestion complexes.
CO088 Etude cadavérique sur le repérage échographique de la limite distale du tunnel carpien dans les libérations antérogrades sous assistance échoguidée.
Les techniques de libération du tunnel carpien sous assistance echoguidée antérograde sont de plus en plus populaires. La limite distale de coupe n’est pas toujours évidente et le chirurgien est parfois guidé, lors de la période d'apprentissage de cette technique, par une perte de résistance soudaine pour arrêter son geste plutôt que par des repères échographiques précis. L’objectif de cette étude est d’évaluer les rapports anatomiques de l’aspect échographique du ligament annulaire du carpe et d’objectiver si la fin suspectée du ligament annulaire est un repère fiable
Dix membres supérieurs cadavériques ont été utilisé pour cette étude. L’analyse a été divisée en 2 parties distinctes. La première partie correspondait à l’examen échographique du tunnel carpien avec marquage à l’aiguille de 4 différents repères. Le premier à l’entrée du tunnel carpien (interligne piso-scaphoïdien), le deuxième à la fin du tunnel carpien (interligne trapézo-hamatal), le troisième au niveau de la ligne de Kaplan et le quatrième à la fin du « V » couché visible en échographie sur une coupe longitudinale. La deuxième partie consistait à la section antérograde du ligament annulaire du carpe sous contrôle échographique en poussant l’instrument jusqu’à la fin du « v » couché. On procédait ensuite à la dissection des différents spécimens puis on analysait les rapports de distance entre les repères préalablement marqués et la promiscuité avec l’arcade palmaire superficielle
La distance moyenne entre la fin véritable du tunnel carpien (interligne trapézo-hamatal) et la fin du « V » couché était de 14.7mm (min 6 max 20mm).La fin du « V » couché se trouvait systématiquement en aval de la ligne de Kaplan à une distance moyenne de 6.8mm de l’arcade palmaire superficielle. La section du ligament jusqu’à la fin du « V » couché est rentrée en contact avec l’arcade palmaire superficielle, sans la sectionner, dans un cas sur 10.
La fin du « V » couché visible à l’US en coupe longitudinale est trop distal par rapport à la fin du tunnel carpien. Il se trouve systématiquement en aval de la ligne de Kaplan
Au vue de la promiscuité entre l’arcade palmaire superficielle et la fin du « V » couché, ce dernier n’est pas un bon repère échographique pour terminer le geste de section du ligament annulaire du carpe par voie échographique antérograde.
CO059 Pathogenesis of the decrease of axon regeneration in peripheral nerve with age focus on the transcription factor REST.
In Japan, which is now an ultra-aged society, overcoming the challenges of treating peripheral neuropathy in the elderly is an urgent issue. We previously demonstrated that expression of the transcription factor REST (RE1-silencing transcription factor) increases with age in peripheral nerves, while expression of the axon regeneration marker GAP43 decreases. In this study, REST-overexpressing (REST-OE) cells were used to investigate the effect of REST on the GAP43 expression mechanism in vitro.
REST-OE cells were constructed using fibroblast cell lines and the expression of molecular of JAK1/STAT3 pathway involved in GAP43 expression. Furthermore, REST-OE cells were cultures with GP130 agonist and the expression of GAP43 was investigated.
GAP43 expression was significantly decreased in REST-OE cells compared to the control (P=0.016). In addition, expression of the JAK1/STAT3 pathway was significantly decreased in REST-OE cells compared to the control (GP130, JAK1, and phosphorylated STAT3). In other words, under the high REST expression, the decrease of GP130 expression, which is involved in GAP43 expression, led to decreased molecular expression of the JAK1/STAT3 pathway and decreased GAP43 expression. Furthermore, when REST-OE cells were cultured under administration of a GP130 agonist, GAP43 expression was significantly increased compared to the non-administration group (P=0.0018).
It has been reported that peripheral nerve axon regeneration is impaired in GP130 deficiency. The results of this study suggest that REST controls axon regeneration via the JAK1/STAT3 pathway mediated by GP130. In addition, administration of a GP130 agonist increased GAP43 expression, suggesting that GP130 may be a therapeutic target for age-related decrease in peripheral nerve axon regeneration.
The transcription factor REST may be involved the pathogenesis of age-related decrease in peripheral nerve axon regeneration.
VF01 Comment je fais une réinsertion fovéale de TFCC au poignet, sous arthroscopie, avec guidage par viseur en voie 6U ? Technique, trucs et astuces.
Le patient est pris en charge en ambulatoire sous ALR avec table à bras et tour de traction. L’exploration arthroscopique est réalisée en « Dry » (voies 3-4, 6R, MCR, MCU) permettant de définir nature et localisation de la lésion (fovéale, périphérique, les deux). La réparation nécessite la réalisation d’une voie 6U par transillumination. Cette voie présente un risque neurologique mais nous semble faciliter l’installation du viseur en intra et extra-articulaire (SLAM Guide ; Arthrex, Naples, Floride). Il est notamment plus facile de se centrer sur la corticale ulnaire dans le plan antéro-postérieur. Il est réalisé, après la voie 6U, une incision de 2 cm plus en proximal sur la corticale ulnaire. La broche (diamètre 1.1mm) (K-Wire, Arthrex, Naples, FL) est mise en place grâce au viseur puis transfixie l’insertion fovéale du TFCC au niveau de l’ulna. Le tunnel osseux ulnaire est réalisé sur la broche avec une mèche canulée (diamètre 3.5mm, Arthrex) en préservant le TFCC. Le fil de suture (FiberWire 2/0, Arthrex) est passé dans le tunnel osseux puis dans le TFCC à l’aide de 2 aiguilles de 18 G et d’un fil relais de PDS 3/0. Il ne faut pas hésiter à tordre l’extrémité des aiguilles pour choisir la zone de pénétration dans le TFCC. Il est parfois nécessaire au cours de cette étape de réaliser un contre-appui sur le TFCC pour passer les aiguilles. La traction sur le fil permet ensuite de vérifier la fiabilité de la réinsertion et l’absence de conflit avec les parties molles. La suture est enfin bloquée sur la corticale ulnaire à l’aide d’une ancre impactée (PEEK Mini PushLock ; Arthrex, Naples, FL) dans un second tunnel osseux (diamètre 2.5mm). La tension de la suture du TFCC est testée en intra-articulaire (crochet palpeur) puis cliniquement (testing de la RUD) en relâchant la traction. Les suites opératoires nécessitent une immobilisation par orthèse antébrachio-palmaire pour une durée de 2 mois, sans aucun effort de prono-supination en stress, puis une rééducation spécialisée.
P35 La tuberculose ostéoarticulaire du membre supérieur , quelle prise en charge ?
Plusieurs facteurs ont contribué à l'augmentation du taux de tuberculose, notamment l'augmentation du nombre de personnes ayant une immunodépression, l'émergence de souches de Mycobacterium résistantes aux médicaments, le vieillissement de la population, et le nombre croissant de travailleurs de la santé exposés à la maladie. Le virus de l'immunodéficience humaine (VIH) reste le principal facteur de risque connu pour la réactivation de l'infection tuberculeuse latente. Notre travail vise à analyser l'atteinte ostéoarticulaire tuberculeuse du membre supérieur, en se concentrant sur les manifestations cliniques, la prise en charge thérapeutique et l'évolution.
1. Population d'étude : Étude rétrospective incluant 14 patients avec atteinte tuberculeuse au niveaux du membre supérieur. 2. Type d'étude : Analytique. 3. Collecte des données :Données extraites des dossiers médicaux, incluant caractéristiques épidémiologiques ,type de fracture , détails chirurgicaux et résultats post-opératoires. 4. Analyse statistique :Comparaison des résultats cliniques et fonctionnels entre les deux groupes, utilisant des tests statistiques adaptés. 5. Limitations : 2 patients perdus de vue . L'étude a été menée après obtention du consentement éclairé des patients et en respectant leur anonymat.
Patients : 12 Recul : 16-22 mois (15,4 mois ) étalé sur 5 ans (2017-2022) Age : 34-78 ( 62,5 ) Sex ratio : 3Homme / 2 femme Localisation : 3 Palette humérale ,2 extrémité supérieure de l'humérus une atteinte scapulaire , 2 arthrites de l’épaule une arthrite du coude et une autre du poignet Antécédents : 1 patient VIH postif , 2 patients diabétiques, 2 avec antécédents de tuberculose pulmonaire , un d’entre eux présente une SPA. Les patients ont eu un protocole thérapeutique 2RHZE / 7RH (Protocole National)
Même pour ces localisations inhabituelles, les résultats de notre étude sont concordants avec les données de la littérature. Indiquant une réponse favorable au traitement (Protocole 2RHZE/7RH) chez les patients souffrant de tuberculose ostéoarticulaire du membre supérieur, avec une bonne évolution clinique.
Les localisations rares de la tuberculose ostéoarticulaire posent souvent des problèmes diagnostiques. Toute présentation clinique chronique ou toute lésion osseuse atypique suspectée devrait évoquer un diagnostic de tuberculose ostéoarticulaire.
P36 Fracture de l’extrémité supérieure de l’humérus : plaque verrouillée vs clou multilock.
Les fractures de l'extrémité supérieure de l'humérus représentent un problème de santé majeur , affectant principalement les personnes âgées mais également d'autres groupes démographiques. Leur incidence varie considérablement selon les régions géographiques, les groupes d'âge et les caractéristiques socio-économiques des populations étudiées. Les fractures de l'extrémité supérieure de l'humérus posent un défi significatif en orthopédie, avec plusieurs options de traitement chirurgical disponibles. Cette étude vise à comparer deux approches courantes : le traitement par clou multi-lock et les plaques anatomiques. L'objectif est d'évaluer et de comparer l'efficacité la récupération fonctionnelle et les complications post-opératoires associées à chaque méthode.
1. Population d'étude : Étude rétrospective incluant 55 patients avec fractures de l'extrémité supérieure de l'humérus de stade Neer 2 ou 3. 2. Type d'étude : Comparative, évaluant le traitement par clou multi-lock versus plaques anatomiques. 3. Collecte des données : Données extraites des dossiers médicaux, incluant caractéristiques épidémiologiques ,type de fracture selon la classification de Neer, détails chirurgicaux et résultats post-opératoires. 4. Analyse statistique :Comparaison des résultats cliniques et fonctionnels entre les deux groupes, utilisant des tests statistiques adaptés. 5. Limitations : 4 patients ont été perdus de vue L'étude a été menée après obtention du consentement éclairé des patients et en respectant leur anonymat.
Patients : 51 Recul : 14 mois Age : 23-78 ( 53,5 ) Sex ratio : 1 Homme / 2 femme Traitement : 23 clous multi-lock / 28 plaques anatomiques ASES : 71,5 (Neer 2 : 84 pour Neer 3 : 64,5 )
La comparaison des scores ASES a révélé une supériorité de la plaque par rapport au clou, avec une différence moyenne de 10,2 points, ce qui concorde avec les données de la littérature. Cependant, plusieurs complications ont été rapportées, notamment la capsulite rétractile, les lésions de la coiffe et les infections.
Les fractures de l'extrémité supérieure de l'humérus posent un défi significatif en orthopédie, avec plusieurs options de traitement chirurgical disponibles.
P37 Fracture de la diaphyse humérale par un mécanisme inhabituel « BRAS DE FER » à propos de 5 cas.
La fracture de la diaphyse humérale est une fracture à caractère relativement fréquent tandis que le mécanisme « BRAS DE FER » reste rare, provoqué par des contraintes torsionnelles. Nous rapportons 5 observations exceptionnelles par leur mécanisme lésionnel et leur biomécanique.
Nous rapportons 5 cas cliniques de 5 patients ages entre 20 ans et 28 ans admis aux urgences pour un traumatisme fermé de l’humérus droit suite à une partie de « BRAS DE FER ».
Lors de l'examen clinique, les patients présentaient une impotence fonctionnelle, une déformation et une tuméfaction du membre supérieur droit après un bras de fer, sans ouverture ni atteinte cutanée. Les examens vasculaire et neurologique ultérieurs n'ont révélé aucune anomalie, notamment pour le nerf radial. Le bilan radiologique a montré chez tous les patients une fracture spiroïde diaphysaire distale, tandis que le bilan biologique (phosphocalcique) était normal. Deux patients ont été traités chirurgicalement par plaque vissée, tandis que deux autres ont bénéficié d'un enclouage centromédullaire après réduction. Le contrôle radiologique post-opératoire a montré une bonne consolidation, suivie d'une immobilisation par écharpe coude au corps. Pour le cinquième patient, en raison du faible déplacement et de la réduction adéquate obtenue, un traitement orthopédique a été choisi : une attelle directionnelle pendant 4 semaines, suivie d'un plâtre circulaire de type Sarmiento pendant 3 semaines supplémentaires. Cette approche a permis de libérer le coude et de commencer la rééducation avec succès. Après le retrait de l'écharpe et le début de la rééducation fonctionnelle, les patients ont été revus après 15 mois. Tous ont présenté une bonne consolidation des fractures sans douleur significative à l'humérus, avec une récupération fonctionnelle satisfaisante.
Les fractures de la diaphyse humérale représentent 1-3 % des fractures de l’adulte, avec une incidence de 13-15/100,000 personnes. Le « BRAS DE FER » reste une pratique sportive très répandue chez les adultes jeunes. C’est un mécanisme rare dû à des contraintes torsionnelles opposées, sa survenue chez des adultes jeunes reste inhabituelle. L’atteinte du nerf radial reste une des principales complications à guetter. Le traitement a pour but de restaurer l’anatomie et l’intégrité de l’humérus.
La fracture de la diaphyse humérale, quoique relativement fréquente en elle-même, est rarement provoquée par le mécanisme « BRAS DE FER ». Le traitement repose sur l’ostéosynthèse associé à une rééducation. L’évolution parait favorable avec une consolidation et une récupération fonctionnelle satisfaisantes.
P65 Morpho-anatomie de la région acromio-humérale et corrélation avec les lésions de la coiffe des rotateurs.
L’atteinte de la coiffe des rotateurs est une cause fréquente de douleur de l’épaule chez l’adulte. L’étiologie spécifique de cette atteinte n’est pas complètement élucidée, mais reste considérée comme résultante d’une combinaison de facteurs intrinsèques et de facteurs extrinsèques.Les facteurs extrinsèques reconnus comprennent essentiellement la morphologie de cette région anatomique
Notre travail a pour but d’étudier la morpho-anatomie de la région acromio-humérale et Déterminer le retentissement de cette morphologie sur la survenue de lésions de la coiffe des rotateurs. Notre travail est une étude rétrospective descriptive qui porte sur une série de 54 IRMs de l’épaule, colligée au service de radiologie de notre hôpital en collaboration avec le service de traumatologie orthopédie
L'âge de nos patients variait entre 16 et 77 ans avec une moyenne de 51.17ans. Il existait une prédominance féminine (70%). Le côté droit était étudié dans 61.1% des cas. Le groupe témoin comptait 11 sujets (20%) tandis que le groupe des cas atteints de pathologies de la coiffe des rotateurs en comptait 43 (80%). -
Notre série a noté des différences morphologiques de part la signification statistique et la logique biomécanique entre le groupe des cas atteints de pathologies de la coiffe des rotateurs et celui des témoins •La moyenne de l’angle de la grande tubérosité (GTA) était plus grande chez les patients présentant une lésion de la coiffe des rotateurs comparés aux patients témoins (56.53° vs 48.97° et p=0.002). •Le type 1 suivi du type 2 d’acromion selon la classification de Bigliani étaient les plus fréquemment rencontrés chez notre population que ce soit pour le groupe atteint de lésions de la coiffe des rotateurs ou pour celui des témoins. D’autres différences morphologiques statistiquement moins significatives émanent de notre étude : • La moyenne de l’indice acromial (AI) chez les patients avec atteinte de la coiffe des rotateurs était plus élevée par rapport à celle des témoins (0.74 vs 0.69 et p=0.25). • La moyenne de l’angle latéral de l’acromion (LAA) était plus petite comparée à celle du groupe témoin (71.38° vs 79.55° et p= 0.088).
Notre étude a relevé certaines différences morphologiques dans la région acromio-humérale entre les personnes atteintes de lésions de la coiffe des rotateurs et celles des témoins. Ces observations permettent de détecter précocement les individus à haut risque de développer des lésions de la coiffe des rotateurs, contribuant ainsi à préserver la mobilité de l’épaule chez les sportifs de haut niveau.
CO060 Examen clinique versus électromyographie dans les lésions traumatiques du plexus brachial chez l'adulte- Analyse de la précision diagnostique.
Traumatic brachial plexus injury is one of the most devastating injuries of the upper arm, with great functional, psychological and socioeconomical impact. Evaluation includes a detailed physical examination, imagistic and electrodiagnostic studies. The purpose of this study was to determine the efficacy of preoperatory EMG examination versus physical testing of patients with traumatic brachial plexus injury when comparing with intraoperative findings.
The medical records of 36 patients with traumatic brachial plexus injury from 2020 until 2023 were reviewed. Initially the patients underwent a detailed clinical examination. Then, they were subjected to routine EMG. All of them underwent surgical exploration and the intraoperative findings were correlated.A statistical analysis was performed and P-values <0.05 were considered statistically significant.
When used alone, clinical examination and routine EMG could not locate the site of the lesion in 3 of 36 and 20 of 36 patients, respectively. The surgical explorations have confirmed 44.44% of EMG results while the physical tests were accurate in 91.66% of cases. Moreover, the predictive rate of EMG alone is low (R2 = 10.61%), while the clinical tests alone are very useful if well performed (R2 = 84.16%). When used together, the predictive rate doesn’t modify significantly but remains at a high level (R2 =84.28%).
Although there is a consensus that one should not rely only on one type of preoperative evaluation alone but to a combination of clinical examination, electrodiagnostic studies and imaging investigations, problems in diagnosis continue to arise. Previous studies indicate that physical examination is a very accurate tool for assessing the localisation of brachial plexus lesions and suggest that when electrodiagnostic studies and MRI are used in conjunction with it, the diagnostic accuracy is clearly improved. Our study shows that when used together, EMG and physical examination together don’t improve diagnostic accuracy. We have proven that muscle testing, if it is performed by a trained and experienced hand surgeon, can correctly identify the site of the lesion in most of cases and has the highest predictive value. Otherwise, when using EMG alone, the predictability drops to a surprising percentage.
Physical examination is probably the most accurate tool for assessing brachial plexus lesions. When used together, EMG and physical examination together don’t significantly improve diagnostic accuracy. The EMG becomes less reliable in cases of extended upper plexus and total plexus; therefore, the gold standard in detecting the site of the lesions remains surgical exploration with intraoperative neurostimulation.
CO099 La mononeuropathie axillaire constrictive - une nouvelle entité clinique.
Constrictive axillary nerve neuropathy is an idiopathic disease which is underestimated by most of the clinicians. In most of the patients, it leads to permanent motor deficits in the shoulder area. Hourglass like constriction and torsion of the axillary nerve is evocated as the cause of symptoms, unrelated to intrinsic or extrinsic compression.
In this retrospective study, pre-, intra- and postoperative findings of 10 patients with constrictions/torsions of axillary nerve were analyzed. The patients underwent surgery in our nerve surgery center over a period of 10 years (Jan. 2014-April 2024). Surgical exploration revealed hourglass shaped constriction of the axillary nerve in all cases, without motor response in all three parts of the deltoid muscle in 7 cases, and severe involvement of the anterior and lateral deltoid muscle with sparing of posterior deltoid muscle in 3 cases. Depending on the intraoperative findings, end-to-end sutures (N=2), nerve grafting (N=1) and nerve transfers (N=7) were performed.
At the follow-up, the patients were re-examined. All of them reported subjective improvement in motor deficits. Clinically and electromyographically, a reinnervation and significant increase in strength from a pre-existing strength grade of M0 to M4+ were described in the cases where nerve transfers were performed. The patient that had nerve grafting as surgical treatment recorded the least improvement (M3).
Constrictive axillary mononeuropathy must not be confused with Parsonage-Turner syndrome. The reason for the vulnerability of the axillary nerve has not been yet elucidated. This disease seems to affect more young and athletic males. Previous studies suggest that surgical exploration must be performed to exclude a compression lesion in the quadrilateral space. During surgical exploration, we have not noticed any nervous site compression, but signs of nervous inflammation were present. Considering the results, surgical treatment via neurotization with a radial nerve branch remains the best choice of treatment.
In case of constrictive axillary mononeuropathy, surgical treatment is recommended as soon as possible. However, diagnosis is often difficult and can be masked by compensatory mechanisms of the adjacent shoulder muscles. Very good results can usually be achieved with nervous transfer usually from branches of the radial nerve.
CO026 Apport de l’intelligence artificielle dans l’arthroscopie du poignet pour la reconnaissance des structures osseuses par machine learning.
L’arthroscopie de poignet est une chirurgie en plein essor mais dont la courbe d’apprentissage est longue et difficile. La complexité de cette chirurgie réside notamment dans la difficulté à distinguer en per-opératoire les différentes structures anatomiques. L’intelligence artificielle quant à elle a également présenté de grandes avancées sur les dernières décennies et pourrait être un outil très utile dans la formation des chirurgiens.
L’objectif de notre étude était de mettre au point un algorithme capable de reconnaître les structures osseuses anatomiques du poignet lors d’une arthroscopie. Nous avons inclus de manière prospective 20 arthroscopies de poignet (10 sur patients et 10 sur cadavres). Sur chaque chirurgie nous avons extrait puis labellisé les images des différents os du carpes. Ces images ont permis de créer une base de données pour développer, entraîner puis tester un algorithme de reconnaissance de structures. Notre critère de jugement principal était un score de détection et de catégorisation des structures d’intérêt de type DiceLoss avec un seuil > 80%.
Notre base de données était de 511 images labellisées (4088 après data augmentation). Nous avons développé un algorithme de classification Deeplabv3+ dont l’architecture est de type U-Net. Après une phase d’entraînement de notre algorithme puis de test nous avons obtenu un score moyen de reconnaissance des os du carpe DiceLoss de 89%.
Cette étude montre qu’une intelligence artificielle est en mesure de détecter de manière fiable les différents os du carpe lors d’une chirurgie arthroscopique du poignet. Certains os du carpe sont mieux détectés que d’autres ce qui indique qu’un entraînement plus approfondis de notre algorithme permettrait d’améliorer encore sa performance.
L’application de cet algorithme en condition réelle pourrait s’avérer intéressant pour valider nos résultats et in fine pourrait être une aide d’importance pour l’apprentissage et le perfectionnement en chirurgie arthroscopique du poignet.
COG17 - Mesure des amplitudes articulaires des doigts longs par FlexRUMM, un outil vidéo assisté par l’intelligence artificielle.
La rééducation après réparation d’une rupture de tendons fléchisseurs relève le défi de maintenir l’équilibre précaire entre cicatrisation tendineuse, enraidissement et rerupture. Les amplitudes articulaires sont un critère de suivi indispensable au cours de la rééducation. Le goniomètre est actuellement le gold standard parmi les outils du rééducateur mais souffre d’une variabilité inter opérateur et de défauts de positionnement. L’objectif principal de cette étude est d’évaluer les performances de la mesure de la flexion des doigts à partir d’un enregistrement vidéo.
Nous avons développé un module d’acquisition vidéo (FlexRUMM) à partir de l’application RUMM fonctionnant sur des acquisitions photographiques. Une webcam nous a permis de réaliser les acquisitions vidéo. La technologie de Hand Tracking de Google Mediapipe a été utilisée pour estimer la position des mains dans l’espace. La flexion des articulations a été calculée géométriquement. La précision de l’application était déterminée en comparant la flexion estimée à celle mesurée par un goniomètre, et la reproductibilité à partir de la répétition des acquisitions. La flexion maximale des doigts était limitée par le port de 3 attelles thermoformées chez 10 volontaires sains.
Au total 2400 articulations ont été analysées. Pour la précision, le biais moyen était de 11 degrés (SD 27). Pour la répétabilité, l’indice de corrélation intraclasse ICC était de 0.95 (IC95 [0,94;0,96]).
Il existe une légère surestimation de la flexion avec un biais moyen de 11 degrés. Parmi les différentes articulations observées en flexion il existe : une surestimation des IPP et une sous-estimation des MCP, qui nous permettront de calibrer l’outil avant étude clinique. Enfin nous avons rapporté une plus grande dispersion des résultats en occlusion maximale ce qui nous paraît attendu compte tenu des difficultés de visualisation de la profondeur de champs et des articulations masquées par l’occlusion des doigts L’outil FlexRUMM reste un outil d’une excellente reproductibilité pour l’estimation des amplitudes polyarticulaires.
L’application FlexRUMM pourrait permettre de monitorer la progression clinique à l’aide d’un enregistrement vidéo, particulièrement dans le cadre de la supervision du protocole MAPP par le patient lui même ou par le rééducateur, autorisant également un enregistrement au cours de téléconsultations.
P09 Traitement conservateur des traumatismes de poignet à radiographies normales: résultat à moyen terme.
Until recently, wrist injuries with normal radiographs were referred to as wrist sprains and were treated conservatively with a splint. The popularity of MRI, CT-arthrography, and wrist arthroscopy has made them available in emergency settings and has enabled early diagnosis of ligament or bone injuries.some authors propose early wrist arthroscopy to explore and repair the injuries.The main purpose of this study was to report mid-terms outcomes of wrist sprains in a more diverse population. The primary hypothesis is that the medium-term results of the conservative treatment are satisfactory. The second aim of this study was to identify criteria predictive of poor functional outcome.
Patients with normal radiographs after review treated with wrist splint were included in the study. The primary outcome was the functional prognosis at the last follow-up. Secondary outcomes were the relationship with numerous criteria and the functional outcome. Those criteria were sex, age, involvement of the dominant limb, work-related injury severity of the initial trauma (more or less kinetic than a fall from one's own height), initial post traumatic pain, swelling of the wrist, length of the immobilisation, compliance with prescribed treatment, secondary imaging result,adjuvant treatment: physiotherapy, infiltration, surgery.
50 patients were included. Mean follow-up was 2.1 years. Mean QuickDASH was 1.3. Mean Pain was 0 on a scale from 0 to 10. Worse functional outcome was associated with work-related injury.
Conservative treatment using wrist immobilisation gives good results in most cases. Patients who remain in considerable pain during the week should undergo additional imaging to rule out any undetected past fractures. Patients who remain in pain after 4 to 6 weeks of immobilisation should seek specialist advice.
Conservative treatment of wrist injuries with normal radiographs is reliable treatment with excellent outcomes. Imaging and surgery should be reserved for patients with persistent pain one month post-trauma.
CO133 Ostéosynthèse des fractures spiroïdes de métacarpien par cerclage au fil, résultats cliniques et radiologiques.
Les fractures spiroïdes de métacarpien sont fréquentes. La stratégie thérapeutique continue d’évoluer avec la démocratisation du vissage centro médullaire lorsqu’une indication chirurgicale est indiquée : accourcissement du métacarpien, angulation, perte de contact osseux, clinodactylie. Les autres stratégies thérapeutiques sont l’ostéosynthèse par vis isolées ou plaque. Certains auteurs ont rapporté des cerclages au fil métallique. Nous proposons l’utilisation de cerclage au fil par un abord mini invasif.
43 fractures de métacarpiens ont été incluses (38 mains). Les critères d’inclusion étaient : (1) suivi clinique minimum d’un an (2) absence d’antécédant de fracture sur le même métacarpien (3) absence d’ostéosynthèse combinée. La technique opératoire consistait en un court abord de la fracture et un cerclage de la spire par deux ou plus nœud de type niceknot au fil non résorbable. Les critères cliniques d’évaluation étaient : mobilités des différentes articulations (MCP, IPP, IPD), douleur (échelle visuelle analogique) durée avant reprise du travail. Les critères radiologiques étaient : déplacement secondaire et consolidation. En postopératoire, une attelle de type repos poignet était positionnée à titre antalgique et la kinésithérapie était débutée immédiatement.
Cinq patients ont été perdus de vue. Au final, 37 fractures (35 mains) ont été évaluées. A 16 mois (+/- 3.2) de suivi moyen, les mobilités complètes et symétriques ont été observés chez 34/35 patients. La douleur était nulle au dernier suivi. La reprise du travail a été permise au terme de 3.6 sem. (+/- 1.7) chez les patients non travailleurs manuels et 6.9 sem. (+/- 2.5) chez les patients travailleurs manuels. Radiologiquement, la consolidation a été obtenue chez tous les patients sans déplacement secondaire. Aucune complication n’a été rapportée. Dans un cas, une empreinte osseuse de résorption du fil a été observée sans complication clinique.
La technique d’ostéosynthèse par cerclage au fil est une technique fiable et reproductible. Aucun retrait du matériel n’est nécessaire. Les avantages économiques et l’impact écologique sont à évaluer dans une étude plus importante.
CO097 Syndrome du Canal Carpien, chirurgie de reprise, neurolyse itérative avec ou sans neurotube en chitosan.
Nous évaluons dans cette étude l’amélioration de la symptomatologie sensitive des reprises de canaux carpiens par neurotube en chitosan, comparativement aux reprises sans chitosan.
Nous avons interrogé les chirurgiens de la main de deux centres hospitaliers régionaux : un Centre Hospitalier Régional Universitaire et un Centre Hospitalier afin de recenser les cas de reprise chirurgicale de canaux carpiens sur les 7 dernières années. Les variables épidémiologiques et pré opératoires ont été répertoriées à partir des dossiers médicaux. Nous avons recensé la symptomatologie clinique et les scores d’évaluation post opératoire de reprise des patients soit en consultation sur les centres hospitaliers soit par le biais d’une téléconsultation. Toutes les reprises étaient réalisées à ciel ouvert par neurolyse itérative associée ou non à un neurotube ou à un lambeau graisseux de protection. Les analyses statistiques sur les variables qualitatives ont été réalisées avec des tests du Khi2 avec un seuil de significativité fixé préalablement à 5 % et sur les variables quantitatives avec des tests t de Student avec également un seuil de significativité fixé à 5 %.
Entre janvier 2015 au et août 2021, 18 patients ont dû être réopérés devant une symptomatologie de canal carpien récidivant ou récalcitrant. 5 patients ont bénéficié de la mise en place d’une protection du nerf médian par neurotube en chitosan. Dans le groupe Neuro T+ les signes sensitifs rapportés par le patient sont améliorés à 65 % et l’ensemble de la symptomatologie clinique est améliorée à presque 60 %. Le total de la symptomatologie clinique sensitive est significativement amélioré pour le groupe Neuro T+ comparativement au groupe Neuro T- avec lambeau à plus de 39 %.
C’est également le critère de nombreuses études réalisées sur ce sujet comme nous avons pu le constater lors des recherches bibliographiques, avec notamment l’article de - G. Raimbeau en 2008 6- qui le mentionne très clairement. Nous pouvons comparer nos résultats à ceux obtenus par les équipes Strasbourgeoises d’ - A Bilasy en 2012 7 - et d’ - A Carmona en 2019 8 - qui eux évaluent l’implant Canaletto pour la couverture du nerf médian dans ces chirurgies de reprise du syndrome du canal carpien.
Dans ce travail et avec ce recul la neurolyse itérative avec ou sans neurotube améliore les canaux carpiens réopérés pour symptomatologie « récalcitrante ou récidivante ».
CO091 Est-ce que la WALANT est indispensable dans la "petite chirurgie" de la main ambulatoire ?
Wide Awake Local Anesthesia (WALANT) is an alternative to general or regional anesthesia that became popular among hand surgeons for being ideal for tendon repair in which the cooperation of the patients is crucial, avoiding the use of the tourniquet, also giving more comfort to the patients. On the other hand, the learning curve is long for the surgeon and the injection must take place at least 30 minutes before starting the procedure, increasing the time needed to perform each surgery. Among the complications related to WALANT are digital ischemia and epinephrine-related-cardiac ischemia. Considering people undergoing CTR are mostly elderly and admitted to an outpatient service without the presence of an anesthesiologist, we cannot properly estimate the risk of adverse events
From February 2023 to November 2023 we selected 300 patients who underwent outpatients hand surgery (carpal tunnel release and trigger finger). Each patients was administered local anesthesia with lidocaine and a tourniquet at the arm was applied for the whole lenght of the surgery. Demographic data were collected as long as the time of the surgery, the type of the surgery and the pain and discomfort felt by the patients during the tourniquet on period (evaluted with VAS).
Average length of the surgery was 12 minutes. The most common surgery performed was carpal tunnel release. The mean value, according to VAS, was of 3.2. Furthermore, we noted that the VAS was higher in older patients and longer surgeries. In only 3 cases, the tourniquet had to be released before end of surgery because of patient discomfort.
Despite WALANT being helpful and crucial to perform some hand surgeries, such as post-traumatic tenolysis or tendon repairs, the risk-benefit ratio doesn't justify its use in short outpatient hand surgery. A limitation of our study is the lack of a control group to validate the effective disadvantage in terms of time and underestimated complications, considering the mean age of patients and the possible comorbidity that could interfere with the use of WALANT.
CO131 Est-il indispensable d'enfouir les broches après synthèse d'une fracture d'un metacarpien?
As already disclosed in the literature, K-wires are a reliable technique for unstable displaced metacarpal fractures. Whether percutaneous pinning or plate fixation is more appropriate for metacarpal fractures is still open to debate. Most surgeons utilizing K-wires bury them under the skin as exposed K-wires are reported to be associated with discomfort by the patients, limitation in the ADL, and infections. In our center, metacarpal fractures are usually treated with exposed K-wire osteosynthesis. We report our experience supporting this technique as reliable and well tolerated by the patients, as well as decreasing the costs of the operating room and the need to further hospitalizations
we analyzed the data of patients who underwent osteosynthesis with exposed K-wire for metacarpal fracture from February to September 2023. We collected demographic data for each patient along with the time between the osteosynthesis and the removal of the hardware, the presence of infection, comorbidities and the quick DASH score collected at four weeks from the surgery.
100 patients were finally included. 70% of patients were male, and the average age was 38,4 years old. The most involved digit was the fifth of the right hand (33.3%). The average time between the osteosynthesis and the wire(s) removal was 36,2 days. We registered 6 cases (6%) of infection and 1 case of intolerance due to the patient's unknown allergy to nickel. 5 cases were resolved with antibiotics, whereas the other patient with infection and the patient with an allergy had to undergo anticipated hardware removal and were immobilized in plaster. The average quick DASH was 22,44.
Exposed K-wires are a reliable technique for the osteosynthesis of metacarpal fractures with a short learning curve. Leaving the wire outside the skin allows an easy removal of the wire if an infection occurs. Despite the patient having to keep a bandage for the whole period of healing, ADL are not compromised with little or no pain. Once the fracture is healed the removal of the hardware is performed as an outpatient procedure, decreasing the number of hospitalizations and the costs for the structure.
CO046 Evaluation d'une technique chirurgicale hybride dans la maladie de Dupuytren.
Nowadays, the therapeutic arsenal for Dupuytren's disease (DD) consists of treatments of varying degrees of invasiveness. The debate continues, particularly between percutaneous needle fasciotomy (PNF) and segmental fasciectomy (SF). It revolves around recovery times, recurrence rates and complications. Although PNF is often acclaimed for its safety, it appears to be less effective than SF in terms of recurrence. The aim of our study is to evaluate a mixed surgical technique which consists of PNF supplemented by limited fasciectomy (PNF+LF) performed by the frequently occurring skin tear. We compared it with the conventional SF technique. Our hypothesis is that it could be a compromise between the two historical techniques, preserving the safety of PNF while reaching the efficacy to SF.
We conducted a retrospective, single-center, comparative study evaluating 69 patients treated between 2018 and 2019 by PNF+LF (31 patients) or SF (38 patients). Both groups were comparable in terms of age, sex, severity of DD and diathesis scores. Clinical evaluation was based on measurement of digital extension gain, recovery time, need for physiotherapy, satisfaction, Quick DASH and URAM functional scores, recurrence rate and complications.
At a mean follow-up of 49.8 months (about 4 years), there were no significant difference between the 2 groups regarding the total digital extension gain, satisfaction rate, and functional scores. However, the SF group had significantly longer recovery time and bigger need for physiotherapy. The recurrence rate was 50% in SF group and 19.4% in PNF+LF group. Complications occurred 8 times in the SF group (4 nervous, 4 cutaneous) and 3 times in PNF+LF (3 cases of hypoesthesia).
The technical points specific to this method were as follows: PNF was performed with a pink needle every 5 mm. There was no skin incision. The fasciectomy was performed minimally through the skin tear, without deep sectioning or dissection. There were no skin sutures. Self-education was started immediately. Results of PNF+LF look similar to those of other surgical techniques of DD reported in the literature in terms of gain of digital extension, including disappointing results for PIP joint. However, recurrence rate of this technique appears to be lower than series evaluating PNF alone in the medium term and its safety is similar.
This technique of PNF+LF may represent a compromise between PNF alone and SF techniques. Its results encourage us to continue our investigations in the long term, with a larger number of patients, and on a prospective basis.
P51 Brûlures chimiques sous garrot en milieu pédiatrique Une complication évitable ?
Le garrot pneumatique est couramment utilisé en chirurgie de la main. De nombreuses complications ou incidents en particulier chez l’adulte ont été rapportées. Parmi eux, des douleurs post opératoires, des parésies transitoires, des traumatismes tissulaires , des syndromes de loge. Les brulures chimiques sous garrot pneumatique sont des lésions iatrogènes évitables rarement rapportées dans la littérature pédiatrique.
Nous rapportons trois cas sur une période de 10 ans. avec un suivi régulier et un recul minimun supérieur à 3 ans. Ces complications ont été observées lors de chirurgie programmée (pollicisation, transfert de péroné vascularisé, main bote radiale) chez des enfants âgés de 2,5 à 5 ans. Dans les trois cas, on ne retrouve aucune notion d’allergie. Ces enfants ont une taille et un poids standard pour leur âge. La préparation cutanée avait été réalisée suivant le protocole du service à la Bétadine (polyvidone iodée 10%). La largeur du garrot était adaptée au bras de l’enfant et la durée d’utilisation inférieure à 90 mn dans tous les cas cas, avec une pression de gonflage égale à la pression systolique plus pression systolique sur 2. La brûlure (stade 1 et 2 profond) est découverte dans chaque cas en fin d’intervention lors du déchampage. Elle est semi circulaire et se situe toujours dans la zone déclive du bras Des soins locaux ont permis la cicatrisation dans chaque cas laissant place à une cicatrice dystrophique dans 2 cas.
La littérature ne rapporte que quelques observations similaires essentiellement chez l’adulte. A la lueur de ces données et de nos observations nous avons tenté d’analyser les causes et les facteurs favorisants : phénomène plus fréquent avec Bétadine alcoolique que solution aqueuse technique de préparation cutanée technique de mise en place du garrot technique de badigeonnage stagnation du produit en zone déclive, macération, compression prolongée sur une zone étroite rôle de la couverture chauffante au contact du garrot et du produit désinfectant ayant stagné A l’issue d’une RMM réunissant personnel de bloc opératoire (cadre, IBODE, Aide-soignant) anesthésiste et chirurgiens orthopédistes, des mesures de prévention et une sensibilisation des équipes ont été édictées sous forme d’un protocole tenant compte des facteurs favorisants précédemment évoqués.
En conclusion, cette complication rarement rapportée dans la littérature est probablement sous- estimée en termes de fréquence. La prévention demeure la principale parade pour éviter les séquelles en particulier esthétiques parfois majeures. Elle repose essentiellement sur la formation répétée et la sensibilisation des équipes.
CO028 Utilisation de l'exoscope tridimensionnel pour l'apprentissage de l'anastomose microchirurgicale.
La microchirurgie est une part importante de nombreuses spécialités telles que la chirurgie de la main. Cependant, les chirurgiens doivent développer des compétences très spécifiques, qui nécessitent beaucoup de pratique. Des séances de formation sont donc nécessaires. Certains auteurs ont développé et validé un modèle pour l'anastomose des vaisseaux de petit calibre en utilisant des nouilles canulées Konnyaku Shirataki. Ce modèle peut aider les jeunes chirurgiens à acquérir les bases de la microchirurgie à faible coût et à réduire le nombre d'animaux euthanasiés. Le microscope chirurgical est généralement considéré comme la référence pour les procédures microchirurgicales. Pourtant, les microscopes chirurgicaux présentent certains inconvénients, notamment une plage focale limitée et une mauvaise ergonomie. Ainsi, des exoscopes ont été développés pour éviter ces inconvénients. L'objectif de cette étude était de comparer l'exoscope 3D au microscope chirurgical, dans un groupe de chirurgiens très expérimentés et dans un groupe de jeunes peu expérimentés.
Quatre chirurgiens de la main ont été recrutés. Deux étaient des microchirurgiens hautement qualifiés et expérimentés (expérience > 10 ans et > 100 procédures par an), et 2 étaient des stagiaires peu expérimentés (expérience < 6 mois). Cette étude a été réalisée dans les conditions habituelles de microchirurgie dans une salle d'opération. Les chirurgiens ont été répartis au hasard pour commencer les séances soit au microscope 3D, soit au microscope conventionnel. Le modèle d'anastomose en nouilles Konnyaku Shirataki a été utilisé dans cette étude pour comparer deux procédures de simulation microchirurgicale. La préparation des nouilles pour la chirurgie a été réalisée selon les étapes suivantes : les nouilles ont été divisées en 2 parties, les deux parties ont été percées avec un cathéter pour créer une lumière. Les anastomoses de bout en bout ont été réalisées avec des points de suture en nylon 10/0.
Concernant les chirurgiens expérimentés, l'utilisation de l'un ou l'autre des microscopes n'influait pas sur la durée moyenne de suture, ni sur l'étanchéité ou la perméabilité de l'anastomose. En revanche, pour les jeunes chirurgiens l'utilisation de l'exoscope 3D augmentait la durée moyenne de réalisation (p<0.01). Le groupe de jeunes chirurgiens présentait un temps de procédure plus long et plus de complications par rapport au groupe senior, quelque soit le microscope utilisé (p<0.05).
Pour les chirurgiens qualifiés le passage d'un microscope à l'autre ne semble pas avoir d'impact. En revanche, pour les moins expérimentés, l'utilisation de l'exoscope 3D semble nécessiter une courbe d'apprentissage plus importante.
CO087 Résultats des arthroplasties IPP par voie latérale.
Les voies d’abord dorsales, transtendineuses ou non, sont les voies de référence pour la réalisation d’une arthroplastie IPP. Cependant des voies palmaires et latérales ont été décrites. Nous rapportons nos résultats des arthroplasties IPP par voie latérale.
Cette étude rétrospective mono-opérateur a été menée sur une période de 2 ans, avec une année de recul. Les arthroplasties IPP réalisées sur cette période ont été incluses. Il s’agissait d’arthroplastie en silicone (Kériflex – Kérimédical). Seuls les sujets présentant une arthrose primitive ont été inclus. Les causes post-traumatiques et les arthrites inflammatoires étaient exclues de cette étude. Les consultations préopératoire et postopératoire évaluaient la douleur (EVA), l’arc de mobilité articulaire, la déviation latérale, le Quick-Dash, ainsi que l’existence de complications postopératoires ou de reprise chirurgicale.
Sur cette période, 21 arthroplasties ont été réalisées chez 20 patients. Le sexe-ratio était de 6/14 (H/F) avec une moyenne d’âge de 62 années. La main droite était plus affectée que la main gauche (15/6). L’EVA était significativement amélioré après l’intervention opératoire. L’arc de mobilité moyen ne présentait pas de différence significative lors du contrôle postopératoire. La déviation latérale de l’IPP n’a jamais été aggravée par l’arthroplastie. L’arc de mobilité postopératoire de l’IPP était de 55° (35-75) avec un déficit d’extension moyen de 5° (0-12). Le Quick-Dash était systématiquement amélioré par la réalisation de l’arthroplastie avec à score moyen à 21 lors du contrôle postopératoire. Une fracture d’implant a été identifiée lors de la consultation à un an.
Dans notre série, l’arthroplastie IPP par voie latérale autorise un arc de mobilité satisfaisant sans aggravation de la déviation latérale et sans engendrer de déficit d’extension. Le contrôle des douleurs est inchangé, quel que soit l'abord réalisé pour l’arthroplastie. Celui-ci n’influence pas la survenue de complications comparativement aux autres abords décrits dans la littérature. Le respect de la bandelette médiane de l’appareil extenseur permis par la voie latérale est à l’origine de l’absence de déficit d’extension constaté dans notre série et permet une mobilisation postopératoire immédiate. Compte tenu de l’absence de retentissement clinique, l’implant fracturé n’a pas fait l’objet d’une reprise chirurgicale.
L’arthroplastie IPP par voie latérale est une voie d’abord autorisant une alternative sans risque et permettant de bons résultats cliniques dans la chirurgie de l’arthrose. Cet abord n’a pas d’influence sur la déviation latérale.
VF16 Comment je fais un transfert de pulpe du 1er orteil.
Les amputations pulpaires du pouce relèvent systématiquement d’une solution de reconstruction dont l’indication dépend des conditions locales et générales du patient, mais aussi de son choix propre. Nous rapportons une technique de reconstruction pulpaire du pouce par un lambeau libre de pulpe du 1er orteil. Nous présentons le cas d’une amputation pulpaire traumatique du pouce gauche survenue chez un homme de 38 ans. Il présentait une exposition osseuse de toute la face palmaire de P2 D1 avec mise à nue de la gaine du long fléchisseur du pouce et une perte de substance (PDS) du pédicule ulnaire du pouce. Il n’existait aucun fragment cutané. Un parage chirurgical était réalisé en urgence. Les différentes solutions de reconstruction étaient présentées au patient et un délai de réflexion lui était laissé. À 72 heures du traumatisme, le transfert de pulpe était réalisé. Le patient était opéré sous une anesthésie générale avec une ALR des deux membres concernés. On démarrait par un parage-lavage complémentaire de la zone receveuse sous garrot pneumatique. Les dimensions de la PDS étaient relevées. Le nerf collatéral ulnaire était libéré et mis en attente. Un court abord oblique était réalisé au sommet de la première commissure afin d’identifier les vaisseaux radiaux et les mettre sur lacs. Le garrot était exsufflé après réalisation d’un pansement. On se portait sur le pied gauche, où le dessin du lambeau était fait aux dimensions de la PDS. Le garrot était insufflé sans exsanguination. Un abord longitudinal dorsal centré sur le premier espace intermétatarsien permettait la mise en évidence des veines du lambeau puis l’identification de la vascularisation artérielle selon Gilbert (IIB dans ce cas). Le nerf digitoplantaire fibulaire du premier orteil était repéré. L’ensemble de la palette cutanée du lambeau était libéré et laissé pédiculé en îlot. L’exsufflation du garrot permettait d’observer une recoloration progressive du lambeau sans fuite vasculaire. Le sevrage du lambeau était fait en charge. Le lambeau était agencé sur la PDS du pouce et fixé par des points de fils résorbables. Le pédicule vasculaire était tunnelisé jusqu’au sommet de la première commissure. Une anastomose terminolatérale avec l’artère radiale et deux anastomoses veineuses terminoterminales permettaient le raccordement vasculaire du lambeau. La suture nerveuse était faite à proximité immédiate du lambeau. La recoloration du lambeau était obtenue rapidement après exsufflation du lambeau. Les suites opératoires restaient simples avec un délai de cicatrisation inférieur à 3 semaines pour la main.
CO011 Mesure automatique tridimensionnelle de l’inclinaison et de la pente radiale : validation sur cas sain et séquelles de fractures.
La planification préopératoire 3D a montré son intérêt dans sa reproductibilité et pour le guidage peropératoire. Bien qu'il existe des modèles de planification construits manuellement pour le radius distal, les mesures dépendent de l'utilisateur et leur réalisation chronophage les rend inadaptées à la pratique clinique quotidienne. Cette étude propose un modèle de mesure automatique 3D au niveau du radius distal, en comparaison avec les modèles manuels.
Vingt scanners bilatéraux d'avant-bras comprenant un radius sain et son controlatéral pathologique (séquelles de fractures) ont été analysés. D'une part, les mesures d'inclinaison radiale (IR) et de pente radiale (PR) ont été effectuées par trois observateurs indépendants en positionnant manuellement des points. D'autre part, un algorithme de modélisation automatique 3D a été développé. Cet algorithme détecte automatiquement la surface radiocarpienne entière pour y ajuster des formes géométriques toroïdales et calculer automatiquement les mesures d'IR et de PR. La concordance entre les méthodes manuelles et automatiques a été évaluée à l'aide du coefficient de corrélation de concordance de Lin (CCC) et par l'analyse de Bland-Altman, avec une acceptation à ±5°. De plus, la précision de la correction apportée par chaque méthode a été comparée à une méthode de référence, basée sur la superposition du radius pathologique symétrisé sur le radius sain.
La différence moyenne entre la méthode automatique et la méthode manuelle était de -6±4.5° pour l’IR (CCC=0.768) et de -2.6±4.5° pour la PR (CCC=0.972). L'analyse a montré que la méthode automatique présentait une meilleure concordance avec la méthode de référence que la méthode manuelle dans les plans frontal (p=0.01) et sagittal (p=0.005).
Cette étude montre une concordance acceptable entre les mesures effectuées par le modèle automatique 3D et les méthodes manuelles. Il n'existe aucun consensus dans la littérature quant aux choix de points à utiliser pour la mesure de pente radiale entrainant des variations de plus de 6° selon les méthodes. Les mesures automatiques générées à partir de la surface radiocarpienne entière permettent ainsi une homogénéisation et une amélioration de nos définitions de ces mesures. De plus, ce logiciel de modélisation automatique n’entraine pas de variabilités contrairement aux méthodes manuelles.
Le modèle 3D développé est une alternative satisfaisante aux méthodes de positionnement manuel, améliorant la reproductibilité et réduisant le temps nécessaire pour générer les mesures d'intérêt. De plus, il permettrait une meilleure compréhension des pathologies du radius distal et ainsi optimiser le traitement chirurgical des patients.
P67 Incarcération du nerf médian. Une complication rare chez l’enfant mais à ne pas méconnaitre dans les fractures de l’épicondyle médial associées à une luxation du coude.
La fracture de l’épicondyle médial est la troisième fracture du coude par ordre de fréquence chez l’enfant. Elle est associée à une luxation dans la moitié des cas. L'incarcération du nerf médian est une complication rare. L’objectif de cette courte série associée à une revue de la littérature est d’analyser cette complication afin d'en améliorer le diagnostic et la prise en charge.
Dans cette étude rétrospective monocentrique, toutes les fractures de l’épicondyle médial prises en charge chirurgicalement sur une période de 5 ans ont été incluses pour analyser les modalités diagnostiques et les complications. Une revue de la littérature sur cette complication spécifique à été réalisée.
Sur 68 fractures de l’épicondyle médial, 3 patients présentaient une incarcération articulaire du nerf médian ( type 1 de Fourrier ). Dans ces 3 cas, la fracture était associée à luxation du coude. Le diagnostic d’incarcération a été fait lors de la prise en charge chirurgicale initiale dans un cas, et secondairement par imagerie IRM dans deux cas, avec un délai de 6 mois et 1 an après le traumatisme. Les deux patients pris en charge secondairement présentaient un déficit neurologique moteur ou mixte initial. Les trois patients ont eu une neurolyse-transposition du nerf médian. La récupération motrice et sensitive était complète à 1 an pour tous les patients. Dans la littérature, sur 29 cas similaires, le délai moyen de prise en charge était tardif( 10 mois ). La prise en charge chirurgicale a été décidée après un ENMG(44,4%), une imagerie(11,1%) ou sans examen. Les différentes chirurgies décrites étaient la neurolyse-transposition, la résection-greffe et la résection-suture.
La neurapraxie du nerf médian est connue pour évoluer favorablement dans les traumatismes du coude de l’enfant. Cependant une incarcération de ce nerf est possible anatomiquement lors des réductions des luxations du coude associées aux fractures de l’épicondyle médial. Cette complication rare, mais grave, nécessite une reprise chirurgicale au plus tôt pour limiter le risque de séquelles. Ainsi, devant un déficit du nerf médian dans ce contexte, une imagerie complémentaire doit être réalisée précocement. L’ IRM reste l’examen d'imagerie de choix pour visualiser une incarcération du nerf médian.
L'incarcération du nerf médian au cours d'une fracture de l'épicondyle médial associée à une luxation du coude est une complication à connaître et à ne pas négliger chez l’enfant. Un bilan d'imagerie précoce, par IRM ou échographie, doit être réalisé en cas de déficit du nerf médian compliquant ces fracture-luxations.
CO016 Replantations digitales chez l’adulte : Questionnaire FESUM sur les pratiques post-opératoires dans le but de rédiger un protocole national.
Les avancées significatives en chirurgie de la main ont révolutionné la prise en charge des amputations digitales. Il n’existe pas à ce jour de recommandations précises sur les pratiques anesthésiques, les thérapeutiques médicamenteuses, les mesures associées et la surveillance en per et post-opératoire pour assurer le succès de ces replantations.
Un questionnaire a été envoyé aux membres de la FESUM afin d'évaluer leurs pratiques post opératoires en cas de replantation digitales. Ces données ont ensuite été comparées à la littérature.
136 praticiens ont répondu au questionnaire, dont 94,1% travaillant dans un centre SOS main. Seuls 53,3% des chirurgiens partageaient un protocole. 91,1% des replantations étaient effectuées sous anesthésie loco-régionale. 69% demandaient une anti-agrégation plaquettaire en per opératoire, 91,9% la poursuivaient ensuite. 84,6% des répondants rincaient les vaisseaux aves sérum hépariné. 22,1% demandaient une injection intra veineuse d’héparine en per opératoire, 63,5% continuaient l’héparinothérapie en post opératoire. 72,8% avaient recours aux sangsues en cas d’engorgement veineux. 93,3% des praticiens prescrivaient une antibioprophylaxie systématiquement en post opératoire, il s’agissait d’augmentin dans 95,2% des cas en l’absence d’allergie, pour des durées allant de 48h à plus de 5 jours. 97% des patients tabagiques étaient invités à arrêter de fumer. La main était surélevée dans 79% des cas, sous une lampe chauffante dans 94% des cas. 59,1% des praticiens imposaient un repos strict au lit au moins les 48 premières heures, 46% encourageaient une hydratation orale abondante, 54% proscrivaient la caféine. Les praticiens étaient interrogés sur la fréquence de la surveillance infirmière (clinique et biologique) les premiers jours, la rééducation post-opératoire. 86,5% des répondants étaient intéressés par un protocole national post opératoire dans les replantations digitales.
Les résultats montrent une grande variabilité des pratiques. L'anesthésie loco-régionale est largement utilisée (91,1%), et l'anti-agrégation plaquettaire est courante (91,9% post-opératoire). Les pratiques comme l'utilisation du sérum hépariné (84,6%), l’anticoagulation générale (63,5%) et la leech therapy (72,8%) sont fréquentes mais manquent de consensus basé sur des preuves robustes. L'antibioprophylaxie systématique (93,3%) et l'arrêt du tabac (97%) sont largement pratiqués, reflétant les recommandations des sociétés savantes.
Ces données, comparées à la littérature nous ont permis de rédiger une proposition de protocole dans les replantations digitales chez l’adulte. Certaines mesures sont bien documentées par des études à haut niveau de preuve, d’autres sont fondées sur des pratiques partagées par une grande majorité de praticiens, en l’attente d’études bien menées apportant la preuve de supériorité d’un traitement par rapport à l’autre.
CO115 Traitement des pseudarthroses du scaphoïde carpien par greffe sous arthroscopie : comment optimiser la technique chirurgicale ?
La pseudarthrose du scaphoïde constitue un défi car sans traitement elle évoluera vers l’arthrose. L’équipe hongkongaise de PC Ho a décrit en 2011 une technique d’autogreffe spongieuse sous arthroscopie. Il existe plusieurs méthodes arthroscopiques pour le traitement des pseudarthroses du scaphoïde mais peu d’entre elles montrent clairement une supériorité à l’autre. Dans ce travail nous comparons deux séquences de prises en charge arthroscopiques des pseudarthroses du scaphoïde pour optimiser au mieux la technique opératoire et améliorer les taux de consolidations.
Etude rétrospective, monocentrique de 42 patients séparés en deux groupes ayant bénéficiés de deux techniques arthroscopiques différentes pour le traitement de leur pseudarthrose du scaphoïde, entre décembre 2011 et octobre 2023. Notre hypothèse était qu’une séquence opératoire avec curage du foyer sans matériel puis greffe spongieuse et enfin ostéosynthèse par broches (groupe 2) présenterait un meilleur taux de consolidation que la technique de mise en place des broches puis nettoyage et greffe du foyer de pseudarthrose avec broches en place (groupe1). Notre critère de jugement principal était le taux de consolidation osseuse qui était contrôlée par un scanner à 3 mois. Une évaluation fonctionnelle était réalisée avec mesure de la douleur, des amplitudes articulaires et de la force de poigne au dernier recul.
Dans le groupe 2, le taux de consolidation était de 96 % vs 59 % dans le groupe 1. Le délai de consolidation était aussi significativement en faveur du groupe 2 avec un délai de 3,1 mois contre 4,7 mois pour le groupe 1.
Nos résultats sur le taux de consolidation osseuse sont en accord avec la littérature dans le groupe 2. Nous pouvons citer dernièrement le symposium de la Société Française d’Arthroscopie de 2023 sur la prise en charge de la pseudarthrose du scaphoïde sous arthroscopie qui rapporte un taux de consolidation de 93,5 % à 3,4 mois. Dans le groupe 1, nous pensions que le taux d’échec était dû au comblement de l’espace interosseux par les broches plutôt que par la greffe et qu’ainsi, la présence de ces broches avant l’avivement du foyer de pseudarthrose et le positionnement de la greffe compromettait probablement la consolidation osseuse.
Un débridement du foyer de pseudarthrose ainsi que le positionnement de la greffe sans broche rendrait cette technique arthroscopique plus efficace. En effet, cela permettait, dans notre série, de majorer le taux de consolidation à 96 % à 3,1 mois.
P11 Transfert musculaire selon Eden-lange modifie par Michael Gustin dans la paralysie du nerf spinal accessoire vu tardivement. À propos d’un cas.
La paralysie de la branche externe du nerf spinal est une mononeuropathie très rare, à l'origine d'une atteinte purement motrice, la principale cause est iatrogène après biopsie ganglionnaire ou secondaires dues à un traumatisme, une infection ou une tumeur. La réparation nerveuse donne de bons résultats, mais dans des cas vus tardivement le transfert de l’élévateur de scapula et des rhomboïdes permet de stabiliser la scapula en cas de déficit fonctionnel persistant.
Patiente H ,H âgée de 22 ans , aux antécédents de tuberculose ganglionnaire en 2015 suite auquel elle à bénéficier d’une biopsie ganglionnaire cervicale qui à occasionnée une lésion du nerf spinal accessoire droit sur membre dominat ,opéré en 2018 ou elle à bénéficier d’une réparation nerveuse ,l’évolution s’est faite vers l’aggravation des signes cliniques avec douleurs devenues de plus en plus intenses et résistantes au traitement médical ,avec chute du moignon de l’épaule droite et amyotrophie du chef supérieur du muscle trapèze droit et latéralisation du bord spinal d’omoplate droit , avec limitation de l’antépulsion à 145° et abduction à 72° . La patiente opère le 9/11/2021 soit environ 4 ans post-lésionnel, à bénéficier d’un transfert musculaire selon Eden-lange modifie par Michael. Gustin.
Indolence est obtenue avec amélioration des amplitudes articulaires de l’épaule opéré. Patiente très satisfaite des résultats.
En cas de paralysé du nerf spinal accessoire, la majorité des auteurs ont conclu que la neurolyse ou la réparation nerveuse peuvent donner des bons résultats si elles sont réalisées dans les 20 mois post-lésionnels. Ils recommandent en outre le transfert musculaire Eden-Lange en cas d'échec de la neurolyse ou de la réparation, ainsi que pour les patients qui sont à plus de 20 mois post-lésionnels . Le transfert musculaire Eden-Lange donne des bons à excellents résultats fonctionnels chez 57 à 75 % des patients. La procédure Eden-Lange a subi de multiples modifications depuis sa première description en 1924 en outre la version modifiée décrite par Michael.Gustin et al .Les différentes versions de technique d’Eden-Lange ont rapporté des résultats excellents dans 59 % à 95 % des cas.
Il est important de diagnostiquer précocement une paralysie du nerf spinal accessoire avant 20 mois d’évolution en vue d’une réparation nerveuse primaire qui donne des résultats meilleurs et dans le cas d’une paralysie ancienne, le transfert musculaire classique d'Eden-Lange et les techniques modifiées peuvent apporter une indolence avec une amélioration satisfaisante des résultats fonctionnels.
P29 La prise en charge des lésions traumatiques des membres supérieurs lors du séisme d'El Haouz Maroc en 2023.
Le séisme d'El Haouz au Maroc du 8 septembre 2023, avec une magnitude de 6,9 et des pertes humaines et matérielles tragiques. L'objectif de notre étude est d'analyser le profil des patients, en se concentrant sur les lésions des membres supérieurs, et de décrire les approches de traitement adoptées
C’est une étude transversale menée au service de Traumatologie-orthopédie B du centre hospitalier universitaire Mohamed VI de Marrakech en septembre 2023 suite au séisme : nous avons pris en charge 400 lésions chez 180 blessés. Parmi eux, 109 présentaient des traumatismes du membre supérieur.
L'âge moyen des patients était de 42 ans, avec une prédominance féminine. Les traumatismes ouverts représentaient 45,8 % des cas, tandis que les fractures constituaient la majorité des lésions. Des interventions chirurgicales, telles que la fixation interne, l'amputation, et l'exploration chirurgicale des plaies, ont été effectuées sur 90 patients. Les implants orthopédiques les plus utilisés étaient les plaques-vissées, suivies de l'enclouage centromédullaire.
La planification rapide du traitement primaire dans les cinq premiers jours après le séisme est cruciale pour réduire la mortalité et la morbidité. Les femmes adultes étaient plus exposées aux blessures, soulignant la nécessité d'une préparation ciblée en matière de services de santé post-catastrophe. La fracture était la blessure dominante, justifiant la nécessité d'interventions orthopédiques. Les procédures chirurgicales ont varié au fil des jours, avec une augmentation des débridements et des amputations.
Cette étude met en lumière la diversité des lésions traumatiques des membres supérieurs après le séisme d'El Haouz en 2023. La fixation des fractures s'est avérée cruciale dans les premiers jours, soulignant l'importance de la préparation et de la mise en œuvre rapides de traitements chirurgicale en cas de catastrophe naturelle majeure.
CO116 Pseudarthrose du scaphoïde en zone 2-3 : reconstruction sous arthroscopie versus à ciel ouvert par voie radiale.
La pseudarthrose de scaphoïde est une pathologie fréquente et les techniques de traitement possibles sont multiples. Pour les pseudarthroses en zones 2 et 3 de Schernberg, la voie radiale et l’arthroscopie sont deux procédés qui rentrent en concurrence sans consensus pour choisir l’un ou l’autre. L’objectif de notre étude était donc de les comparer sur la consolidation et la récupération pour faciliter ce choix.
Nous avons comparé les populations de patients opérés à ciel ouvert par voie radiale et sous arthroscopie dans notre centre sur une période de deux ans (entre le premier janvier 2022 et le 31 décembre 2023) pour une pseudarthrose de scaphoïde en zone 2 ou 3. Pour l’ensemble de nos patients, nous avons étudié l’acquisition de la consolidation après la chirurgie et réalisé une analyse radiographique du carpe. Les patients ayant accepté d’être évalués ont permis d’obtenir des données de récupération et de fonctionnalité.
La population d’étude comprenait 54 patients dont 23 patients opérés sous arthroscopie et 31 par voie radiale. Les populations d’étude étaient similaires en dehors de différences significatives pour les travailleurs manuels (davantage dans le groupe voie radiale) et sur la zone de pseudarthrose (davantage de zone 2 dans le groupe arthroscopie). La différence n’était pas significative mais nous observions un taux de consolidation plus élevé chez les patients opérés sous arthroscopie (91,3%) que par voie radiale (74,2%). L’analyse radiographique pré et post opératoire ne montrait pas de modification significative. Dans chaque groupe, onze patients ont accepté d’être évalués cliniquement. Nous ne mettions pas en évidence de différence significative entre les deux groupes sur le plan fonctionnel, mais de meilleurs résultats en termes de force, d’amplitude, de scores fonctionnels et de reprise des activités étaient retrouvés dans le groupe arthroscopie.
Notre étude rapporte une tendance à une meilleure consolidation sous arthroscopie sans que celle-ci ne soit statistiquement significative. Sur le plan fonctionnel, nos résultats semblent indiquer une meilleure récupération dans le groupe arthroscopie. Notre principal biais concerne la comparabilité des groupes au niveau des zones de pseudarthrose et sur le délai de prise en charge mais l’ensemble de nos résultats sont concordants avec ceux de la littérature.
Nous ne mettons pas en évidence de différence significative entre les patients opérés sous arthroscopie ou par voie radiale pour une pseudarthrose de scaphoïde en zone 2 et 3 mais il semble que l’arthroscopie donne une meilleure consolidation et de meilleurs résultats fonctionnels.
P25 Rééducation précoce dans la réparation chirurgicale des tendons extenseurs de la main à l'aide de la technique WALANT.
Injuries to the flexor tendons have always received greater attention due to their complexity and their relationship with the osteofibrous tunnel, even though they are less common and of equivalent importance to those of the extensor tendons. The objective is to evaluate the functional outcomes in the repair of traumatic extensor tendon injuries of the fingers.
The selected patients had traumatic extensor tendon injuries in Verdan’s zones IV to VI from March 2021 to November 2022 and underwent tenorrhaphy using the WALANT (Wide Awake Local Anesthesia No Tourniquet) technique to assess intraoperative suture tension. In the postoperative period, they followed a rehabilitation protocol based on early movement, with immobilization using a plaster bandage. Final functional outcomes were evaluated 3 months after surgery using the Miller and Dargan scores.
The study included 37 patients, 29 men (78.4%) and 8 women (21.6%), with a mean age of 33.9 ± 4.0 years. The time from injury to surgery was 9.6 ± 2.0 days. The most affected finger was the middle finger (59.5% of cases), followed by the index finger (40.5%). The lesion zone with the highest number of occurrences was Verdan’s zone V. Most patients had excellent results for finger extension and flexion. Patients with multiple fingers affected had worse functional outcomes on Dargan scores for loss of final extension. All patients with tendon suture rupture during intraoperative evaluation had excellent functional outcomes, and no patient had poor results on either evaluated score. Three patients experienced postoperative complications.
When analyzing the final functional results after repair of the extensor tendons rehabilitated with the aid of a dynamic orthosis, we found results classified as excellent according to the Miller score for extension and flexion of the fingers. We emphasize the importance of the wrist extension position at 30 degrees and the metacarpophalangeal joints at 15 to 20 degrees of the repaired finger(s) Furthermore, the extension position prevents the unloading of force on the repaired tendon. Intraoperatively, the maximum tension of the suture can be observed without the formation of spacing between the repaired tendon stumps, which makes it possible to redo the suture if necessary.
Surgical repair of extensor tendon injuries in zones IV to VI treated with early rehabilitation yields good final functional results. The WALANT anesthetic technique allows direct visualization of suture tension during intraoperative active movement, thereby reducing the rate of postoperative complications.
CO064 Étude macroscopique et histopathologique du muscle grand pectoral chez les patients atteints de paralysie brachiale obstétricale tardive.
During our casuistry of treatment to gain external rotation (ER) of the shoulder in patients with late obstetric paralysis (OP), we observed ectoscopy morphological changes in the lower portion of the pectoralis major (PM) To accurately analyze the PM muscle in its lower region and its alterations both macroscopically and histopathologically in late cases of patients with obstetric brachial palsy.
Evaluation of samples from 5 patients with late OP with retraction of anterior shoulder structures who underwent orthopedic procedures to gain ER. Samples for histological study were collected when there was an indication of PM muscle release. Surgical Technique: After identifying the PM and visualizing its portions macroscopically, we found a lower portion with a different color that we considered to be a retraction zone. We then release this retracted portion of the muscle and this segment is removed in the proximal-distal axis for anatomopathological evaluation. Histopathological Evaluation: Equidistant cross-sections were performed with a regular thickness of approximately 2.0 mm. The evaluation was simplified and quantified in degrees of intensity of the sampled tissue (mild, moderate or severe), or variable foci of inflammatory component/fibrosis were noted along the muscular cross-sections.
In all cases, the area of muscle retraction was found along the lower PM region. After the excision of this segment and consequent release of the PM, the maneuver of passive movements of ABD and RE was repeated and a visible improvement of the ROM was observed in all cases. In the microscopic analysis, all the samples taken showed fibrotic or inflammatory tissue of varying degrees and it was verified that the latter was more intense in the proximal-distal direction.
The literature does not cite the pectoralis major muscle as one of the main structures to be released, and in many cases, its release is not included in the surgical technique. With the knowledge of such anatomical changes, we can infer that in a patient with OBPP who requires the release of retracted muscular structures to gain ER and ABD, the release of the pectoralis major muscle should be performed by excising its inferior segment, which is altered and in retraction.
In cases of OP, the inferior portion of the PM muscle can be the determining cause of its retraction. Histopathological, the lower portion of the PM shows varying degrees of fibrosis.
CO095 Décompression proximale du nerf médian au niveau du lacertus fibrosus en utilisant la technique WALANT chez les patients ayant subi une chirurgie du canal carpien infructueuse.
To assess the clinical outcomes of surgical treatment for proximal decompression of the median nerve at the Lacertus Fibrosus (LF) using the WALANT technique in individuals for whom previous treatments for Carpal Tunnel Syndrome (CTS) were unsuccessful.
This prospective analytical study includes a series of 15 cases with refractory CTS from a hand surgery service. Evaluated factors included: strength of the radial wrist flexor, deep flexor of the index finger, long thumb flexor, zero collapse test, painful palpation in the compression region, sensitivity of the palmar cutaneous branch of the median nerve, pain, and subjective satisfaction. All surgeries and assessments were performed pre- and post-operatively by the same surgeon.
The sample had an average age of under 50 years, predominantly female, with no comorbidities, and most claimed to perform professional activities requiring vigorous effort. Most patients had both CTS and LF syndrome on the dominant side. Pain was reported by all evaluated patients, and light compression was most commonly identified on electroneuromyography. The carpal tunnel's zero collapse test mostly yielded negative results, in contrast to the zero collapse at the LF, which was positive in almost the entire sample. All variables showed significant improvement (p<0.05) after the surgical approach to the LF.
Median nerve compression at the elbow can occur due to pronator syndrome, and surgical alternatives remain controversial because they involve up to seven possible compression areas and the possibility of scar and adhesion formation when performed with larger incisions. However, recent studies have shown good results using small incisions for the open release of the lacertus fibrosus, thus motivating the undertaking of new research. Nerve conduction studies are not useful in Lacertus syndrome, as they cannot diagnose compression in this area because it is dynamic and can easily be confused with other common median nerve conditions, such as carpal tunnel syndrome.
The prevalence of proximal compression of the median nerve by the Lacertus Fibrosus in patients with recurrent CTS is high. Proximal decompression surgery on the median nerve, based on the sectioning of the Lacertus Fibrosus using the WALANT technique, was effective in reducing pain, and improving strength and sensitivity in patients.
P59 Canal carpien en post-opératoire immédiat d’une FAV : Neuropathie ischémique monomélique isolée du nerf médian, à propos d’un cas et revue de la littérature.
La neuropathie ischémique monomélique (NIM) est une complication rare des fistules artério-veineuses (FAV) chez les patients dialysés. Il s'agit d'une complication appartenant au spectre du vol vasculaire, sans toutefois de signe clinique d’ischémie en distalité. Les conséquences des NIM sont graves en l'absence de prise en charge en urgence. Nous décrivons le cas d'une patiente à 4 mois d’une FAV qui consulte en chirurgie de la main pour « canal carpien ».
Patiente de 53 ans diabétique, insuffisante rénale terminale. Elle a présenté dans les suites post-opératoires immédiates une hypoesthésie systématisée dans le territoire du nerf médian avec paresthésies douloureuses, puis déficit moteur rapidement progressif au dépend du nerf médian. Elle ne présentait aucun signe d’ischémie distale. Elle a réalisé une échographie qui n’a pas retrouvé d’argument pour un syndrome de vol vasculaire au niveau de la FAV. La patiente est adressée en consultation de chirurgie après réalisation d’un EMG à 3.5 mois. L’EMG est en faveur d’une atteinte du nerf médian au niveau de la FAV en amont du coude. Une IRM du coude est réalisée qui élimine une potentielle lésion iatrogène au coude. La patiente présente un déficit complet sensitif et moteur au dépens du nerf médian. Elle présente des paresthésies très douloureuses également systématisées au territoire médian. L’examen clinique et l’EMG sont en faveur d’une absence d’atteinte des nerfs ulnaire et radial.
Le diagnostic est posé de NIM. Devant le délai dépassé entre la consultation et la réalisation de la FAV entrainant une très probable absence d’amélioration, il est retenu une abstention chirurgicale avec optimisation du traitement médical pour les douleurs neuropathiques. Absence de récupération clinique au dernier recul à 16 mois.
Il s’agit d’un cas rare de NIM avec atteinte d’un seul tronc nerveux. Nous n’avons retrouvé qu’un seul cas dans la littérature décrivant une atteinte du nerf médian isolée. Les facteurs de risque de NIM sont : FAV sur artère brachiale, diabète, sexe féminin. La NIM est une indication à reprise de la FAV en urgence pour fermeture. Le pronostic de récupération nerveuse est corrélé au délai de la reprise, avec une récupération complète possible dans les cas de chirurgie en urgence
La NIM est une complication rare des FAV qui nécessite une prise en charge en urgence. Une bonne communication et sensibilisation des chirurgiens et des néphrologues devraient améliorer le diagnostic précoce et une prise en charge optimale de la NIM.
P12 Chirurgie humanitaire pour malformations congénitales de la main à l'hôpital Leon Becerra de Guayaquil depuis 2016.
Avec l'appui de l' ONG HUMANITERRA , nous avons initié en 2017, au rythme d'une mission d'une semaine par an , la collaboration avec l'hôpital pour enfants défavorisés " Leon Becerra" de Guayaquil , ville côtière d'Equateur de plus de 2 millions d'habitants.
En Equateur, le taux de malformations congénitales est bien plus élevé qu'en Europe car le service public de santé et le contrôle prénatal y sont de qualité nettement moindre . On y observe de plus un taux de natalité rurale très élevé, sans une réglementation anti-pesticides et perturbateurs endocriniens stricte . Grâce à l'impulsion du directeur de l'hôpital , M. Ricardo Koenig , nous avons donc mis en place une mission chirurgicale , francophone , gratuite et ouverte à tous . Une large communication dans les médias et les réseaux sociaux permet de prévenir les patients et leurs familles .
Jusqu'à 50 interventions sont effectuées dans la semaine, recouvrant tout le spectre des malformations du membre supérieur : formation, duplication, différenciation, croissance ... Le relais chirurgical est assuré localement par le professeur équatorien Dr Carlos Bodero qui , avec ses étudiants de spécialité (en chirurgie plastique et de la main), assure le suivi post-opératoire .
Afin d'aller à l'avenir vers une prise en charge sur place de ce type de malformations , nous mettons en œuvre une collaboration inter -universitaire, avec des projets d'échanges d'internes . La situation de guerre interne contre le narcotrafic rend les missions un risque certain, nous sommes accompagnés par un chauffeur pour nos déplacements et des gardes armés protègent l'enceinte hospitalière du "Leon Becerra", dans un quartier défavorisé de Guayaquil.
L'aide à la population locale nous a semblé le moteur principal. Nous avons développé une relation de travail soutenue dans la durée et à vocation de se poursuivre.
P20 Equivalent d’arthrodèse quatre os pour la prise en charge d’une SLAC lesion dans le cadre d’une synostose luno-triquetrale : cas-clinique.
Nous rapportons le premier cas de SLAC lésion stade 3 sur synostose luno-triquetrale complète. La patiente a bénéficié d’un équivalent d’arthrodèse 4 os et nous rapportons les résultats du traitement un 6 mois.
Il s’agissait d’une patiente antillaise de 60 ans présentant une SLAC lesion stade 3 sur synostose complète stade 3 de De Minnaar au poignet droit se plaignant de douleurs, de raideurs et de perte de force à 16% en échec de traitement médical. Le score PRWE était à 78/100 en pré opératoire. Nous avons réalisé un équivalent d’arthrodèse 4 os par 2 vis axiales et scaphoïdectomie.
La fusion a été acquise à 4 mois et la patiente présentait un résultat satisfaisant à 6 mois avec des amplitudes en flexion/extension à 50/80 vs 80/90, une force à 84% et un score PRWE à 12 points.
Ces résultats sont meilleurs que ceux de la littérature pour les techniques classiques avec notamment une flexion/extension moyenne à 29/0/30, une force moyenne était à 52% et un score moyen PRWE à 30. La rigidité luno-triquetrale pourrait être un facteur prédisposant à la disjonction scapho-lunaire traumatique. Les synostoses du carpe sont plus répandues dans la population afro-antillaise sans qu’un facteur génétique soit clairement identifié. Ces atteintes sont généralement asymptomatiques.
Notre article est le premier à rapporter la prise en charge d’une SLAC lesion stade 3 sur synostose luno-triquetrale. L’arthodèse 4 os par deux vis avec scaphoidectomie donne un résultat très satisfaisant au regard de la littérature.
CO128 Prise en charge percutanée des fractures articulaires des bases de phalanges avec enfoncement central.
Le traitement des fractures articulaires déplacées de la base des phalanges peut s’avérer complexe. La bonne prise en charge de ces fractures conditionne le résultat fonctionnel à court terme et le risque d’arthrose à long terme. La prise en charge à foyer ouvert est parfois complexe. Le traitement orthopédique ou le fixateur externe ne permettent pas la réduction d’un pavé central. L’objectif de ce travail est d’évaluer les résultats d’une technique peut invasive des fractures avec enfoncement d’un pavé central des fractures de base de phalange.
Cette étude clinique est une série de 5 patients présentant des fractures articulaires déplacées avec enfoncement d’un pavé central d’indication chirurgicale. La méthode consiste en un traitement percutané avec relèvement du pavé central par broche de 18/10 épointée centro-médullaire et stabilisation du pavé articulaire par broches ou vis de soutient sous contrôle scopique. Les patients sont pris en charge en urgence (dans les 7 jours suivant le traumatisme) pour une prise ne charge sous ALR au bloc opératoire. Ils sont revus à 7 jours, 21 jours post opératoires et le matériel est retiré entre 6 et 12 semaines post opératoires.
Les résultats montrent une bonne consolidation osseuse du pavé central et un résultat fonctionnel très satisfaisant chez l’ensemble des patients de la série.
Cette méthode chirurgicale, inspirée de la prise en charge des fractures du plateau tibial, est simple, rapide, peut invasive. Elle évite les prises en charge à ciel ouverte de type gun-shot ou les chirurgies ligamentaires associées. La récupération fonctionnelle est plus rapide et le risque d’enraidissement réduit.
La réduction du pavé central par une broche centro-médullaire percutanée avant stabilisation, dans les fractures articulaires de la base des phalanges avec pavé central enfoncé, semble une bonne alternative chirurgicale au traitement à ciel ouvert.
P32 Volumineuse chéloïde multirécidivante de la paume de la main et substitut collagénique : une possibilité thérapeutique ?
La chéloïde revêt un statut particulier : de physiopathologie mal connue, et de réponses imprévisibles aux traitements, elle représente un défi médicochirurgical. La paume de la main demeure de plus une localisation difficile : sans excédent cutané permettant une fermeture directe en cas d’importantes pertes de substances, et le besoin de rester creuse limitant le resurfaçage par lambeau qui entrainerait un encombrement certain. Les substituts collagéniques comme outil de couverture d’une résection de chéloïde ont été peu étudiés dans la littérature. Dans cette communication nous rapportons l’expérience d’un cas de chéloïde multirécidivante de la paume de main traitée par substitut collagénique et radiothérapie.
Nous présentons le cas d’une femme de 63 ans, caucasienne, opérée initialement d’une maladie de Dupuytren du 4ieme rayon. Les prises en charges médicochirurgicales en échec seront détaillées. Le protocole chirurgical d’excision – couverture par substitut collagénique – radiothérapie sera expliqué, ainsi que la prise en charge post opératoire en kinésithérapie. Les résultats esthétiques et fonctionnels seront présentés.
La patiente avait subi plusieurs tentatives chirurgicales (injection de corticoïdes, trois chirurgies avec section de bride et résection de chéloïde avec couverture par greffe de peau totale et vêtement compressif) sur 4 ans. A chaque fois, la cicatrisation est particulièrement lente, incomplète, et chéloïdienne sur la voie d’abord conduisant à un flessum des articulations métacarpophalangiennes des 4e et 5e doigts d’environ 90°, et une gêne fonctionnelle importante. Une ultime prise en charge multidisciplinaire par résection chéloïdienne large en zone saine jusqu’aux éléments nobles, et couverture de ceux-ci par substitut collagénique, et radiothérapie externe (post-opératoire immédiate et quotidienne, 18 Gy en 9 fractions de 2 Gy) a été réalisée, puis une couverture par greffe de peau mince a suivi à 3 semaines. La cicatrisation a été acquise sans difficulté ni retard. A 1 an post opératoire, les résultats fonctionnels et esthétiques sont satisfaisants, sans récidive. L’ouverture complète de tous les doigts est maintenant possible.
Les chéloïdes de la paume de la main sont rares dans la littérature, et leur traitement est difficile. L’utilisation des substituts collagéniques pour couvrir les structures nobles de la main est peu étudiée dans la littérature, mais fait partie de l’arsenal thérapeutique et peut être associée à une radiothérapie adjuvante pour réduire les risques de récidive.
CO055 Morbidity of surgical techniques for radioscapholunate fusion in radiocarpal osteoarthritis.
Radioscapholunate (RSL) arthrodesis is a treatment option for radiocarpal osteoarthritis in conditions such as post traumatic osteoarthritis after intra-articular distal radius fracture, stage 2 SLAC wrist, Kienbock’s disease, and rheumatoid arthritis. Fusion can be achieved by various techniques such as fixation by K-wires, staples, plates and screws, with or without bone grafting, with no standard fixation technique currently established. We performed a retrospective analysis of patients treated with radioscapholunate fusion in our institution to analyze the morbidity of the different surgical techniques.
We performed a retrospective data analysis of patients treated with RSL fusion for radiocarpal osteoarthritis in our institution between 2013 and 2023.
20 patients underwent RSL fusion; 3 with rheumatoid arthritis and 17 with post-traumatic radiocarpal osteoarthritis. Fixation was performed with screws in 11 cases (55%), with plates and screws in 6 cases (30%) and with plates in 3 cases (15%). In 17 cases (85%), bone graft was inserted in the fusion zone, mostly from distal radius (25%) or iliac crest (20%). The mean range of motion (ROM) of the affected wrist decreased from 81° preoperatively to 53° postoperatively, grip strength decreased from 25 kg preoperatively to 21 kg postoperatively. 8 cases (40%) showed a total of 11 complications during follow up, all of them were revised surgically. The most common complications were conflict of hardware with soft tissue or joint surface (36%, 4 cases), followed by non-union and pancarpal arthritis (each 18%, 2 cases), one seroma of the iliac crest, one lunohamatal conflict and one tendon irritation. 2.4 mm plates were used for fusion in 3 of the 4 cases suffering from conflict with the hardware. Both cases of non-union occurred in heavy smokers with over 30 pack years.
We observed a slightly higher fusion rate of 90% compared to the literature, with only two cases of non-union heavy smokers. There was no significant difference in complication rate or severity between the surgical techniques, however the majority of the complications were observed in patients treated with dorsal plates as fusion material. This can be explained by the hardware prominence, which causes conflict and irritation of the surrounding tissue.
Hardware-related complications, non-union and pancarpal osteoarthritis remain the main problems in RSL fusion. The hardware prominence can increase the risk of conflict with the surrounding soft tissue. We therefore recommend the use of screws or anatomically adapted low-profile plates for fusion.
VF02 How I do the Triangular Fibrocartilage Reconstruction Using Vicente Catarrala’s Modified Technique: A Low-Cost Alternative.
Triangular fibrocartilage (TFCC) injury is a condition that can lead to wrist instability and pain, often requiring surgical intervention to restore proper function. Vicente Catarrala’s technique (2022) is widely recognized as an effective method for all arthroscopic TFCC reconstruction. However, the high cost of the materials involved can limit its applicability in certain clinical settings. This video presentation introduces a modified TFCC reconstruction technique using an autologous graft from the palmaris longus or brachioradialis tendon, which reduces costs by up to 30%, with only a 20% increase in surgical time. The purpose of this video is to demonstrate the execution of this technique and highlight its economic advantages without compromising functional outcomes.
The modified technique employs an autologous graft from the palmaris longus or brachioradialis tendon. The graft is passed around the radius through trans osseous tunnels and fixed to the ulna, also using trans osseous tunnels. Fixation is achieved with a single anchor point, simplifying the procedure compared to the original technique. The video provides a detailed step-by-step demonstration of the surgery, from graft preparation to final fixation. This modification aims to maintain wrist stability and functionality while significantly reducing the cost of materials used.
The modified technique proved effective in replicating the functional outcomes of established methods, providing adequate wrist stability and a satisfactory return to function. Although surgical time increased by approximately 20%, the cost reduction was substantial, reaching up to 30% compared to Vicente Catarrala’s traditional technique. The video also emphasizes the simplicity of the modification, which eliminates the need for expensive materials or additional devices.
The modification of Vicente Catarrala’s technique, which utilizes an autologous graft and a single fixation point, offers a viable and cost-effective alternative for TFCC reconstruction. While the surgical time is slightly longer, the material cost savings justify adopting this technique in scenarios where cost is a limiting factor. Moreover, the technique preserves functional efficacy, making it an attractive option for hand surgeons in various clinical contexts.
The modified TFCC reconstruction technique demonstrated in this video provides an economical and effective solution, with functional results comparable to established techniques. The significant reduction in costs, without compromising functionality, makes this approach a valuable option in resource-limited environments.
VF03 How I do Transosseous Arthroscopic Reconstruction of the Scapholunate Ligament Using a Flexor Carpi Radialis Tendon Graft: A Low-Cost Alternative.
Scapholunate ligament reconstruction poses a significant challenge in hand surgery, particularly in chronic cases or following failed previous treatments. Arthroscopic techniques have gained popularity as they offer reduced morbidity and faster recovery times. This video introduces a novel transosseous arthroscopic approach using a flexor carpi radialis tendon graft for scapholunate ligament reconstruction.
An arthroscopic reconstruction of the scapholunate ligament was performed using a flexor carpi radialis tendon graft. The graft was passed through transosseous tunnels in the scaphoid and lunate, with fixation to the radius. The technique involved the use of a suture anchor with FiberWire, a metallic screw with a washer, and a Kirschner wire. Surgical time, functional outcomes, and the overall cost of the procedure were compared to established techniques.
Surgical time was approximately 25% longer compared to established techniques. However, functional outcomes, as measured by the QuickDASH score, were comparable to traditional methods. Additionally, the total cost of the procedure was 31% lower than that of established techniques, without compromising treatment efficacy.
The described transosseous arthroscopic technique offers a viable alternative for scapholunate ligament reconstruction, with functional results comparable to established techniques. The increased surgical time can be attributed to the learning curve associated with the arthroscopic approach and graft manipulation. Nonetheless, the significant cost reduction presents a notable advantage, particularly in healthcare systems with limited resources.
Transosseous arthroscopic reconstruction of the scapholunate ligament using a flexor carpi radialis tendon graft is an effective technique, yielding functional outcomes similar to established methods while significantly reducing costs. This surgical video demonstrates the feasibility of the technique and may serve as an appealing option for surgeons seeking less invasive and more cost-effective alternatives for scapholunate ligament reconstruction.
CO039 Arthroscopic Management of Thumb Carpometacarpal Arthritis: Experience with Established Techniques and Low-Cost Adaptations.
Thumb carpometacarpal (CMC) arthritis is a degenerative condition that significantly impacts hand function, causing pain and functional limitations. Arthroscopic treatment has gained prominence for being minimally invasive and offering faster functional recovery. This study reports the experience of a surgeon in managing CMC arthritis arthroscopically, utilizing both established techniques and low-cost adaptations, applied in over 150 patients between 2016 and 2024.
A total of 150 cases of CMC arthritis treated arthroscopically were analyzed, with patients classified according to the severity of osteoarthritis .The techniques employed included synovectomy and arthroscopic ligament and joint capsule shrinkage for early-stage cases. For more advanced joint degeneration, procedures such as hemitrapezectomy with k-wire arthrodiastasis, hemitrapezectomy with ligament reconstruction (P. Desmoineaux et al. 2012), or suture-button suspensionplasty, as well as low-cost adaptations, were performed. After 2020, the arthrodiastasis technique was discontinued. Outcomes were assessed using QuickDASH and VAS functional scores, along with surgical time, costs, and morbidity.
Although the low-cost techniques required greater technical skill from the surgeon, they resulted in up to 40% savings in operational costs. Surgical time was, on average, 15% longer compared to conventional techniques, but without an increase in postoperative morbidity. The QuickDASH and VAS functional scores showed significant improvement in functional recovery, with similar results between the established techniques and the low-cost modifications. The arthrodiastasis technique was abandoned after 2020 due to the prolonged recovery time.
Low-cost adaptations for the arthroscopic management of CMC arthritis proved to be both viable and effective, particularly in financially constrained settings. Although surgical time was slightly longer, the reduction in costs without compromising functional outcomes justifies the use of these techniques. The discontinuation of arthrodiastasis reflects the pursuit of more effective procedures.
Arthroscopic management of thumb CMC arthritis, utilizing both established techniques and low-cost adaptations, offers an effective approach with favorable functional outcomes and reduced costs. Proper patient selection and the surgeon's technical expertise are critical to the success of the treatment.
CO103 Suivi prospectif long de 60 duplications MP du pouce traitées par « Croissance Dirigée » sans brochage: amélioration des mobilités et prévention des désaxations secondaires.
Avec le temps long, les duplications Wassel IV du pouce se compliquent de raideur et de désaxation. Les techniques princeps comportent un abord dorsal ou latéral, et une correction osseuse des déformations. 42% des séries rapportent une déviation secondaire, de survenue retardée après 5 ans. Les déséquilibres tendineux ont été démontrés précocément. Cela justifie de repenser le traitement de cette malformation complexe. Nos objectifs sont au contraire de reconstruire un pouce adulte axé et mobile
Nous présentons 60 duplications MP consécutives traitées selon le principe de « Croissance Dirigée ». Cette approche dynamique repose sur le rééquilibrage tendineux précoce, et suffisant. Cela suppose un jeu tendineux actif et passif libre. Les brides et adhérences sont reprises précocément, car le glissement des tendons conditionne la réaxation. Nous décrivons une voie hélicoïdale, l’abord systématique du canal digital, et détaillons les astuces d’une reconstruction sans ostéotomie. Nous cherchons à montrer qu’il vaut mieux accepter une clinodactylie résiduelle de 20°, faire l’économie des ostéotomies pour préserver le glissement tendineux et confier la réaxation à la croissance.
Nos observations sont que: ⁃ Les classifications ont un intérêt relatif. Le concept de continuum tératoloqique est plus fidèle à la réalité. ⁃ Les anomalie tendineuses sont constantes, y compris des «4 rud ». ⁃ Les abords dorsaux et la « chirurgie des radios » sont obsolètes. On ne peut recentrer un fléchisseur par voie dorsale. Les ostéotomies sont source d’adhérences, le brochage antinomique avec le glissement tendineux
Les chirurgiens pédiatres savent qu’une technique doit être évaluée en fin de croissance. Nous avançons et validons avec un recul long (1-30 ans) qu’une balance tendineuse équilibrée peut corriger les déformations angulaires par la seule croissance, à condition de ne pas brocher. Le glissement tendineux qui rend possible cette réaxation est essentiel et amène à faire l’économie des ostéotomies, même pour une clinodactylie importante
Nous avons regroupé ces principes en un protocole de rupture, appelé « Croissance Dirigée » sans brochage. Nous observons que la réaxation du pouce a lieu précocément dans les premières années, d'autant plus vite que le doigt est mobile. En cas de bride ou de fixité du tendon fléchisseur la reprise précoce rétablit le glissement tendineux. La flexion, principal enjeu, est améliorée avec une courbe de progression liée à la qualité de reconstruction du canal digital. Le suivi prospectif valide cette approche dynamique : pouces plus mobiles, fonctionnels et finalement normo-axés avec un recul long.
VF05 Aplasies radiales grade 3 : reconnaître les formes avec résidu radial distal, particularités de la radialisation.
Les aplasies radiales Baynes 3, ont été peu étudiées. L'élément radial peut être proximal ou distal mais son existence, loin d’augmenter la fonction de l’avant bras crée une difficulté chirurgicale supplémentaire pour la distraction puis l’alignement. Nous individualisons une forme comportant une épiphyse radiale distale, qu’il est possible de transloquer sous la diaphyse de l’ulna, ce qui améliore la dynamique de la radialisation
Nous analysons rétrospectivement les causes des mauvais résultats des aplasies radiales grades 3 et décrivons une forme peu connue comportant une épiphyse radiale distale Nous avons translaté deux fois la diaphyse ulnaire sur la physe radiale par une ostéotomie au col de l’ulna, en laissant in situ le noyau ulnaire distal, sans arthrotomie carpienne et nous avons aligné le carpe, l’épiphyse radiale et l’ulna par une broche totale comme pour une radialisation
Les types 3 avec radius proximal sont faussement plus simples que les types 4, car l’ anlage fibreux distal limite la distraction progressive et complique la radialisation, Les types 3 avec épiphyse radiale distale sont facilement confondus chez l’enfant jeune avec un grade 4 car l’épiphyse n’est pas encore ossifiée. Cette forme répond plus difficilement à la distraction. Elle n’est le plus souvent reconnue que lors de la tentative de radialisation, car elle empêche l’alignement du carpe et de l’ulna. Nous avons constaté que la correction du poignet était grandement facilitée par le transfert de l'ulna sur le noyau radial distal, et avons eu la surprise les deux fois de voir s’ossifier un néo ulna généré par le périoste laissé in situ. Nous avons ainsi créé, de façon fortuite, un avant bras en Y , qui parait stabiliser correctement le poignet avec un recul de moyen
Peu de publications analysent spécifiquement les grades 3. Certaines rapportent une reconstruction du radius distal par transfert libre, mais c’est ignorer les rapports de force musculaires et les principes de croissance dirigée: c'est une "chirurgie des radios". La radialisation est un concept de rupture. Ses limites sont le déséquilibre persistant entre les muscles radialisés et la prédominance des fléchisseurs ( grades 3-4).
Nous avons isolé un type d'aplasie radiale Baynes 3 mal connu, avec épiphyse distale et adapté la technique de radialisation. Le transfert de la diaphyse ulnaire sur l'épiphyse radiale distale, laissant l'ulna distal en place, a créé de façon inattendue un avant bras en Y, et surtout amélioré la dynamique de croissance par médialisation des tendons fléchisseurs
P66 Traitement arthroscopique des fractures de la tête radiale (Masson II) par résection partielle de la tête radiale : à propos de 3 cas.
Les fractures de la tête et du col du radius représentent 1,5 à 4 % de l'ensemble des fractures. Les fractures non déplacées ou peu déplacées peuvent généralement être traitées de manière non chirurgicale avec des résultats satisfaisants, tandis que les fractures déplacées ou comminutives nécessitent souvent une intervention chirurgicale. En cas de fracture partielle de la tête radiale (Mason II) avec migration fragmentaire au sein de l’articulation, il est possible de traiter par arthroscopie ces fractures considérant le fragment comme un corps étranger intra-articulaire. Nous rapportons 3 cas de traitement arthroscopique de ce type de fracture.
Il s’agit de 3 patientes âgées de 58, 62 et 78 ans qui ont présenté une fracture de la tête radiale Mason type II avec migration intra-articulaire d’un fragment capital représentant un quart à un tier du volume de la tête radiale. L’indication opératoire c’est porté vers une résection arthroscopique du fragment flottant. L’acte chirurgical ayant eu lieu d’une semaine à trois semaines après l’accident. Les interventions se sont déroulées selon le même protocole pour les trois patientes, sous anesthésie loco-régionale et garrot pneumatique à l’aide d’une instrumentation de 4 mm de diamètre (type instrumentation d’arthroscopie épaule). Une immobilisation de 10 jours fut préconisée suivi par une rééducation précoce passive et active.
Pour deux patientes, le recul est de 6 ans et de 6 mois pour la dernière. Le score d’incapacité (Quick-DASH) est de 22 (12-44). Au dernier recul, la supination moyenne est de 70° et la pronation est de 75°. Il n'y a eu aucune complication.
Les fractures partielles isolées de la tête radiale avec un déplacement supérieur à 2 mm présentent une indication chirurgicale avec des vis ou par broches, bien qu'il y ait un manque de preuves dans la littérature de supériorité technique. Les fractures partielles de la tête radiale représentent des fractures articulaires. La restauration de la congruence articulaire est donc un facteur majeur dans la prévention d’arthrose post-traumatique. Cependant il est possible d’exclure un petit fragment articulaire sans altérer la fonction du coude.
La technique est sûre et efficace et donne des résultats similaires à l'excision ouverte, mais avec les avantages supplémentaires à court terme est représenté par une diminution de la morbidité chirurgicale, permettant une guérison plus précoce et une rééducation accélérée.
P69 Conservation de l’extension indépendante de l’index après transfert du tendon de son extenseur propre.
L’extensor indicis proprius (EIP) est régulièrement utilisé comme muscle donneur dans des techniques de transferts tendineux dans le but de restaurer l’extension du pouce ou l’opposition. Or l’EIP est le supposé être le muscle responsable de l’indépendance de l’extension de l’index. Nous avons mené une étude clinique rétrospective et anatomique afin premièrement de vérifier si les patients opérés présentaient un déficit d’indépendance d’extension de leur index, et deuxièmement si les caractéristiques anatomiques de l’extensor digitorum communis permeIaient d’expliquer une éventuelle conservation de ceIe indépendance.
Au cours d’une première étude clinique rétrospective bicentrique, une série de 27 patients ayant eu un transfert de l’EIP a répondu à un questionnaire à la recherche d’une gêne fonctionnelle à l’index et nous a transmis des photographies des deux mains de profil, poings fermés, index en extension. Puis la dissection de dix membres supérieurs frais nous a permis d’étudier l’innervation du muscle extensor digitorum communis ainsi que le type de juncturae tendinae entre les tendons de ce muscle destinés respectivement à l’index et au majeur selon la classification de Von Schroeder.
Parmi les 27 patients retenus, et au recul minimum de 8 mois, 2 patients rapportaient une diminution de la dextérité de leur index sans conséquence dans leurs activités quotidiennes et seuls 3 percevaient leur index comme différent d’avant l’intervention. Aucun ne rapportait de perte de force ou d’amplitude de mouvement. Sur les photographies, un seul patient présentait une différence d’extension isolée de l’index comparativement au côté opposé (d’environ 10 degrés). L’étude cadavérique a permis de meIre en évidence une innervation spécifique du chef de l’extensor digitorum communis destiné à l’index, ainsi qu’une junctura tendinae systématiquement grêle (Von Shröder type I) entre les tendons extenseurs destinés respectivement à l’index et au majeur.
Les paramètres étudiés dans cette études manquent d'objectivité et de mesure quantifiable, ils rejoignent cependant davantage l'aspect fonctionnel de la main. La notion d''indépendance' d'un doigt est peu consensuelle et difficile à formaliser alors que c'est une notion commune. Les enseignements les plus classiques, en matière de biomécanique de la main, au sujet des rôles respectifs de l'EIP et de l'EDC doivent être remis en question.
Le sacrifice du tendon de l’EIP n’entraîne pas de perte de l’indépendance de l’index - ceci confirmant que le transfert de ce tendon peut être réalisé sans crainte d’entraver cette fonction. Ceci pourrait s’expliquer par certaines caractéristiques anatomiques du chef de l’extensor digitorum communis destiné à l’index.
COG28 - Le QuickDASH : Fiabilité dans l'évaluation du syndrome du canal carpien.
Le QuickDASH est un questionnaire d’auto-évaluation subjective de la capacité fonctionnelle des membres supérieurs, dérivé du DASH score. Bien que ses propriétés statistiques globales aient été largement étudiées, aucune analyse de la fiabilité des réponses à chacune de ses questions n’a été réalisée à notre connaissance. Cette étude vise à évaluer spécifiquement la fiabilité des réponses aux questions du QuickDASH. Nous formulons l’hypothèse que la fiabilité des réponses est insuffisante et que plusieurs facteurs liés au patient, au praticien ou au test lui-même peuvent en être responsables.
Cette étude monocentrique, non-interventionnelle, a été menée sur des patients opérés ou en attente de chirurgie pour un syndrome du canal carpien entre juillet 2023 et mars 2024. Les patients ont été répartis en deux groupes : pré-opératoire et post-opératoire. Un questionnaire QuickDASH leur a été administré trois fois par voie électronique. Les paramètres démographiques des patients et les détails concernant leur syndrome du canal carpien ont été collectés.
Soixante patients ont été inclus dans l’étude, équitablement répartis entre les groupes pré-opératoire et post-opératoire. Les réponses au questionnaire QuickDASH ont été analysées pour chaque question afin de déterminer la fiabilité avec un indice de corrélation intra-classe (ICC). L’ICC total pour le QuickDASH a été de 93% pour le groupe pré-opératoire, de 87% pour le groupe post-opératoire et de 92% pour l’ensemble de la population étudiée. Certaines questions ont montré des ICC ≤ 75, 5 questions sur les 11 dans le groupe préopératoire et 7 dans le groupe post-opératoire.
La fiabilité globale du QuickDASH observée dans cette étude est comparable à celle rapportée dans la littérature. Cependant, l’analyse par item met en lumière un manque de fiabilité des réponses à plusieurs questions rendant plus aléatoire son interprétation.
VF07 Neurolyse du nerf radial et allongement des épicondyliens latéraux.
En cas d’épicondylite latérale rebelle au traitement médical avec syndrome tronculaire de la branche profonde du nerf radial, on peut être amener à réaliser une libération du nerf radial associée à un allongement des épicondyliens latéraux.
Le premier temps consistera en une neurolyse du nerf radial. Celle-ci s’effectuera par abord postéro-latéral via une incision cutanée réalisée au tiers proximal d’une ligne imaginaire allant de l’épicondyle à la styloïde radiale. Après ouverture de l’aponévrose anté-brachiale, les extenseurs radiaux du carpe seront progressivement ruginés du plan aponévrotique permettant d’accéder au faisceau superficiel du supinateur. Il sera ensuite réalisé une fasciotomie du plan aponévrotique libérant l’espace du faisceau superficiel du supinateur et permettant le repérage de la branche profonde du nerf radial. L’arcade de Fröhse peut être sectionnée. La libération de la branche profonde du nerf radial est poursuivie en effectuant une une myotomie du faisceau superficiel du muscle supinateur sur toute sa hauteur de façon à obtenir une libération complète du nerf. Dans un second temps, on peut procéder à l’allongement en zone musculo-aponévrotique des épicondyliens latéraux en regard du niveau où la branche profonde du nerf radial pénètre sous l’arcade du muscle supinateur, tout en conservant la continuité des masses musculaires. On réalise pour cela une incision transversale de l’aponévrose de l’extenseur commun des doigts et de l’extenseur ulnaire du carpe, à environ 5 cm de l’épicondyle, permettant d’obtenir un allongement d’environ 1 cm et d’accéder à l’extenseur propre du 5ème rayon qui est également allongé. Dès le post-opératoire immédiat, le patient est encouragé à mobiliser son membre supérieur sans restriction, ni immobilisation notamment du poignet.
P56 Ostéome ostéoïde du scaphoïde : à propos d'un cas et revue de la littérature.
L'ostéome ostéoïde est une lésion bénigne hautement vascularisée, décrite pour la première fois par Jaffe en 1935. Il se caractérise par un petit foyer d'hyperactivité ostéoblastique entouré d'une couronne d'os condensé. La localisation au niveau de la main représente 10 % des cas, le carpe étant rarement concerné.
Nous rapportons un cas d'ostéome ostéoïde du scaphoïde chez un patient de 23 ans avec une bonne évolution clinique.
Un homme de 23 ans, sans antécédents pathologiques notables, consulte pour une douleur intense du poignet droit, surtout nocturne, sans notion de traumatisme. L'état général est conservé. L'examen clinique a révélé des douleurs à la mobilisation passive et active du poignet droit, ainsi qu'une limitation de la mobilité. Le bilan radiologique, comprenant une radiographie standard de la main droite en face et profil, a montré une image lacunaire au niveau de l'os scaphoïde, complétée par un scanner de la main qui a révélé un nidus avec une petite image lacunaire corticale au niveau de l'os scaphoïde et une condensation périphérique. Le patient a été opéré par un abord antérieur du poignet, avec un curetage et un comblement par du spongieux prélevé du tubercule de Lister. L'examen histologique a confirmé la présence d'un ostéome ostéoïde. En post-opératoire, une immobilisation par une manchette plâtrée prenant le pouce pendant huit semaines a été réalisée. Les suites opératoires ont été simples, avec disparition des douleurs. À une année de recul, le patient est satisfait avec un poignet indolore et une récupération des amplitudes articulaires. Le bilan radiologique montre une bonne intégration osseuse et l'absence de récidive.
L'ostéome ostéoïde est une tumeur bénigne ostéoblastique touchant toutes les tranches d'âge, avec une prédilection pour la deuxième décennie. Sa localisation au niveau de la main reste rare. Une douleur locale, à recrudescence nocturne et sensible aux salicylés, est caractéristique de la lésion. La recherche d'une exérèse complète du nidus est nécessaire pour guérir le patient et éviter les récidives. Le traitement de référence est la chirurgie à ciel ouvert, avec une mini-exérèse en bloc emportant le nidus et une petite zone de condensation périphérique.
L'ostéome ostéoïde est une tumeur bénigne qui affecte principalement les os longs. Son incidence au niveau de la main est rare. La clinique peu spécifique, associée à une localisation et à une présentation radiologique atypique, rendent souvent le diagnostic difficile et retardé. Le traitement principal est chirurgical.
P57 Pronostic fonctionnel des "e;ring fingers"e; après traitement chirurgical conservateur : à propos de 35 cas.
L'accident du "ring finger" impliquant l'arrachement du doigt par un anneau est fréquent. Ce type d'accident survient lorsque l'anneau se coince accidentellement sur un point fixe et que le doigt est tordu sous le poids du corps. Notre objectif est de discuter des différentes alternatives thérapeutiques et de mettre en lumière l'importance d'une prise en charge pluridisciplinaire.
Étude rétrospective descriptive et analytique portant sur 35 patients présentant un accident du "ring finger", traités chirurgicalement sur une période de 10 ans, de janvier 2014 à janvier 2024. Analyse des paramètres épidémiologiques, étiologiques, cliniques, paracliniques, thérapeutiques et évolutifs.
Plusieurs techniques ont été employées. Nous avons principalement utilisé des lambeaux à distance, tels que le lambeau inguinal de Mac Gregor et le lambeau de deuxième intention. Parmi les lambeaux digitaux, nous avons appliqué le lambeau en drapeau et le lambeau intermétacarpien dorsal. Les résultats étaient satisfaisants dans 85 % des cas, avec une récupération partielle de la mobilité dans 35 % des cas.
Le tirage d'un anneau sur un doigt provoque une avulsion tissulaire, contrairement à la section d'un doigt par un objet pointu. Les approches thérapeutiques sont variées, et la couverture cutanée revêt une importance cruciale pour prévenir la nécrose du tissu sous-jacent. Plusieurs types de lambeaux sont décrits dans la littérature. Avec l'avènement de la microchirurgie, plusieurs équipes ont expérimenté la réimplantation, bien que dans les cas avancés, l'amputation soit parfois préférée, principalement pour des raisons esthétiques et psychologiques. Les blessures à la main ont des répercussions psychologiques significatives en raison du traumatisme subi, entraînant une perte fonctionnelle ainsi que des altérations de l'estime de soi.
Les lésions des "ring fingers" demeurent graves avec un pronostic souvent sombre malgré les avancées de la microchirurgie, soulignant ainsi la nécessité de renforcer la prévention. Il est également crucial de souligner l'importance d'une prise en charge pluridisciplinaire d'urgence.
CO120 Flexor tendon repair in a socially deprived population : a retrospective cohort study.
Concerning patients suffering from social deprivation, access to hand therapy is often limited. Consequences of non-adherence to the post-operative protocol after flexor tendon repair can be devastating, such as secondary rupture, infection, and limited range of motion. The purpose of this study was to compare the outcomes of flexor tendon repair between socially deprived patients and those who weren’t.
We retrospectively analyzed a cohort of 122 patients who presented flexor tendon injuries, surgically repaired between January 2021 and January 2023. All the care took place at a single public institution where socially deprived patients benefit from free consultations, physical therapy, dressing changes and thermoformed splints.
We found a shorter length of follow up (1.82 vs. 4.77 months), a higher number of lost to follow up in the socially deprived group (55% vs 33%), a lower compliance to splint wear (60% vs 82%) and physical therapy (38% vs 70%). There were more postoperative infections in socially deprived patients we could follow than in the socially integrated group (8% vs 0%). There were no significant differences in terms of range of motion nor repeat surgery (25% vs 16%) amongst those who had at least two months follow up.
French public hospitals accept patients without insurance. Although these infrastructures require elevated expenses from the healthcare system, these seem necessary from a humanist point of view. An interesting complement to the results we observed is the analysis of the differences in expenses incurred by the inability of socially deprived patients to return to work, and the expenses that a prolonged hospital stay in order to educate the patient on physical therapy and wound dressing would represent. Indeed, a 4-to-5-day hospital stay during which the patient meets with a translator, learns flexor tendon repair rehabilitation protocol with the inhouse physical therapist and wound dressings would help with better return to work conditions, estimated at 13,414 €. When compared to the risk of job loss, long term social disability benefits, decline in quality of life and economical sustainability a few days hospitalization could seem beneficial in certain situations.
In conclusion, although comprehensive post-operative care is free, socially deprived patients have lower rates of follow up, and more post operative infections. Nevertheless, the real difference in outcomes remains unclear, as there is a large number of lost to follow-up in the socially deprived group.
P26 Etude épidémiologique des morsures de chiens et chats touchant la main et le membre supérieur en population adulte et infantile.
Les morsures d’animaux touchant le membre supérieur sont un motif fréquent de passage aux urgences. Il s’agit de pathologies graves, il est capital d’en connaître l’épidémiologie pour mettre en place une stratégie de prévention adaptée. Les cohortes épidémiologiques françaises datent de plusieurs dizaines d’années. Les bonnes pratiques recommandent une prise en charge au bloc opératoire pour le parage et l’exploration de la plaie. Au quotidien, ces recommandations peuvent être difficiles à mettre en œuvre. Toute morsure de chien doit être déclarée par le soignant au premier contact du patient. Cette déclaration n’est que très peu réalisée. Les objectifs sont de : -Réaliser une étude épidémiologique en population adulte et pédiatrique des morsures de la main. -Faire une mise au point des bonnes pratiques de la prise en charge des morsures de la main -Proposer une méthodologie simplifiée de déclaration hospitalière des morsures.
Détermination de l’épidémiologie et des prises en charge réalisées en population pédiatrique et adulte par le croisement des données d’EDSan (entrepôt de donnée de santé normand) et des dossiers médicaux pseudanonymisés. Ont été inclus dans l’étude toutes les victimes d’une morsure animale du membre supérieur au sein du CHU de ROUEN de 2013 à 2023. Seront étudiées les caractéristiques épidémiologiques, le nombre de séjours et parmi eux, ceux comprenant une prise en charge chirurgicale.
Il a été retrouvé un total de morsures ayant entrainé 2274 séjours dont 578 (25,4%) ont bénéficié d’un acte chirurgical et seulement 212 (9,3%) ont été réalisés au bloc opératoire. 138 patients pédiatriques ont présenté 151 morsures. Il existe une différence statistiquement significative entre les populations adulte et infantile concernant la prise en charge chirurgicale. Il n’est retrouvé aucune notion de déclaration dans les dossiers.
Les difficultés croissantes d'accès au bloc opératoire, exacerbées depuis la crise du COVID, expliquent ces résultats, qui sont observés dans de nombreux centres. Cela devrait encourager les équipes chirurgicales à suivre les recommandations de la littérature, qui soulignent l'importance des examens et de la prise en charge par un spécialiste de la main. En pédiatrie, les recommandations sont mieux respectées, tandis que chez les adultes, les professionnels de santé doivent souvent s'adapter en raison des contraintes d'accès au bloc opératoire.
Il semble aujourd’hui urgent d’améliorer la prise en charge des patients victimes de morsures animales aussi bien en population adulte que pédiatrique ainsi que le système de déclaration.
P10 Les deux premières prothèses APTIS radio-ulnaires distales en France : Focus sur la technique opératoire & les résultats.
La prothèse totale semi-contrainte type APTIS est devenue la solution ultime à toute complication sévère au niveau de l’articulation radio-ulnaire distale. La prothèse APTIS a été inventée et brevetée par le Dr. Luis R. Scheker (US) dans les années ‘90 et mise sur le marché européen en 2004 et américain en 2005. La première publication européenne apparait en 2008, mais depuis, peu d’articles ont traité du sujet. Après investigation dans la littérature médicale, il en ressort que les premières prothèses APTIS en Europe ont été posées en 2010 en UK et Finlande, en 2013 en Espagne et en 2014 en Suisse. En mars 2024, nous avons implanté nos deux premières prothèses de type APTIS au C.H.U. de la Martinique. D’après nos recherches, la France ne possède pas de représentant APTIS et aucune publication d’auteurs français sur le sujet n’a été retrouvée, ce qui nous permet de croire que nous sommes les premiers en France à avoir pratiqué ce type d’opération.
Du fait de notre échantillon-patients très réduit et d’un faible recul, il nous est très difficile d’effectuer une étude rétrospective objective. Notre souhait est de présenter la prothèse, ses bénéfices et surtout la technique opératoire, qui s’avère être très peu connue en France.
Les deux patients, hommes, jeunes, actifs, ont été opérés à la suite de complications très invalidantes après la résection de leur ulna distale (Darrach). Les deux patients ont été nettement améliorés après la mise en place d’une prothèse type APTIS, avec une nette diminution dans le QuickDASH score à 3 mois.
La prothèse type APTIS doit être connue par tout chirurgien de la main, comme solution ultime et fiable dans les complications sévères au niveau de l’articulation radio-ulnaire distale, même après des chirurgies radicales type Darrach ou Sauvé-Kapandji.
Nous recommandons à nos confrères de prendre en considération la prothèse type APTIS dans les cas difficiles, sans issue, dans les pathologies complexes de l’articulation radio-ulnaire distale (instabilité douloureuse du moignon ulnaire après Darrach ou Sauvé-Kapandji, ostéonécrose ou ostéolyse de la tête ulnaire, arthrose sévère avec rupture ancienne du TFCC, etc.).
P52 Epidemiology de Lacerations Multistructurelles du Poignet et de l' Avant Bras dans le Department de la Main dans un Hôpital de traumatologie Orthopédique.
Multistructural volar wrist lacerations require demanding surgical and microsurgical techniques, with focused postoperative rehabilitation and periodic patient monitoring. We aim to assess epidemiological parameters, prognostic factors, and evaluate the patient’s outcome.
Fifty-two patients, with a mean of age 41.8 years old (16-70), were operated for multistuctural volar injuries of the upper limb (zones V to VIII) during the period 2020-2023. Injuries were classified based on the number and type of the injured structures, the time interval between injury and surgery, and the injury mechanism. Age, sensitivity to cold and the modified Allen test, were measured as prognostic factors. Recovery was assessed with the Noaman's system. Grip and pinch strength, and postoperative quickDASH score were evaluated.
Thirty-four patients (33 men), were examined with a mean follow up of 23 months (4-56). All patients were right-handed and half of them injured the dominant limb. The most frequently injured structures were the ulnar nerve in 18 cases, the ulnar artery in 15 cases, and Flexor carpi ulnaris (FCU) tendon in 19. According to Noaman’s system, tendon function, thumb opposition and intrinsic muscle function were excellent in 85.3%, 82.4% and 70.6% respectively. In 67.6%, discriminative touch was fair. Five or less injured structures, dominant hand injury, young age and no sensitivity to cold had statistically important correlation with better postoperative results. No correlation was observed between the interval from injury to surgery and the follow-up functional outcomes.
Multistructural lacerations of the wrist should be classified according to the volar anatomic zone of the anti brachial, the number of the injured structures as well as the type of the structure injured. An injured nerve, especially a mixed one like ulnar nerve, indicates a demanding surgical technique, insistence to the treatment algorithm and systematic post operative hand therapy as well as appropriate neuro-triggering medication.
Most patients presented with mild or no postoperative sensitive and motion deficit, while the discriminating finger touch had a moderate recovery. Younger patients with dominant hand injury, five or less injured structures, no sensitivity to cold and non-smokers had better functional outcomes.
P54 Syndrome d' Entrapment du Nerf Interosseux Postérieur. Treatement surgical, série de cas.
The entrapment of posterior interosseous nerve (PIN) on the forearm is a compressive neuropathy of the upper arm which is characterized by weakness of finger and wrist extension and pain on the affected area. The diagnosis of PIN compression syndrome requires thorough clinical evaluation and differential diagnosis. The inability of finger extension, the presence of space-filling lesion and the failure of conservative treatment require surgical decompression. Purpose of the report is the presentation of a series of cases with PIN compression syndrome, with non-traumatic etiology, which were surgically treated.
25 patients (12 male-13 female) with an average age 38 years old (28-60) were surgically treated for PIN decompression from May of 2018 until June of 2023. 18 patients were manual laborers and 8 performed sports with the use of the affected arm. No patient presented with a neurologic or rheumatologic co-morbidity. All patients were submitted to plain radiographs, magnetic resonance imaging and emg study. 22 patients presented PIN compression on the course of the nerve that passed through the supinator muscle or extensor capri radialis brevis or the leash of Henry or the arcade of Fröhse. 3 patients developed compression due to a lipoma. All patients at the time of the surgery had presented symptoms on the average 3,5 months (2-11 months). In 15 cases was performed posterior approach and in 10 anterior. In all cases nerve decompression was performed in all possible sites of its course. In 3 cases intraoperatively was recognized and removed fibrous connective tissue with PIN compression.
3 patients presented with post operative haematoma, without the need of drainage. 20 patients (80%) regained their finger extension in 2-7 months. 5 patients (20%) did not regain their finger extension, 3 of them were submitted to tendon transfers. The median quickDASH score was improved from 51 to 87. No patient developed infection or recurrence of the compression syndrome.
PIN decompression has shown the most impressive results concerning the finger and wrist motion.
The differential diagnosis and surgical treatment of PIN compression syndrome are challenging. The surgical decompression has positive results in patients who are treated on the early onset of symptoms and the conservative treatment has failed. The pre-op imaging is necessary, and the interpretation of electromyography is substantial to the prognosis of the re-enervation.
CO102 Le syndrome du défilé thoracique - l'algorithme du traitement.
The symptoms of Thoracic Outlet Syndrome (TOS) are due to the compression of the brachial plexus or the subclavian vessels. It causes pain, a sensation of heaviness, and paresthesias in the corresponding upper limb. The syndrome can have neurological, vascular, or mixed etiology. The aim of this study is to evaluate patients who underwent surgical decompression of the brachial plexus via a supraclavicular approach and detachment of the pectoralis minor tendon from the coracoid process.
From 2020 to 2023, a retrospective analysis was conducted on 12 patients (3 men and 9 women) with an average age of 35 years (range 25-55) with TOS of neurological or mixed etiology. They underwent surgical supraclavicular decompression of the brachial plexus with scalenectomy and detachment of the pectoralis minor tendon from the coracoid process through a second incision above the coracoid process. No patient presented with a cervical rib or bony anomaly of the cervical spine. The diagnosis was based on clinical presentation, imaging studies, electromyography, and dynamic color Doppler ultrasound (triplex) of the subclavian artery in 90Α and 120Α abduction of the affected limb. All patients underwent physical therapy sessions for 3-6 months preoperatively without clinical improvement. Postoperatively, the upper limb was suspended with movement allowed within pain limits. Patients were clinically assessed at 1, 3, 6, and 12 months postoperatively. The outcomes were classified as satisfactory with complete symptom relief, good with symptom reduction, and poor in patients with no clinical improvement.
The mean follow-up time was 15 months (range 11-20).No postoperative infections or pneumothorax were observed.Two patients developed hematomas that did not require surgical drainage. No postoperative nerve injuries were noted.The outcomes were excellent with complete symptom resolution in 75% of cases, good with partial symptom resolution in 16.6%, and poor with no symptom improvement in 8.3%.The mean preoperative VAS score was 6, while the postoperative score was 1.The mean preoperative and postoperative DASH scores were 70 and 38, respectively.
TOS is a demanding pathology whose treatment requires of high expertise. Electric potentials contribute to the identification of each nerve branch.
TOS requires careful differential diagnosis and surgical expertise.It reduces the functionality of the upper limb and causes significant discomfort to the patient. Surgical intervention leads to good outcomes with symptom reduction or resolution, improving the patients quality of life. Supraclavicular and coracoid release of the brachial plexus is indicated in cases without cervical ribs or bony anomalies in the area.
CO027 Évaluation de la vidéo immersive dans la transmission des techniques chirurgicales pour la définition d’un nouveau standard. Vers un continuum pédagogique en associant l’intelligence artificielle.
La chirurgie de la main est complexe et techniquement exigeante à appréhender notamment du fait de son anatomie intriquée et de la précision requise. Il est recommandé au niveau global de former plus de chirurgiens pour répondre aux besoins de santés internationaux. La simulation a toute sa place dans le cursus d’apprentissage, mais malheureusement les outils sont parfois très onéreux. La vidéo s’est considérablement développée grâce à son accessibilité, toutefois, la qualité des images et la technique filmée pose régulièrement des problèmes. Il est ici envisagé le développement d’un nouveau standard de film pédagogique permettant dans un deuxième temps la création de simulateurs.
La méthode REVINAX a été utilisée pour évaluer son application dans des procédures chirurgicales du membre supérieur. L’opérateur porte un harnais surmonté d’un bras, équipé de deux caméras fixées sur un stabilisateur afin de capter en stéréoscopie son point de vue (première personne). Les vidéos ont ensuite été éditées, synchronisées, chapitrées et intégrées dans un environnement de Réalité Étendue pour réaliser des tutoriels immersifs. Les vidéos ont par ailleurs été traitées avec des algorithmes d’Intelligence artificielle (photogrammétrie pour la reconstruction statique, Gaussian Splatting pour la reconstruction dynamique) afin de réaliser les premières reconstructions volumétriques.
Quatre chirurgies ont été tournées (canal carpien, maladie de Dupuytren, doigt à ressaut, nerf ulnaire au coude). L’ergonomie de la captation tout comme l’expérience utilisateur en immersion sont excellentes. Une reconstruction volumétrique dynamique a été testée sur la vidéo du nerf ulnaire avec des algorithmes de Gaussian Splatting.
Nous savons que le point de vue première personne permet de diminuer les erreurs. Ceci est potentialisé lorsqu’il est projeté en réalité virtuelle. Les reconstructions volumétriques demandent un processus spécifique à mettre en place dès la captation afin d’augmenter la résolution nécessaire à l’apprentissage. Les tutoriels immersifs représentent un pas en avant vers la définition d’un nouveau standard dans le cadre de l’apprentissage associant blended learning et micro-learning. Leur disponibilité sur smartphone permet de transmettre nos connaissances à très grande échelle. Le compagnonnage chirurgical sera diffusé à grande échelle, avec une amelioration qualitative et interactive.
Il est envisageable de réaliser un précis de technique chirurgicale interactif. L’évolution rapide de l’Intelligence Artificielle laisse entrevoir à court terme la possibilité d’utiliser ces ressources vidéos immersives pour réaliser des reconstructions volumétriques avec lesquelles interagir pour créer des simulateurs accessible au plus grand nombre créant ainsi un continuum pédagogique depuis l’apprentissage mimétique au constructivisme.
CO041 Les résultats cliniques et radiographiques de la prothèse trapézo-métacarpienne Maia® se maintiennent-ils à long terme ? Analyse d’une cohorte de patients à 6 ans et 13 ans de recul.
L’arthroplastie trapézo-métacarpienne s’est imposée comme une des options thérapeutiques de référence dans la rhizarthrose. L’objectif de cette étude était de comparer les résultats cliniques et radiographiques d’une cohorte de patients opérés de la prothèse Maia® à 5 et à 10 ans de recul minimum.
Une étude rétrospective a été menée sur une même cohorte monocentrique de 76 patients (92 arthroplasties Maia®). Nous avons comparé les résultats de la cohorte à 6 ans et 13 ans de recul. Les critères de jugement cliniques incluaient la douleur, la mobilité avec l’indice d’opposition de Kapandji, la force (grasp et pinch) ainsi que le score fonctionnel QuickDASH. Une analyse radiographique sur incidences de kapandji recherchait des signes d’enfoncement ou de descellement des implants trapéziens et métacarpiens, d’usure du polyéthylène.
L’âge moyen des patients au moment de la chirurgie était de 67 ans. (min = 53, max = 84). L’EVA était comparable à moyen et long terme : 1,2 (1,8) à 6 ans vs 1,3 (1,6) à 13 ans. De même que le score QuickDash : 17,5 (16,3) à 6 ans vs 19,6 (16) à 13 ans. La mobilité postopératoire à 6 et 10 ans était comparable à la mobilité préopératoire. Nous avons pu observer une diminution non significative de la force palmo digitale avec 21,5 kg (7) à 6 ans vs 23,4 kg (7,3) à 13 ans. De même que nous avons pu observer une diminution non significative de la force pollici digitale avec 5,8 kg (2,6) à 6 ans vs 5,5 kg (2,4) à 13 ans. Au plan radiographique nous avons identifié 3 cas d’usure du polyethylène chez des patients asymptomatiques à 13 ans. Aucun cas n’avait été recensé à 5 ans. Les 7 cas d’ostéolyse péri-trapézienne partielle observés à 5 ans sont restés stables. En revanche, 4 nouveaux cas d’enfoncement de la cupule trapézienne ont été rapportés portant le total à 8 à 13 ans de recul. A 6 ans, 4 implants avaient été revisés pour descellement de la cupule trapézienne. A 13 ans, 4 implants supplémentaires ont été repris, 2 pour descellement trapézien et 2 pour instabilité du fait de l’usure du polyethylène. La survie à 6 ans était de 88% (IC 95% : 84-93) vs 93% à 10 ans (IC 95% : 87-98).
L’évaluation de la prothèse Maia® à plus de 10 ans confirme la stabilité de l’implant dans le temps en comparaison des résultats à plus de 5 ans.
CO083 La double arthroplastie trapézo-métacarpienne et scapho-trapézo-trapézoïdienne dans l’arthrose péri-trapézienne. Les résultats cliniques et radiographiques de l’association MAIA + INCA.
Le gold standard du traitement chirurgical de l’arthrose péri-trapézienne symptomatique et douloureuse avec échec du traitement médical reste la trapézectomie +/- ligamentoplastie de suspension et/ou interposition. D’autres options thérapeutiques sont possibles : prothèse trapézo-métacarpienne isolée diminuant pour certains auteurs la pression sur la STT, résection du pôle distal du scaphoïde avec trapézectomie partielle arthroscopique, double arthroplastie d’interposition TM et STT en pyrocarbone. La double arthroplastie associant prothèse TM MAIA + implant STT INCA a pour objectif la stabilisation de l’articulation STT prévenant ainsi le risque de désaxation du carpe secondaire à la résection du pôle distal du scaphoïde.
9 patients d’âge moyen 69 ans ont été évalués. Les critères de jugement cliniques incluaient la douleur (échelle EVA), la mobilité avec l’indice d’opposition de Kapandji, la force (grasp et pinch) ainsi que le score fonctionnel QuickDASH. Une analyse radiographique sur incidences de kapandji recherchait des signes d’enfoncement ou de descellement des implants, d’usure du polyéthylène et d’ossifications ectopiques ainsi que de désaxation du carpe.
Le recul moyen était de 42 mois post opératoire (min=26, max= 73). L’EVA postopératoire était évaluée à 1,7/10. Le score d’opposition moyen était de 9/10. Le score QuickDash moyen était de 29,2/100. La force de la pince pollicidigitale terminolatérale était mesurée à 4,85 kg et la force de la prise palmodigitale à 16,3 kg soit une amélioration de 74%. L’antépulsion et l’abduction moyennes étaient respectivement de 35° et 30°. Aucune reprise chirurgicale n’a été réalisée. Au plan radiographique, on retrouvait 2 lisérés scaphoidiens, 1 enfoncement de l’implant trapézien avec 1 liseré stable. Nous n’avons pas retrouvé d’usure du polyethylène. Aucun cas d’ossification n’a été rapporté. Il n’existait aucune modification au niveau des tiges métacarpiennes. Nous n’avons pas observé de désaxation du carpe.
Les bons résultats cliniques et la survie de la double arthroplastie MAIA + INCA à moyen terme doivent être pondérés par les complications radiologiques et la faible taille de l’effectif. Il s’agit d’une option supplémentaire dans l’arsenal thérapeutique de l’arthrose péri-trapézienne dont le traitement constitue un véritable défi chirurgical.
VF15 Comment je fais une double arthroplastie MAIA double mobilité + INCA dans l’arthrose péri-trapézienne.
En cas d’arthrose péri-trapézienne symptomatique avec échec du traitement médical, plusieurs options thérapeutiques sont possibles. Prothèse trapézo-métacarpienne isolée diminuant pour certains auteurs la pression sur la STT, trapézectomie +/- ligamentoplastie, résection du pôle distal du scaphoïde avec trapézectomie partielle arthroscopique, double arthroplastie d’interposition TM et STT en pyrocarbone. L’exposition à la fois de la TM et de la STT se fait par une seule voie d’abord que nous nous proposons de détailler par une vidéo explicative des différentes étapes.
Nous utilisons une voie d’abord latérale entre long abducteur et court extenseur du pouce en prenant soin de protéger les branches sensitives du nerf radial. La première étape consiste en un repérage mobilisation et protection de l’artère radiale. On lève un lambeau capsulaire en L à charnière proximale. Le bras longitudinal du L est localisé le long du tendon long abducteur du pouce partiellement détaché de la base du premier métacarpien avec le périoste. On exposition l’articulation STT. Un repérage scopique facilite la coupe de 3 à 4 mm est réalisée perpendiculairement à la base du métacarpien. Après résection des ostéophytes, le sizing est réalisé à l’aide du gabarit d’essai suivi d’une trépanation de la base du scaphoïde à l’aide de la râpe de l’ancillaire avant Impaction de l’implant INCA définitif. Puis on se porte sur l’articulation trapézo-métacarpienne. On résèque la base de M1 perpendiculairement à l’axe du métacarpien sur environ 3 à 4 mm en prenant soin d’emporter l’ostéophyte métacarpien médial. Après trépanation du métacarpien à la pointe carrée la préparation se fait à l’aide de râpes de taille croissante pour déterminer la taille de l’implant d’essai. La bonne exposition trapézienne facilite l’ostéophytectomie et le centrage à l’aide d’une broche guide avant passage de la fraise de l’ancillaire. Le gabarit d’essai confirme la bonne préparation trapézienne. L’implantation de la cupule trapézienne définitive se fait à 30° d’abduction et 30° d’antépulsion par rapport à l’axe de M2. On détermine la longueur du col modulaire autorisant un effet piston de 3 à 4 mm, une parfaite stabilité et l’absence d’effet came. La retente avec dorsalisation du long abducteur du pouce à la base de M1 lors de la fermeture permet de corriger l’hyper extension MCP.
La double arthroplastie prothétique MAIA + INCA est une alternative au gold standard qu’est la trapézectomie dans les arthrose péri-trapéziennes symptomatiques et douloureuses. Une technique chirurgicale reproductible facilite l’exposition garantissant le bon positionnement des implants.
P64 Le doigt d’alliance ou Ring Finger : Réparation par lambeau hétérodactyles en ilot après dégantage du doigt : A propos de 2 cas.
Lésions résultantes du port de bagues sont parmi les accidents de la main les plus graves et les plus difficiles à traiter (62/100 cas d’accidents domestiques et 38/100 accidents sportifs-travail)
1 homme de 45 ans victime d’un accident sportif et 1 femme de 35 ans (accident domestique) : avulsion des tissus du 4e doigt gauche(homme) et 3e doigt droit (femme) par traction de la bague. Nos objectifs sont de couvrir l’os par lambeau digitale hétédactyle en ilot et obtenir une restauration fonctionnelle du doigt par rééducation fonctionnelle post-op.
Dégantage des doigts stade 1 de Vladimir Mitz, existence d’une déviation frontale dans le plan radio-ulnaire, trouble de la rotation et fractures de P2 gauche et P3 droit. Evaluation du déficit de mobilisation-douleur et de l’extensibilité de la peau (Echelle de Vancouver).
Cette indication chirurgicale reste discutable car responsable de favoriser une raideur en flexion des IPP des sites donneurs. Le transfert de la pulpe évite la raideur des IPP et favorise une meilleure trophicité et sensibilité. L’auto rééducation post-op permet d’aplanir la fibrose et la raideur. Traitement : - Diminution de l’os et régulation en tête de P2 et P3= moignon sensible et étoffée. - Sutures vasculonerveuses / pontage d’artère saine. - Réparations tendineuses (Fléchisseur-extenseur des phalanges) - Prélèvement du lambeau neuromusculaire en ilot de la face ulnaire du 4e et de la face radiale du 2e doigt pour couvrir P2-P1 du 3e doigt et face ulnaire 5e- face radiale du 3e doigts pour P2-P3 du 4e doigt.
Le moyen de couverture dépend de la topographie de defect cutané, des lésions associées du doigt blessé, des avantages du lambeau et la rééducation post-op.
COG11 - Le syndrome d'exclusion segmentaire en traumatologie de la main : définition, rééducation et appareillage.
Contexte : Le Syndrome d'Exclusion Segmentaire (SES) est un trouble du comportement moteur défini comme la non-utilisation ou la sous-utilisation d'un segment après un traumatisme et/ou une intervention chirurgicale, concernant principalement les doigts ou la main. Elle peut être associée à des troubles somatosensoriels, à une limitation de l’amplitude des mouvements et à des douleurs.Ces trois symptômes peuvent à eux seuls potentiellement affecter l'efficacité et le confort d'un geste, conduisant ainsi à une sous-utilisation ou une non-utilisation du doigt ou de la main blessée, ancrant et renforçant le SES. Objectif de la présentation : L'objectif est d'approfondir la description du SES et d'y discuter et ajouter des techniques et des stratégies pratiques de rééducation, axées sur la prévention, l'évaluation et le traitement du SES.
P07 Fasciite nécrosante de la main : traitement chirurgical aigu et reconstruction par derme artificiel.
La fasciite nécrosante (FN) est une infection potentiellement mortelle, caractérisée par une nécrose rapidement évolutive des tissus mou et du fascia de la zone affectée. Bien que décrite à l'origine comme idiopathique, la cause de la FN peut être identifiée dans environ 95 % des cas. Un faible nombre de FN de la main ont été décrites à ce jour dans la littérature. Nous partageons notre expérience à propos d’un cas; en mettant l'accent sur l'importance d'un diagnostic rapide mais aussi en partageant la dimension reconstructrice de notre prise en charge.
Patiente de 52 ans, sans comorbidité connue, se présente aux urgences de notre institution pour une nécrose cutanée de la pulpe, cellulite et phlyctènes séro-sanguines du 4ème rayon de la main gauche. Elle a présenté une plaie au niveau de la phalange distale du 4ème doigt en jardinant, 12 heures avant son admission. La patiente est conduite en urgence au bloc opératoire pour un débridement chirurgical, avec progression fulgurante de la cellulite vers la main et l’avant-bras. L'aspect clinique pré- et per-opératoire n’évoque pas celui d'une ténosynovite. Les prélèvements bactériologiques et anatomopathologiques réalisés au bloc opératoire confirment une FN à Streptococcus pyogenes. Lors de son hospitalisation, des débridements itératifs (J1, J2, J4, J7 et J11) sont réalisés dont un débridement palmaire des doigts adjacents ainsi qu’une amputation du 4ème rayon en emportant la tête métacarpienne. La reconstruction de la perte de substance est réalisée 17 jours après son admission, par la mise en place de derme artificiel (Matriderm®) et greffe de peau fine non expansée.
Un diagnostic précoce sur base des aspects cliniques et des résultats biologiques, infectiologiques et radiologiques, ainsi qu'un débridement précis de la zone affectée, nous ont permis de limiter l'amputation au seul quatrième rayon. L'approche d'une équipe multidisciplinaire est essentielle pour optimiser les soins prodigués aux patients atteints de FN. Malgré les progrès des connaissances et des traitements, ces infections restent associées à une mortalité et une morbidité élevées.
Le cas rapporté vient s'ajouter à la littérature sur les FN. Le derme artificiel est une bonne alternative aux lambeaux dans la reconstruction de la main dans les cas infectieux difficiles. Il permet d’améliorer les résultats fonctionnels, conditionnés par le respect d’un certain nombre de facteurs, en particulier le port d'une orthèse et une rééducation précoce permise également par une fermeture précoce de la plaie.
CO106 Évaluation fonctionnelle et esthétique à distance des patients opérés de syndactylies congénitales des doigts selon la technique de Gilbert : à propos de 73 commissures.
La prise en charge chirurgicale des syndactylies congénitales des doigts longs se compose de 3 étapes : la reconstruction commissurale par lambeau, la séparation des doigts par des incisions en Z et la couverture des pertes de substances cutanées par greffe de peau totale. Le but de cette chirurgie est de restaurer une fonction optimale à la main et d’éviter les séquelles. L’objectif principal de notre étude était d’étudier la qualité cicatricielle selon l'échelle de Vancouver au niveau des sites receveurs de greffe de peau selon le site donneur.
Les patients ont été revus en consultation afin de procéder à un examen clinique de la main. Les critères démographiques, cliniques, opératoires et post opératoires ont été recensés. Les critères secondaires évalués étaient la rétraction commissurale selon l’échelle de Withey, la présence d’un flessum ou d’une clinodactylie et la satisfaction des parents et des enfants.
Soixante-treize commissures ont pu être examinées chez 37 patients. Il s’agissait de syndactylies simples, complètes ou partielles, avec présence ou non d’une fusion unguéale. L’âge médian lors de l’intervention chirurgicale était de 10 mois [6 ;126]. Le suivi médian était de 125,5 mois [41,88 ;171,6]. L’échelle de Vancouver montrait des cicatrices non pathologiques au niveau des doigts et du site donneur pour toutes sauf une qui présentait une bride et une commissure présentait un épaississement. Dix commissures étaient hyperpigmentées (13,7%) et une pilosité était constatée pour 9,6%. Ces séquelles n’étaient pas retrouvées chez les patients dont la greffe était prélevée en face antérieure de poignet. L’échelle de Withey était évaluée grade 0 pour 90,4% des commissures et 5,5% des commissures étaient évaluées grade 2.
Ce que nous pouvons identifier dans notre étude, est la présence d’une hyperpigmentation présente au niveau des greffe de peau totale, lorsque cette dernière est prélevée en inguinal ou en face interne de bras. En effet, 100% des GPT inguinales de notre série retrouvent une hyperpigmentation à distance (p<0,01). Dans la littérature la majorité des résultats montrent également cette hyperpigmentation.
La greffe de peau totale prélevée en inguinal ou en face interne de bras entraine des séquelles esthétiques non négligeables. La prise de greffe au niveau de la face antérieure du poignet parait être une alternative à ces prélèvements. Le lambeau commissural dorsal selon Gilbert est une technique fiable et reproductible qui permet de minimiser les séquelles fonctionnelles telles que la rétraction commissurale.
CO068 Traitement arthroscopique par vis en compression des lésions périlunaires du carpe: recul moyen de 4 ans.
Les lésions périlunaires du carpe surviennent dans un contexte de traumatisme à haute énergie. La chirurgie a pour but de restaurer un alignement anatomique des os du carpe afin d’obtenir le meilleur résultat clinique. L’objectif de notre étude était d’évaluer les résultats à moyen terme des lésions périlunaires du carpe traitées par arthroscopie avec arthrodèse temporaire intra-carpienne par vis de compression scapholunaire et lunotriquétrale.
Nous avons conduit une étude rétrospective, monocentrique incluant les patients opérés d’une lésion périlunaire du carpe entre novembre 2015 et décembre 2020. Les critères d'exclusion étaient un âge inférieur à 18 ans, une chirurgie à ciel ouvert, une fixation par broche ou un suivi de moins de 2 ans. Les lésions ont été classées en 1) luxation périlunaire purement ligamentaire, 2) fracture-luxation périlunaire, et 3) lésion périlunaire sans luxation (PeriLunateInjuryNonDislocated ou PLIND). Au dernier suivi un examen clinique était réalisé et radiographique était réalisée.
Sur 16 patients présentant des lésions périlunaires, 11 ont été inclus. Les patients ont été opérés en moyenne à 11 jours du traumatisme, après qu’une réduction ait été réalisée en urgence. Le recul moyen était de 51 mois. Sept patients présentaient une luxation périlunaire purement ligamentaire, 3 patients une fracture-luxation et 1 patient une lésion de type « PLIND ». Comparativement au coté opposé, nous avons retrouvé une différence statistiquement significative concernant la mesure de l’angle scapholunaire (60±21 vs.50±15 degrés, p=0,02) et les amplitudes articulaires en flexion/extension (110±23 vs 130±16, p=0,002). Les scores moyens au quick-DASH et PRWE étaient respectivement de 9 et 12. Tous les patients ont repris leurs activités de la vie quotidienne à 6 mois.
Plusieurs articles ont déjà évoqué l’intérêt diagnostique et pronostique de l’arthroscopie dans la prise en charge des lésions périlunaires du carpe. La technique originale présentée a permis d’obtenir des résultats cliniques et radiographiques satisfaisants au recul moyen de 51 mois.
COG20 - Orthèses d’inclusion motrice pour compléter le traitement des séquelles des traumatismes de la main et du poignet.
Les thérapeutes de la main ont pour objectif commun d’aider à la restauration d’une main fonctionnelle. Cependant leurs actions se limitent à quelques heures par semaine. Elles sont le plus souvent complétées par des exercices d’auto rééducation ciblés et le port d’orthèses de mobilisation. Or malgré les efforts et l’arsenal thérapeutique déployé il arrive parfois que la progression de la mobilité ralentisse voire stagne avec un TAM déficitaire. En dehors du temps de rééducation, la personne retrouve une utilisation spontanée de sa main. Inconsciemment elle met en place des stratégies de compensation de ses déficits pour réaliser les activités du quotidien. Ces mécanismes se font souvent au détriment de l’harmonie architecturale de la main et peuvent accentuer les raideurs, déséquilibres et déformations.
Pour répondre à cette problématique, depuis 2021 nous avons mis en place des appareillages que nous avons nommés « orthèses d’inclusion motrice ». Ils ont été proposés en complément du traitement en cours (kinésithérapie et appareillages de mobilisation). Ces orthèses ont pour objectif de restaurer un équilibre articulaire, osseux, proprioceptif et cortical et ainsi d’améliorer la mobilité active. Les critères d'inclusion, d'indication et de contre-indication de ce traitement ont été précisés. Dans cette étude rétrospective statistique de 32 cas retenus entre 2021 et 2024, nous avons mesuré le TAM au goniomètre de Cochin avant mise en place de l’attelle et à la fin du traitement.
La totalité des cas présente une augmentation du TAM avec un minimum rapporté de +10° et un gain maximal de +158°. Le TAM augmente de 47,8° par doigt en moyenne en fin de traitement. Le gain de mobilité moyen est de 6.2° par doigt par semaine. Il est noté une évolution plus significative sur les 3 premières semaines de traitement (+31.5° au TAM et gain moyen de +9°/semaine). Le délai moyen de mise en place de l’attelle est de 44 semaines post traumatique. 59% des cas ont porté l’attelle sur une durée inférieure ou égale à 6 semaines.
Il est rapporté une bonne observance thérapeutique avec un seul abandon de traitement. Ce traitement pourrait être proposé à titre préventif plus précocement dans le parcours de soin du patient.
Les orthèses d’inclusion motrice permettent d’augmenter significativement la mobilité active des doigts et complètent efficacement la rééducation des séquelles de traumatismes de la main et du poignet même à distance de la lésion initiale.
CO073 Aspects échographies post opératoires à court et long terme des ruptures du biceps distal réinsérées par endoboutton.
Distal biceps rupture is a rare but well-known lesion in young active men. Surgical treatment has improved with the use endobutton. The use of sonograph has changed the diagnosis and management of several pathologies of the upper limb, especially since the advent of wire less portable devices. This is a simple tool that can also help in the postoperative follow-up.
We retrospectively reviewed the characteristic features of reinserted distal biceps tendon with endobutton at short and very long term in 10 patients in different position of the forearm with a portable sonograph. We assessed the distance between the radial head and the position of the tunnel on the radial tuberosity and the diameter of the tendon; and compared it to the contralateral side.
The mean distance between the radial head and the reinserted tendon was 43.05mm with no statistical difference with the contralateral side. The mean ratio between the diameter of the reinserted tendon and the contralateral tendon at short and long-term was 1.3. No failure of the device has been reported.
Portable sonograph is a good tool to assess the healing of distal biceps reinsertion and the right positioning of the endobutton.
Portable sonograph is a costless and non-invasive imagine that can help in the follow-up distal biceps tendon rupture. Several views can be done to assess the tendon. However the normal and postoperative characteristic features of a distal biceps tendon has to be known.
CO002 Les lambeaux adipeux freestyle pour le resurfaçage des lésions post traumatiques des nerfs périphériques.
The outcomes and prognosis after a traumatic nerve lesion remain uncertain and heavily dependent on the local environment, which can predispose perineural fibrosis. Studies have shown that interposing adipose flaps can create a well-vascularized barrier against scar tissue, thereby promoting peripheral nerve regeneration. We report the use of freestyle adipose flaps for wrapping peripheral nerves after a trauma, regardless of the nerve injury location.
We retrospectively reviewed patients who underwent a nerve wrapping with a local freestyle adipose flap. Data collected included age, nerve involved, cause and location of irritation, flap vascularization, follow-up duration, pain, patient satisfaction, and complications.
We included 6 patients, aged 11 to 60 years, with a minimum follow-up of 12 months (range: 12-24 months). Cases involved contusion of 2 radial nerves after humerus fractures, 1 ulnar nerve elongation at the elbow after arthrolysis and 1 median nerve neuroma-in-continuity in the forearm, 1 femoral cutaneous nerve neuroma-in-continuity, 1 sural nerve neuroma-in-continuity at the ankle after lacerations. All patients experienced pain, 4 had dysesthesia, and the 2 patients with radial nerve involvement also had motor paralysis. A local freestyle adipose flap was used for each patient, with excellent clinical perfusion noted intraoperatively. No complications were observed. All patients reported significant pain relief and were satisfied at the last follow-up.
In animal studies, vascularized adipose flaps have been shown to accelerate revascularization, enhance nerve regeneration and decrease fibroblast infiltration, by providing adipose stem cells and an optimal nutritional environment. Multiple adipose flaps have been described in human for compression neuropathies with good results (i.e.: the vascularized hypothenar fat pad transposition after a carpal tunnel release). There are 3 small cases series on post-traumatic nerve lesion wrapping with pedicle adipose flaps but those are only applicable in specific locations. Yamamot et al. even described the use of a free temporoparietal flap for resurfacing a radial nerve neuroma with good results. The main advantage of using freestyle adipose flaps is that they are available regardless of injury location, as limbs have numerous available perforators. This non-comparative retrospective study highlights the feasibility of those freestyle adipose flaps both in upper and lower limbs. This technique is straightforward with minimal risk of complications.
Freestyle adipose flaps provide a flexible and well-vascularized envelope that promotes nerve recovery and cushioning. Our report underscores the effectiveness of a simple surgical technique that is applicable regardless of the nerve lesion location.
CO078 Allergie aux metaux : Qu'en est-il de la prothèse trapézo-métacarpienne ?
Allergy to implants is an emerging topic in orthopedic literature, yet its prevalence in non-weight-bearing prostheses is poorly documented, with only 3 cases described in the literature for trapeziometacarpal arthroplasty. The objective of this study was to evaluate the clinical outcomes following the removal of trapeziometacarpal prosthesis in suspected cases of metal allergy.
This retrospective cohort study spans from 2004 to 2024. We included all cases of trapeziometacarpal implant failure suspected to be due to metal allergy. Criteria analyzed included type of prosthesis, clinical signs of allergy (pain, itching, local dermatitis), radiological signs (bone lysis or aseptic loosening), skin patch tests (positive for prosthesis components), intraoperative findings, histological status, treatment, and outcomes after implant removal or replacement. Exclusion criteria included signs of infection, implant malposition, or a history of trauma.
Nineteen women and two men were included, with a follow-up period of 23 months. There were 9 Electra®, 7 Rubis II®, 5 Camargue®, and 2 Moovis® implants. All cases exhibited persistent, non-mechanical pain. Swelling was observed in 5 cases and dermatitis in 3 patients. All trapeziometacarpal joints remained flexible, unlike in cases of algoneurodystrophy. Radiologically, 12 cases of bone lysis were observed, with significant aseptic loosening in 4 cases, while no pathological findings were noted in 10 patients. Skin patch tests were conducted on 18 patients, with positive results for at least one component of the prosthesis in each patient (14 cobalt, 2 chrome-cobalt, 3 nickel, and 1 titanium). Intraoperatively, synovitis was observed in all patients, with macroscopic metallosis particularly evident in metal-on-metal prostheses, and bone lysis and loosening in half of the patients but no histological signs of metallosis were found. In all cases, symptoms either diminished or disappeared following prosthesis removal or replacement.
Although rare, implant allergy should be considered in cases of persistent, unexplained symptoms. Management should include full disclosure about the uncertain nature of this condition. The only way to confirm a diagnosis of metal allergy may be the resolution of symptoms after implant removal. In our experience, revision or replacement surgeries are prone to complications and are often more complex than the initial surgery. Therefore, in cases with a history of dermal metal allergy or allergy to other orthopedic materials, we recommend the use of hypoallergenic prostheses as a first option.
Metal implant allergy remains a diagnosis of exclusion, with no guidelines for either diagnosis or treatment. It is essential to investigate this condition thoroughly.
P02 Fracture pathologique du scaphoïde carpien (kyste synovial intraosseux). Aspect clinique et thérapeutique. À propos d'un cas.
Le kyste synovial intraosseux se présente comme une lésion osseuse bénigne, caractérisée par son type cavitaire avec une limite fibreuse et son contenu visqueux. Sa localisation aux os courts des extrémités, plus fréquente au carpe qu'au tarse, est peu mentionnée dans la littérature.
Il s'agit d'un patient de 40 ans, travailleur manuel, sans antécédent médicochirurgical. Suite à un accident par chute banale de sa hauteur avec réception sur le talon de la main droite (dominante) en extension, il a subi un traumatisme fermé du poignet droit. Il présente une symptomatologie habituelle de suspicion de fracture du scaphoïde avec douleur du poignet, œdème de la tabatière anatomique. La radiographie standard ainsi que la TDM ont montré la présence d'une fracture du scaphoïde sur une géode osseuse. Le traitement a consisté en un abord chirurgical, curetage de la formation kystique et comblement par greffe osseuse spongieuse prélevée aux dépens de la métaphyse ulnaire proximale, le tout est stabilisé par un double brochage.
Après une immobilisation de 3 mois, la consolidation a été obtenu avec une bonne récupération de la fonction et reprise des activités sans la moindre gêne.
Il s'agit d'une des plus fréquentes tumeurs du poignet. Elle peut rester très longtemps asymptomatique et peut être découverte par hasard ou rarement par des douleurs du , exceptionnellement par une fracture. Des lésions multiples du carpe ont été rapportées, ainsi que l'association avec un kyste synovial des parties molles. L'étiologie de ce kyste n'est pas bien éludée. Le traitement en cas de fracture ou de symptomatologie douloureuse, souvent efficace, consiste en un curetage suivi d'un comblement par de l'os spongieux associé à une stabilisation en cas de fracture associée. L'anatomie du scaphoïde doit être restituée. La greffe iliaque implique l'installation d'un autre site, avec une morbidité et des désagréments postopératoires non négligeables. La prise d'une greffe osseuse aux dépens de l'ulna proximale réalisée sur le même membre, sans allongement de la durée opératoire et avec un faible taux de complications, semble être une solution particulièrement adaptée à la fois pour le traitement de la fracture pathologique et également pour la cure du kyste. Bien traité, le kyste semble ne récidiver qu'exceptionnellement.
Le kyste synovial intraosseux est une lésion bénigne. Elle peut être découverte, rarement, par des douleurs du poignet, exceptionnellement par une fracture . Seuls les patients présentant une symptomatologie douloureuse persistante ou présentant une fracture pathologique méritent un geste chirurgical.
CO117 L’ulna proximale un site de prélèvement intéressant de greffon pour le traitement des pseudarthroses instables du scaphoïde carpien.
L'un des éléments primordiaux qui est pris en considération lors de la cure chirurgicale des pseudarthroses du scaphoïde carpien, c'est le rétablissement de la morphologie du scaphoïde, par la correction des déformations qu'il subit dans les trois plans de l'espace. Pour cela, il faut un greffon cortico-spongieux solide et suffisant. Le recours aux prélèvements iliaques est la règle. L'ulna proximal nous semble aussi un site de prélèvement intéressant à plus d'un titre.
Nous avons utilisé ce type de greffon dans 98 pseudarthroses du scaphoïde carpien au stade IIB d'Alnot entre 2010 à 2022.
La consolidation a été obtenue chez 91 patients. La correction de la bascule du lunatum (angle résiduel inférieur à 10°) a été obtenue 90 fois et confirme ainsi l'efficacité de la greffe intercalaire pour rétablir l'alignement du carpe. Aucune complication n'a été signalée au niveau du site donneur.
En effet, ce site donneur répond parfaitement aux exigences techniques chirurgicales mais aussi aux attentes fonctionnelles et esthétiques du patient. Il offre une solution technique efficace, fiable, reproductible et sans morbidité. De plus, ce prélèvement osseux permet de conserver les propriétés des greffons autogènes en apportant un greffon cortico-spongieux de bonne qualité en quantité importante et suffisante. Ce site de prélèvement est ainsi devenu notre indication de première intention pour les greffes osseuses dans les pseudarthroses du scaphoïde carpien et ce quelle que soit la taille de la perte de substance osseuse. Les greffons iliaques ont un stock important d'os qui permet de prélever des unités cortico-spongieuses à la demande. Mais le recours à ce type de prélèvements comporte tout de même un nombre non négligeable d'inconvénients et de complications potentielles. Leurs prélèvements nécessitent une anesthésie générale et donc une hospitalisation. La zone métaphysaire de l'ulna richement vascularisée et dont les caractéristiques morphologiques sont mixtes. Le prélèvement est en arrière du coude, loin des axes vasculo-nerveux et sans risque sur l'articulation. Une seule anesthésie est nécessaire.
Le prélèvement du greffon cortico-spongieux au niveau de la métaphyse proximale de l’ulna est ainsi devenu notre indication de première intention pour les greffes osseuses dans les pseudarthroses instables du scaphoïde carpien et ce quelle que soit la taille de la perte de substance osseuse. Notre étude permet de confirmer, que ce type de greffe répond parfaitement aux préalables nécessaires à la consolidation qui requièrent une réduction correcte, une fixation stable et un apport osseux suffisant.
CO123 L'utilisation comme greffon libre du tendon de l'extensor indicis dans la réparation secondaire des lésions tendineuses est-elle sans conséquences ?
L'objectif de notre étude prospective était de vérifier l'efficacité de l'utilisation du tendon de l’extensor indicis comme greffon libre dans les réparations secondaires des lésions tendineuses de la main et juger de la morbidité de son sacrifice.
Les auteurs analysent les résultats d’une série de 32 interventions (2004-2022) des réparations de 30 lésions tendineuses (greffe de tendons fléchisseurs de la main) par l’utilisation de l’extensor indicis comme greffon libre faute de palmaris longus (absent).
Les résultats ont été évalué avec un recul moyen de 75 mois (120 -10) sur des critères subjectifs (douleur, force, limitation des activités, sensation de faiblesse de l’extensor indicis, satisfaction générale) et objectifs (amplitudes en flexion-extension des articulations MP et IP par rapport au côté controlatéral et signe des cornes). Nous n’avons eu à déplorer aucune complication post-opératoire. Aucun patient ne se plaignait de phénomènes douloureux, 13 patients avaient l’impression d’une faiblesse de l’extension de l’index par rapport au côté opposé mais ont reconnu qu’elle n’était nullement gênante. La majorité des patients étaient satisfaits.
Les réparations secondaires des lésions tendineuses ou ligamentaires de la main obligent l’emploi d’une greffe en utilisant le plus souvent le palmaris longus qui ne laisse aucun déficit remarquable. En cas de son absence les auteurs utilisent un autre lieu de prélèvement notamment au niveau du membre inférieur comme le plantaire grêle. Pour cela nous avons expérimenté l’utilisation de l’extensor indicis et nous avons évalué le retentissement de son sacrifice sur la fonction de la main. Cette idée nous est apparue par l’innocuité et l’absence de morbidité de son utilisation comme transfert dans les ruptures du tendon de l’extensor pollicis longus. En effet ce prélèvement semble ne pas provoquer de déficit dans la fonction d'un index privé de son extenseur propre, technique de prélèvement simple, néanmoins il existe comme conséquence une certaine faiblesse de l'extension, il reste donc prudent quant à la recommandation de cette technique chez les travailleurs manuels notamment de force.
Technique de prélèvement simple d’un greffon de bonne qualité mécanique reste une solution de sauvetage quand tous les autres sites de prélèvement ont été éventuellement épuisés. Le déficit d’extension que provoque semble ne pas être très gênant où souvent la faiblesse de l’extension de l’index peut être améliorée par la rééducation, mais la prudence est de mise quand le patient est un jeune et travailleur manuel.
P30 Early management of severe pyogenic tenosynovitis with groin McGregor flap : a case report.
Pyogenic tenosynovitis is a severe soft-tissue infection that can lead to significant morbidity and potential amputation. Early soft-tissue coverage, such as using a McGregor flap, is advocated to enhance vascular supply and combat infection. This case report details the management of a 65-year-old woman with type II diabetes and severe tenosynovitis using a McGregor flap, highlighting its characteristics, challenges, and outcomes.
A 65-year-old woman with newly diagnosed type II diabetes presented with a neglected palmar wound and signs of tenosynovitis in the 1st and 2nd fingers. Imaging ruled out osteitis. Surgical intervention involved entrance excision, Bruner incision, and debridement of necrotic tissues. Due to persistent necrosis and thrombotic volar pedicle, a McGregor flap was harvested from the groin and used to cover the tissue defect.
Postoperative care included immobilization, pain management, and early mobilization exercises. The flap was divided during the third week. Long-term follow-up revealed no residual pain and a 75% restoration of overall range of motion in the affected hand.
Early soft-tissue coverage with a McGregor flap is advocated for managing severe pyogenic tenosynovitis. This approach offers advantages such as versatility, reproducibility, vascular stability, and minimal donor site morbidity. While disadvantages like postoperative stiffness and sensory loss exist, the McGregor flap remains valuable for complex hand injuries, providing reliable coverage and facilitating early rehabilitation.
This case report demonstrates the successful use of a McGregor flap in managing severe pyogenic tenosynovitis in a patient with diabetes. Early soft-tissue coverage enhanced vascular supply, aided in combating infection, and contributed to a positive functional outcome with no residual pain and significant restoration of range of motion.
P31 Foot size as a predictor of intramedullary nail size in humerus and long bone shaft fractures.
Intramedullary nailing is a common and effective treatment for long bone fractures. However, choosing the correct nail length is crucial to avoid complications. This study aimed to investigate if self-reported foot size could predict intramedullary nail length for long bone fractures, particularly for the humerus.
A cohort study of 205 patients with femur, tibia, or humerus fractures was conducted. Participants self-reported their foot size using the European shoe size scale. Linear regression analysis was used to evaluate the correlation between foot size and nail length, and to develop a prediction model. The accuracy of the model was assessed using the coefficient of determination (R2) and the standard error of the estimate (SEE).
For humerus fractures, foot size was found to be proportional to nail length, but with a lower coefficient of determination (R\u00b2 = 0.85) compared to the femur and tibia. The regression equation for predicting humerus nail length was: y = 0.57x + 0.8 where 'y' is the humerus nail length in centimeters and 'x' is the foot size in EU. The standard error of the estimate (SEE) for this model was 1.14 cm. Simplified equations were derived for the 3 bone types: Humerus: Nail length (cm) = Foot size (EU) x 0.6 ± 1, Femur: Nail length (cm) = Foot size (EU) ± 2 and Tibia: Nail length (cm) = Foot size (EU) - 4 ± 2.
The study found that self-reported foot size could be a useful predictor of intramedullary nail length for long bone fractures, including humerus fractures. However, the prediction for humerus nail length was less accurate than for femur and tibia nail lengths. This could be due to the smaller sample size of patients with humerus fractures (n = 42) compared to femur (n = 75) and tibia (n = 88) fractures.
Self-reported foot size shows promise as a simple and accessible predictor of intramedullary nail length for humerus fractures, although with lower accuracy compared to femur and tibia fractures. Further research with a larger sample size is needed to validate these findings and improve the prediction model for humerus fractures.
CO076 Management of floating elbow injuries secondary to side swipe injury.
Floating elbow injuries, defined as simultaneous fractures of the humerus and forearm, pose challenges due to their rarity and severity. Management involves complex evaluations and interventions, with controversies in optimal timing and techniques. Side swipe injuries, typical in low-income countries with high road accidents, contribute to this injury pattern.
A retrospective study (January 2020 - December 2023) involving 15 patients with side swipe-induced floating elbow injuries was conducted. Data encompassed demographics, surgical approaches, techniques, post-operative care, and outcomes.
The mean patient age was 34.7 years, predominantly male (80%). The most frequent injuries were humeral shaft fractures (53.3%). Surgical timing averaged 8.3 hours post-injury, employing varied techniques (e.g., nailing, plating) with a mean surgery duration of 2.5 hours. At 18 months follow-up, outcomes revealed satisfactory pain scores (mean: 2.7), moderate range of motion (mean: 101.3 degrees), and acceptable functional scores (MEPS: 81.7, DASH: 18.3). Complications (nonunion, malunion, delayed union, hardware failure, ossification, stiffness) affected 53.3% of patients, with revision surgeries necessary for some cases. Patient satisfaction rated as satisfied or very satisfied by 73.3% of patients.
The research aligns with previous findings, showing a higher incidence in young to middle-aged males and a predominance of right-sided injuries. The most common fracture types (humeral shaft, Monteggia) and complications (nonunion, malunion, delayed union) are consistent with existing literature. Surgical approaches and techniques varied, but nailing for humerus and plating for forearm were most common, aligning with established practices. Post-operative complications were frequent, reflecting the severity of these injuries. Despite limitations like small sample size and short follow-up, the study supports the effectiveness of timely surgery and rehabilitation in achieving satisfactory outcomes, echoing previous research. Further studies with larger cohorts and longer follow-ups are needed to validate and expand upon these findings.
The research focused on 15 cases of floating elbow injuries from side swipe accidents, outlining the challenges and treatments. Despite complexities in managing these rare injuries, surgeries tailored to fracture types showed promise. Complications like nonunion and stiffness persisted, but timely surgery and rehabilitation led to satisfactory recoveries and high patient satisfaction. Larger, longer studies are needed to refine treatments for better outcomes.
CO122 Management of severely complex multiple zones flexor tendon injuries secondary to blade assaults.
Flexor tendon injuries secondary to blade assaults are complex and challenging, often involving multiple zones and levels of injury. These injuries can result in poor outcomes, including reduced range of motion, impaired grip strength, and pain. The literature on the management of these injuries is limited, and there is a lack of standardized criteria and guidelines for their treatment.
This retrospective study reviewed 25 cases of severely complex multiple zones flexor tendon injuries secondary to blade assaults treated at the University Hospital of Marrakesh over a 5-year period. The study aimed to describe injury patterns, surgical management, and outcomes, and to identify factors associated with outcomes. Data collected included demographic information, injury details, surgical techniques, and postoperative outcomes. Outcome measures included range of motion, grip strength, pain, sensibility, and functional scores.
The mean age of the patients was 28.4 ± 9.7 years. The majority of patients were male (88%) and manual workers (68%). The most common mechanism of injury was knife attack (68%). The mean number of injured zones per patient was 3.2 ± 0.9, and the mean number of injured tendons per patient was 6.4 ± 2.1. Nerve injuries were present in 80% of patients, and vascular injuries in 64%. Postoperative complications included tendon rupture (16%), infection (12%), and adhesions (24%). The mean range of motion of the injured fingers was 54.8 ± 15.6° for the DIP joint, 67.2 ± 18.4° for the PIP joint, and 19.6 ± 8.2° for the MCP joint. The mean grip strength of the injured hand was 68.4 ± 15.2% of the uninjured hand.
The findings of this study highlight the severity and complexity of flexor tendon injuries secondary to blade assaults. The study emphasizes the need for a meticulous surgical technique and comprehensive postoperative rehabilitation to optimize outcomes. The identified factors associated with poorer outcomes can help guide surgical decision-making and inform patients about potential complications.
This study provides valuable insights into the management and outcomes of severely complex multiple zones flexor tendon injuries secondary to blade assaults. The proposed management decision tree flowchart, based on the study's findings, can serve as a practical guide for surgeons treating these challenging injuries. Further research is needed to investigate the effectiveness of different surgical techniques and rehabilitation protocols to improve outcomes for these patients.
CO129 A comprehensive 3D printed external fixator for complex hand Injuries: design, clinical outcomes, and cost-effectiveness.
Finger injuries, particularly open fractures and septic arthritis, pose significant challenges in management due to their complexity and contamination. Traditional external fixators often lack adaptability and affordability. This study presents a novel 3D-printed external fixator designed to address these limitations and evaluates its clinical outcomes in 12 patients with diverse finger injuries.
A retrospective case series was conducted on 12 patients with complex finger injuries treated with the 3D-printed external fixator. The fixator's design, manufacturing process using fused deposition modeling (FDM) with polylactic acid (PLA) filament, and clinical outcomes were analyzed. Patient demographics, injury characteristics, operative details, and follow-up data were collected.
The mean patient age was 42.5 years (SD 15.2). Injuries included open fractures (n=8), septic arthritis (n=3), and fracture with concomitant septic arthritis (n=1). Mechanisms of injury included motor vehicle accidents (n=4), crush injuries (n=3), bites (n=2), and diabetic infections (n=2). Injuries involved the proximal interphalangeal (PIP) joint (n=5), distal interphalangeal (DIP) joint (n=4), metacarpophalangeal (MCP) joint (n=2), phalanges (n=7), and the first metacarpal (n=1). The mean follow-up duration was 14.3 months (SD 5.1). All fractures achieved union, with a mean time to union of 7.2 weeks (SD 2.3). Functional outcomes, assessed using the Quick Disabilities of the Arm, Shoulder, and Hand (QuickDASH) score, showed significant improvement, with a mean pre-operative score of 68.2 (SD 12.5) and a mean post-operative score of 15.4 (SD 8.7).
The efficacy of the 3D-printed external fixator system was supported by mechanical stress simulations and its lightweight design (5g-35g). The total cost of the fixator was less than 3 dollars, making it a cost-effective solution. External fixators, including this system, offer advantages over invasive surgery by minimizing scarring. The system's reduced bulkiness, flexibility, and lightweight construction contribute to its adaptability. Its design addresses complexities associated with metacarpophalangeal (MCP) articulation and concurrent fractures. The fixator's compatibility with standard 3D printers enhances its accessibility and affordability, making it a valuable tool for managing hand fractures.
The 3D-printed external fixator demonstrated excellent clinical outcomes in managing complex finger injuries. Its adaptability, affordability, and ease of fabrication make it a valuable tool for surgeons. Further research is warranted to validate these findings in a larger cohort.